Диагностика Ретинопатии недоношенных:
Обследование недоношенного ребенка на ретинопатию начинают проводить с 32-34 недели развития. Чаще всего это спустя 3-4 недели после дня рождения. Позже врач осматривает грудничка каждые 2 недели, пока не завершится процесс образования сосудов сетчатки. Если есть первые проявления ретинопатии недоношенных, осмотр нужно проводить 1 раз в неделю, пока не случится регресс ретинопатии или не стихнет активность процесса. При плюс-болезни осмотр проводится раз в 3 суток.
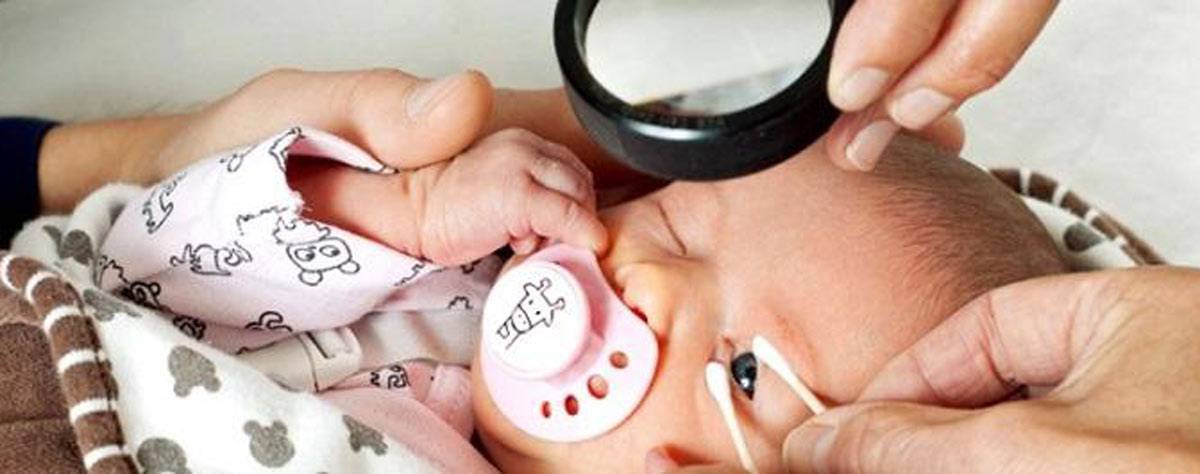
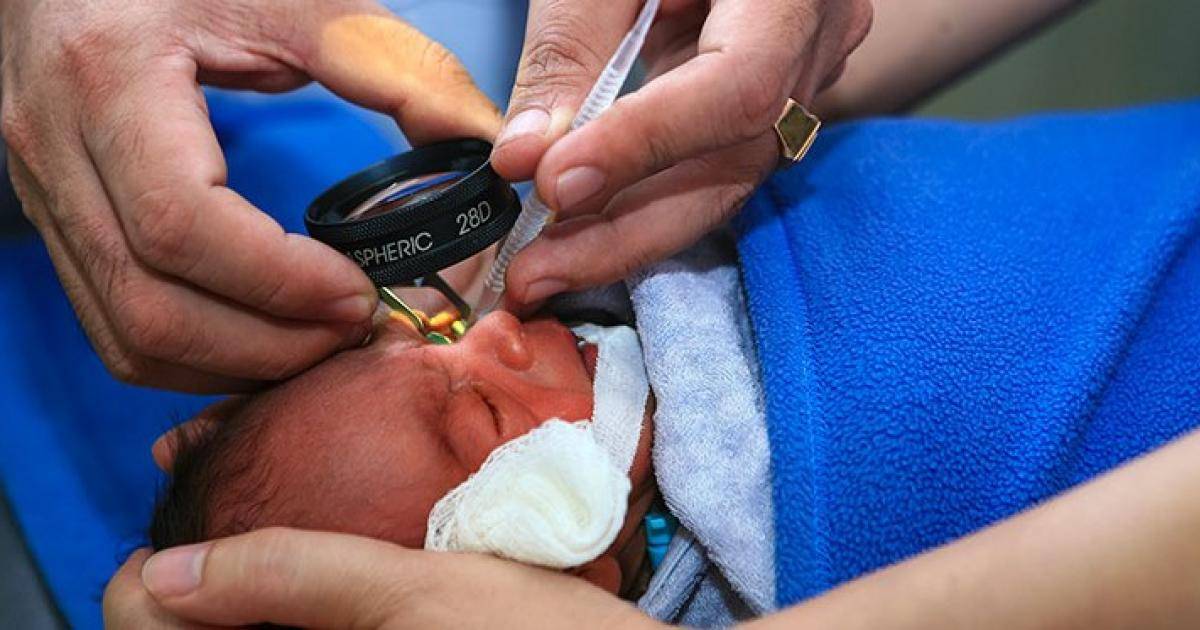
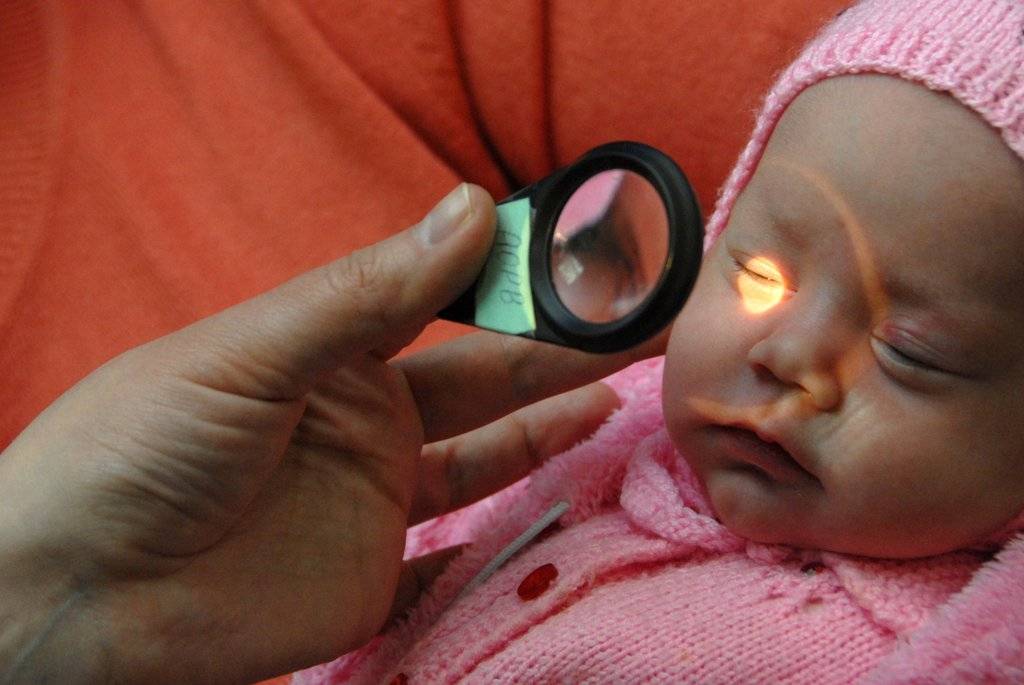
Обследование глазного дна проводится при помощи метода непрямой бинокулярной офтальмоскопии. Проводится осмотр с обязательным расширением зрачка (закапывается атропин), применяют специальные детские векорасширители. Первое обследование, как правило, проводят в отделении интенсивной терапии новорожденных под контролем мониторов.
Дополнительным диагностическим методом и контрольным (за эффективностью лечения) является УЗИ глаз. необходима также дифференциальная диагностика между ретинопатией недоношенных и другими болезнями, при которых нарушено функционирование зрительного анализатора у недоношенных. Это аномалии развития зрительного нерва, частичная атрофия зрительного нерва. Для этого используют электроретинограмму и применяют регистрацию зрительных вызванных потенциалов.
В случаях, когда заболевание регрессирует, ребенка обследуют у лечащего врача 1 раз в пол года или год, пока ему не исполнится 18 лет. Это необходимо, чтобы исключить осложнения ретинопатии, которые могут возникнуть в период роста ребенка, особенно в пубертатном периоде.
Симптоматика гипертонической ретинопатии
Первые две стадии протекают без выраженных симптомов. Только сильное повышение артериального давления сопровождается головной и глазной болью, головокружением, общим недомоганием и зрительными помутнениями, которые быстро пропадают, стоит немного снизить давление. Проблема в том, что многие пациенты при наличии у них гипертонической болезни игнорируют ее симптомы. Они считают, что головные боли и другие признаки — это обычное состояние гипертоника. При этом они не знают, как гипертензия сказывается на органах зрения.
На третьей и четвертой стадиях симптомы ретинопатии более явные. В их числе:
- интенсивная и частая боль в области висков и затылка;
- быстрая утомляемость, постоянная сонливость;
- дискомфорт в глазах, который усиливается при зрительной нагрузке;
- кровяная сетка на склеральных оболочках, кровоподтеки;
- плавающие «мушки» перед глазами, световые блики;
- нарушение цветовосприятия;
- ухудшение сначала центрального, а впоследствии и периферического зрения;
- метаморфопсия — искажение контуров предметов, неправильное восприятие их размеров и расстояния до них;
- помутнения в глазах.
Эти симптомы более чем тревожные. Их появление свидетельствует о том, что гипертоническая ретинопатия прогрессирует. Стоит незамедлительно обратиться к офтальмологу, так как может произойти внезапная отслойка сетчатки. Эта болезнь сопровождается схожими признаками.
Причины возникновения
Ретинопатия — это офтальмологическая патология, которая сопровождается поражением сетчатки и стекловидного тела. Сетчатая, или внутренняя оболочка глаза — одна из основных его структур, обеспечивающих зрения. Свет попадает в глазное яблоко после преломления его роговицей и хрусталиком. Лучи собираются в центральной точке сетчатки, после чего первичная информация о видимом объекте по зрительному нерву поступает в кору головного мозга. Любые поражения сетчатки вызывают ухудшение зрения.
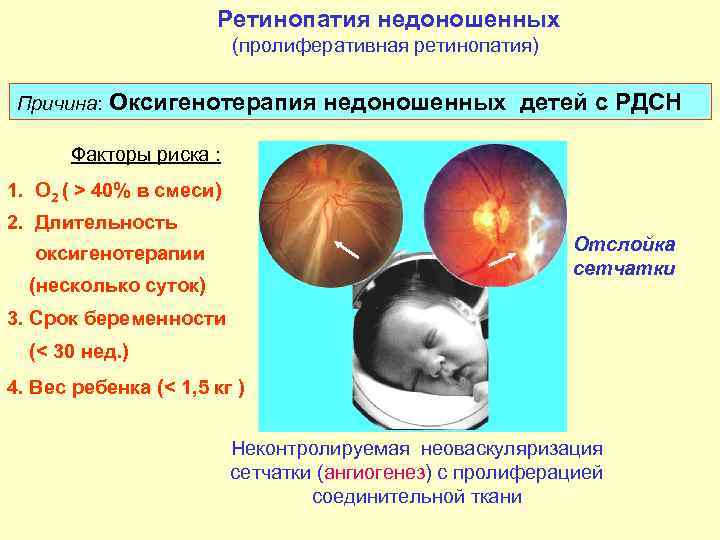
Формирование этой структуры глаза завершается примерно к 4 месяцу жизни ребенка. У недоношенных детей она еще не сформирована. Более того, на нее могут влиять негативные факторы окружающей среды. Изначально медики считали, что ретинопатия у недоношенных возникает после инкубаторов с большим объемом кислорода. Данный недуг назывался ретролентальной фиброплазией. Позднее выяснилось, что основная причина патологии — недостаточная продолжительность внутриутробного периода, очень маленький вес новорожденного и разного рода нарушения, выявляемые во время течения беременности.
Сосуды сетчатки начинают развиваться на 16-ой неделе. Они происходят от центра оболочки к периферии глаза. Завершиться процесс формирования сосудов должен к 40-ой неделе, то есть к рождению ребенка. Чем раньше недоношенный малыш родился, тем в меньшем количестве кровеносные сосуды успеют развиться в сетчатой оболочке, что и повышает риск возникновения ретинопатии.
Впервые эта патология была диагностирована и описана в 1942 году. С тех пор произошли заметные изменения в медицине, принципах диагностики и пр. Но зачастую так и не удается выяснить, по какой причине в одних случаях наблюдается регресс болезни, которая приводит к осложнениям, а в других — прогрессирование заболевания с неблагоприятным прогнозом.
Факторы риска для развития заболевания
Насколько высок риск заболевания ретинопатией у ребенка, зависит от различных условий: как проходит период вынашивания, наличия у матери системных патологий, а также ее развитию способствуют следующие факторы:
- многоплодная беременность — обычно при этом младенцы имеют низкую массу тела;
- наличие у недоношенного малыша анемии, сепсиса;
- переливание крови и дополнительная вентиляция легких, назначаемые в некоторых случаях детям при рождении раньше срока. Если малыш провел в условиях вентиляции органов дыхания более 5 дней, то вероятность возникновения у него ретинопатии значительно повышается.
Еще одно причиной развития заболевания служат ситуации, в которых возникает кислородное голодание сетчатки. На этом фоне она начинает вырабатывать различные факторы, способствующие росту новых сосудов с целью усилить приток кислорода. Если кислорода не хватает, то тканям необходимы дополнительные сосуды, которые обеспечат доставку кислорода и питательных веществ.
Кислородное голодание сетчатки могут вызвать следующие факторы:
- кислородотерапия сроком более трех недель, проводимая при угрозе смерти младенца, родившегося недоношенным;
- курение матери;
- состояния, которые вызывают гипоксию плода: гестоз, сильное кровотечение при родах, хронические инфекции у беременной женщины.
Ретинопатия при сахарном диабете: диагностика
Стоит отметить, что при данном заболевании пациент должен каждые полгода посещать офтальмолога, чтобы вовремя обнаружить осложнения и начать их лечение. Чтобы подтвердить ретинопатию, необходимо пройти несколько процедур:
- периметрию, с помощью которой оцениваются поля зрения;
- электрофизиологическое исследование, позволяющее определить жизнеспособность нервных клеток внутренней оболочки и зрительного нерва;
- тонометрию — процедуру измерения внутриглазного давления, которое может повыситься уже на стадии препролиферативной ретинопатии;
офтальмоскопию — осмотр глазного дна, на котором отображаются все патологические изменения, видны новые сосуды, экссудаты и микрогеморрагии.
Могут быть назначены УЗИ, ОКТ, диафаноскопия и другие диагностические методы. Это зависит от степени недуга и наличия сопутствующих патологий. При сахарном диабете основное терапевтическое лечение проводит эндокринолог.
Причина ретинопатии недоношенных
Основная причина этого заболевания — преждевременное рождение ребёнка.Вероятность развития ретинопатии напрямую зависит от срока рождения малыша и массы тела — чем раньше он родился и чем меньше он весит, тем больше риск и тем тяжелее ретинопатия протекает.
Кроме того, при наличии у ребёнка заболеваний других заболеваний: пневмония, пороки сердца, внутриутробная инфекция и другие ретинопатия усугубляется.
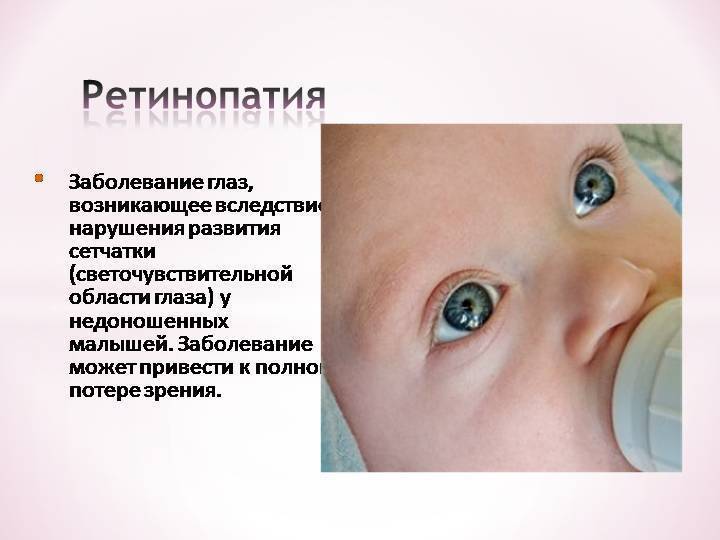
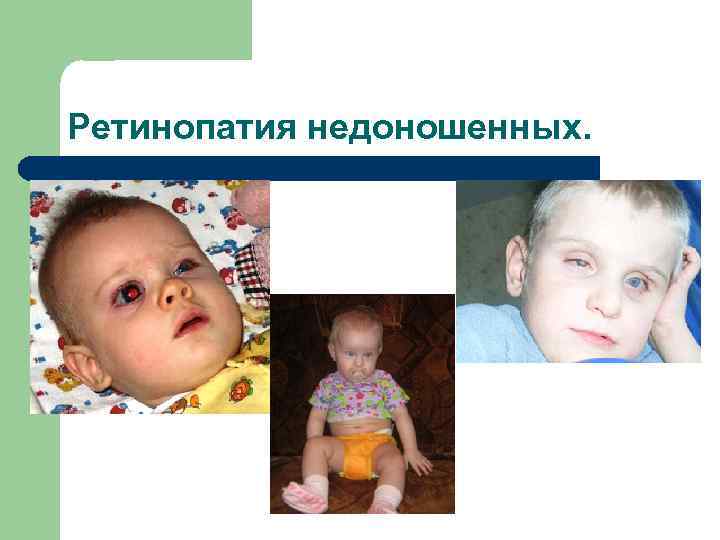
Ретинопатия недоношенных — это заболевание глаз, возникающее вследствие нарушения развития сетчатки (светочувствительной области глаза) у недоношенных малышей.
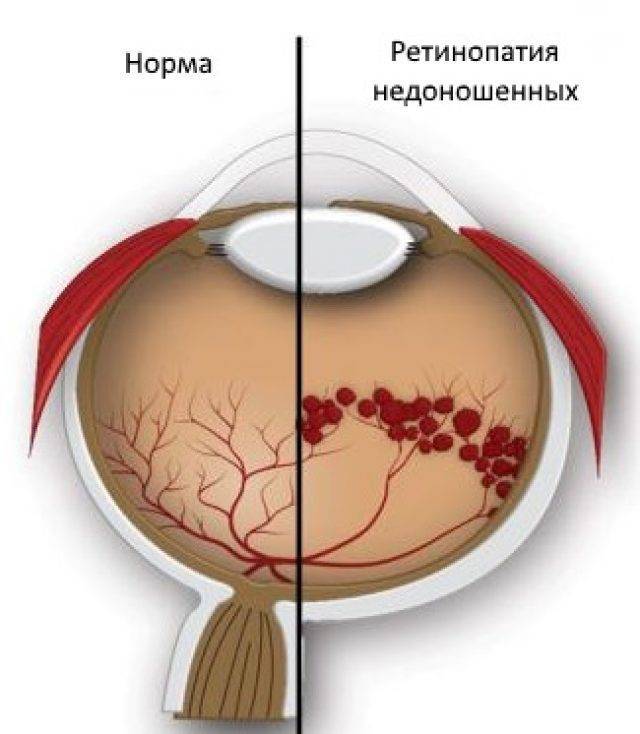
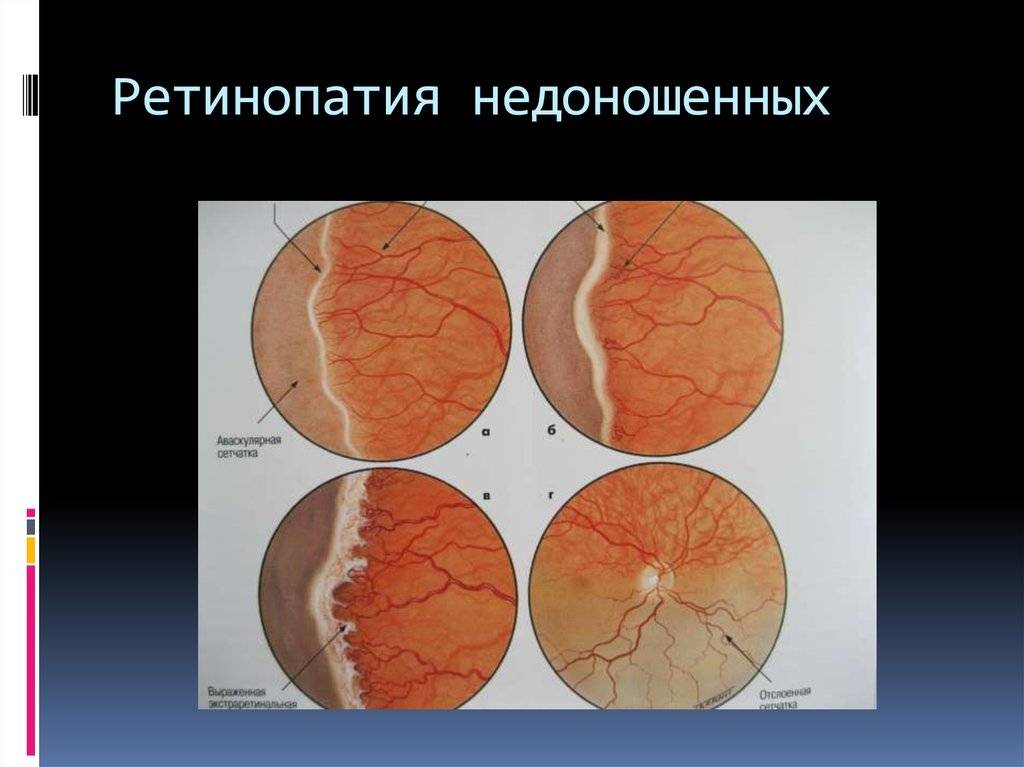
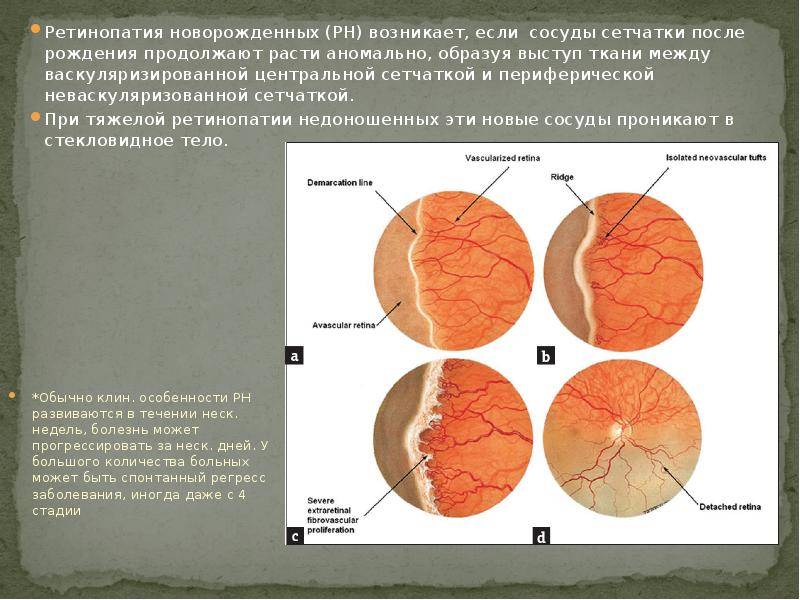
В основе ретинопатии недоношенных лежит незавершенность формирования глазного яблока, сетчатки и её сосудистой системы. Формирование сосудов сетчатки плода начинается на 16 неделе беременности и заканчивается к моменту рождения доношенного ребенка. Соответственно, чем раньше родился ребёнок, тем меньше площадь сетчатки, покрытая сосудами, и более обширные бессосудистые зоны. У 7-месячного плода недоразвитие сосудов сетчатки: её центральный отдел кровоснабжается, а на периферии кровеносные сосуды отсутствуют. После рождения у недоношенного ребёнка на процесс образования сосудов действуют различные патологические факторы — внешняя среда, свет, кислород, которые могут привести к развитию ретинопатии.
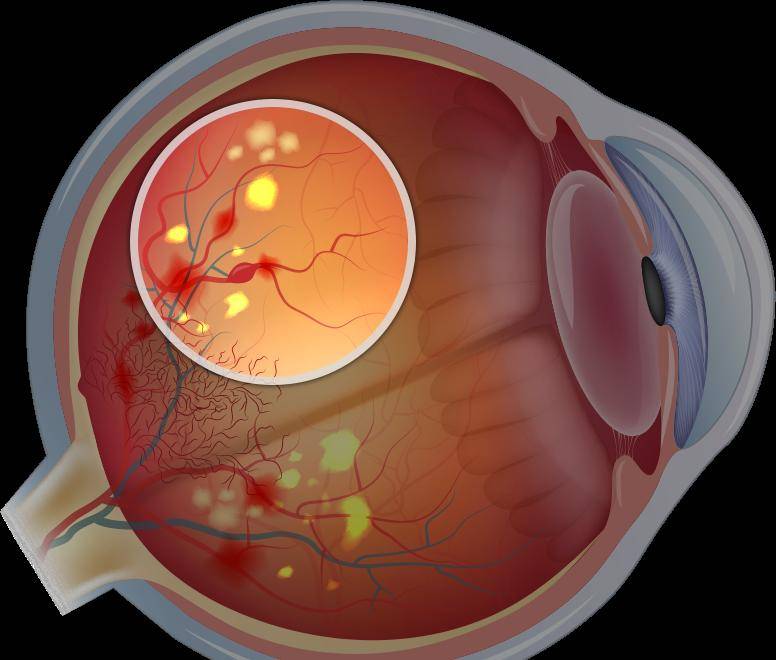
Основным проявлением ретинопатии недоношенных является остановка нормального образования сосудов сетчатки, прорастание их непосредственно внутрь глаза в стекловидное тело. Рост сосудистой и вслед за ней молодой соединительной ткани вызывает натяжение сетчатки и её отслойку.
В группу риска развития ретинопатии недоношенных входят все дети, родившиеся со сроком гестации до 35 недель, с массой тела до 2000 г (Приказ МЗ РФ № 442н от 25 сентября 2012 г.).
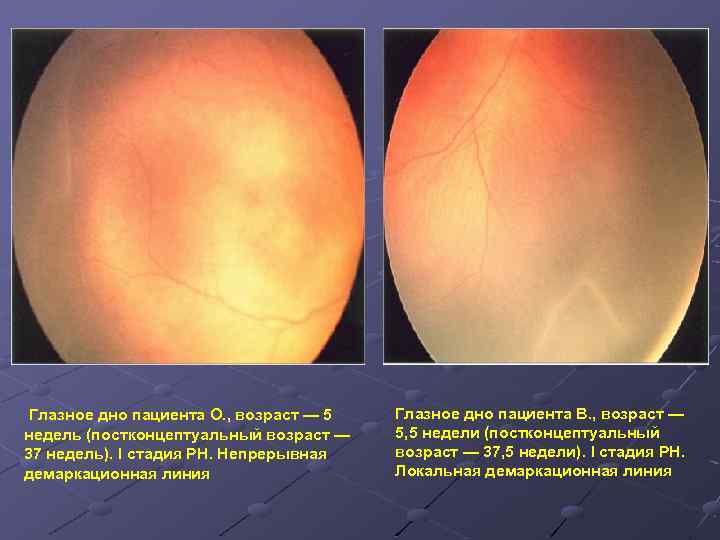
Первые признаки заболевания появляются на 4-6 неделе жизни недоношенного ребёнка.
История открытия сахарного диабета
Сахарный диабет известен людям с глубокой древности. Еще древние греки подметили его важные признаки – увеличение выделения жидкости и усиленную жажду. Считалось, что больной сахарным диабетом активно теряет воду и затем должен пить, чтобы восполнить запасы жидкости. Значительно позднее ученые заметили, что моча при сахарном диабете имеет сладкий вкус. С тех пор и появился термин «сахарный диабет». В Древней Индии это заболевание называли «болезнью сладкой мочи», потому что моча больных сахарным диабетом привлекала к себе муравьев. Уже в наше время люди получили возможность определять концентрацию глюкозы в крови – стало ясно, что уровень глюкозы повышен не только в моче, но и в крови, причем в течение долгого времени при сахарном диабете может быть повышен только уровень глюкозы крови, и только потом, при усугублении диабета, глюкоза появляется и в моче. Сейчас повышенное содержание глюкозы в крови (гипергликемия) считается основным симптомом сахарного диабета, и именно на выявлении гипергликемии и базируется диагностика диабета.
В результате экспериментов XIX-XX веков было установлено, что у части больных сахарным диабетом выявляется недостаток инсулина в крови. Инсулин – гормон, вырабатывающийся в поджелудочной железе клетками островков Лангерганса. Его основной функцией является стимулирование усвоения глюкозы клетками тела человека. Без инсулина большинство человеческих органов и тканей не способны усваивать глюкозу. При удалении поджелудочной железы у лабораторных животных развивалась клиника сахарного диабета. Введение же инсулина устраняло симптомы заболевания.
После установления важной роли инсулина в развитии сахарного диабета стало ясно, что этот гормон может использоваться для лечения болезни. Значительные усилия были приложены для организации производства инсулина, но потребовалось много времени для того, чтобы препараты инсулина достигли должного уровня качества.. В ходе исследований было выяснено, что у значительной части больных сахарным диабетом уровень инсулина крови не снижен, а повышен
У таких пациентов причиной развития сахарного диабета является нарушение действия инсулина на клетки тканей и органов человеческого организма. Лечение такого типа диабета (он был назван сахарным диабетом 2-го типа) основывается на применении препаратов, повышающих чувствительность клеток к инсулину, а сам инсулин применяется только в тяжелых случаях, когда другие средства оказываются неэффективными.
В ходе исследований было выяснено, что у значительной части больных сахарным диабетом уровень инсулина крови не снижен, а повышен. У таких пациентов причиной развития сахарного диабета является нарушение действия инсулина на клетки тканей и органов человеческого организма. Лечение такого типа диабета (он был назван сахарным диабетом 2-го типа) основывается на применении препаратов, повышающих чувствительность клеток к инсулину, а сам инсулин применяется только в тяжелых случаях, когда другие средства оказываются неэффективными.
Определение и особенности возникновения
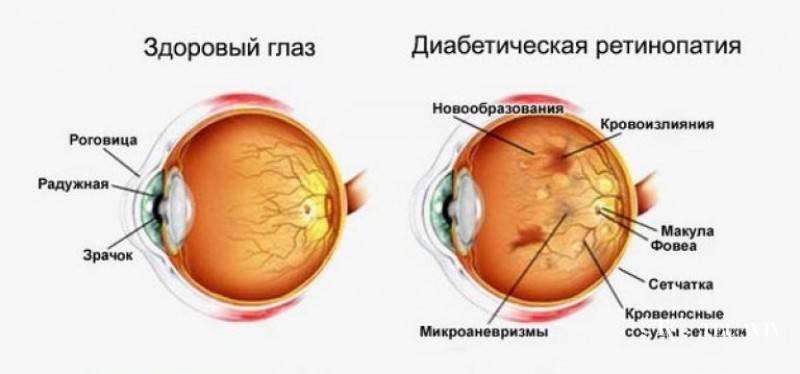
Диабетическая ретинопатия – деструктивное поражение сосудистой сетки внутренней оболочки глаза (сетчатки), вследствие прогрессирующего сахарного диабета. Такой вид офтальмонарушений относится к тем, что развиваются как осложнения других заболеваний и называются фоновыми.
Офтальмологическая патология возникает из-за глубоких нарушений процессов метаболизма на клеточном уровне, характерных для диабетиков. Сахарный диабет — это состояние, при котором существует постоянный дефицит инсулина, отвечающего за круговорот глюкозы в крови. В результате инсулиновой недостаточности содержание сахара в крови становится стабильно завышенным. Такое явление называется гипергликемией.
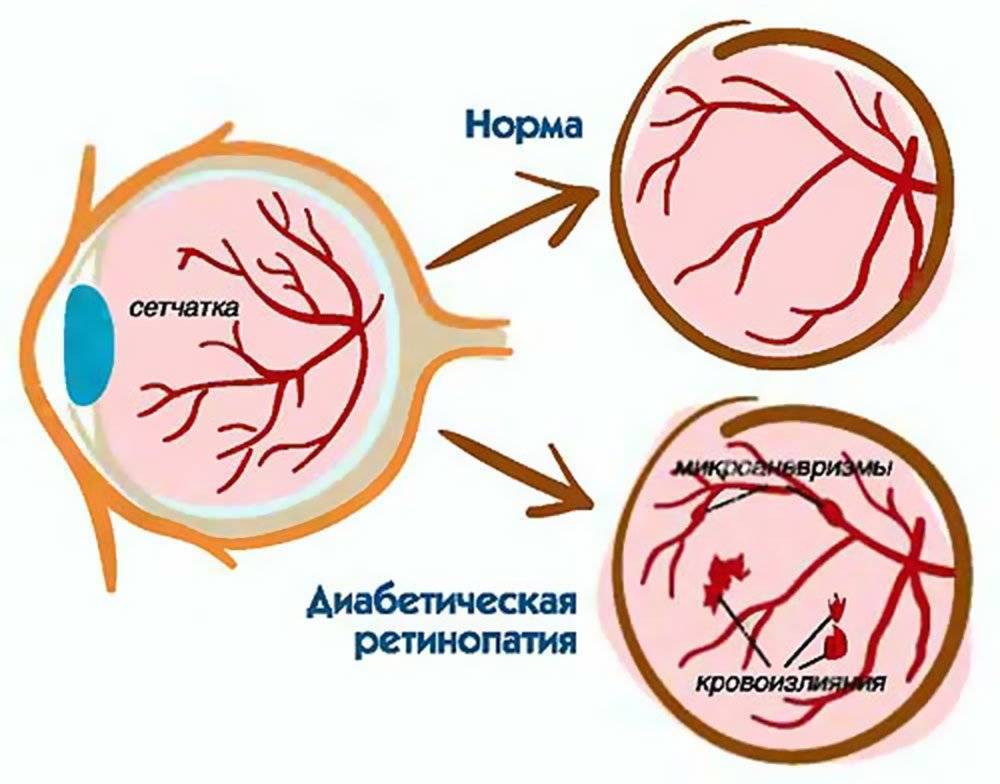
Гипергликемия провоцирует другое патологическое состояние, вызванное негативным влиянием переизбытка сахара – глюкозотоксичность. Выражается оно в том, что на фоне патологических соединений глюкозы и структурных молекул клеток эпителия, происходит постепенная деструкция сосудов, отягощенная излишней выработкой тромбоцитов, эндотелинов. Возрастает влияние окислительных реакций, способствующее активному росту токсичных радикалов. В сосудистом русле образуются микроскопические тромбы, препятствующие транспортировке кислорода. В результате нарушается внутриклеточный обмен, стенки капилляров истончаются и растягиваются, возникает явление гипоксии.
Негативный патогенез сахарного диабета приводит к выраженным нарушениям обмена веществ, сказывающихся на всех органах, но, в первую очередь, на глазах. Сетчатка – многослойная и весьма чувствительная структура, поэтому её сосудистая деградация при сахарном диабете в подавляющем большинстве случаев неизбежна. Риск потери зрения у пациентов с инсулиновой недостаточностью в 25 раз выше, чем у здоровых людей. Лечение необходимо начинать как можно раньше, заведомо пройдя диагностическое обследование.
Основные разновидности гипертонической ретинопатии глаз
Выделяются 3 основных вида данной патологии:
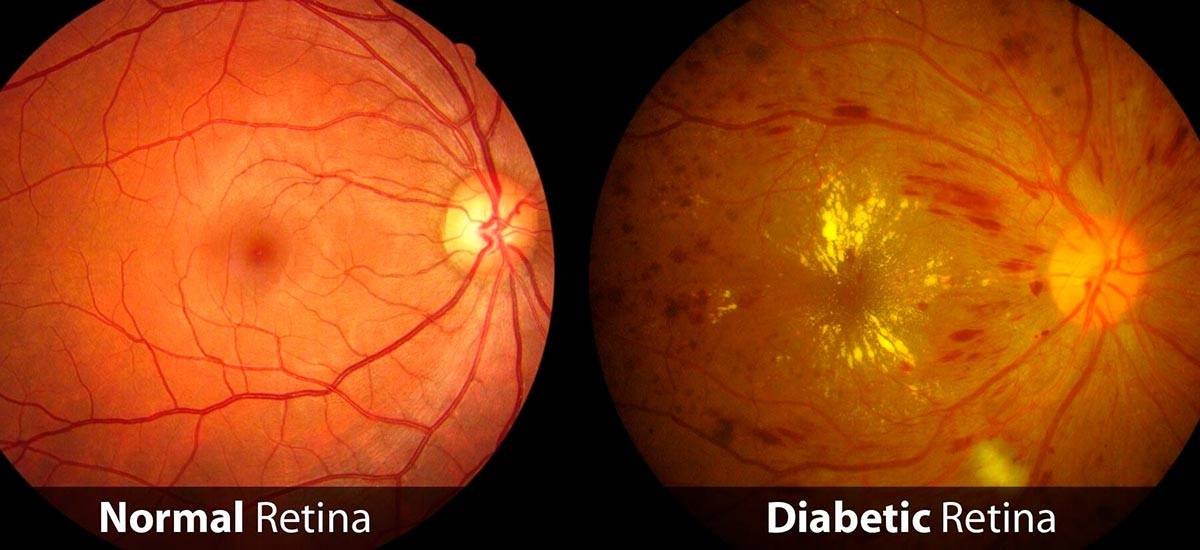
Диабетическая ретинопатия. Она является осложнением сахарного диабета и выявляется достаточно часто, более чем у половины пациентов-диабетиков любого типа. Повышение уровня сахара негативно сказывается на состоянии сосудистых стенок. Они становятся хрупкими. Из-за этого возникают кровоизлияния в сетчатку. Она испытывает недостаток в кислороде. Как защитная реакция организма, развивается неоваскуляризация — патологическое разрастание новых сосудов. Они еще более ломкие, а потому становятся причиной многочисленных геморрагий. Впоследствии это приводит к отслоению сетчатой оболочки и другим осложнениям.
- Ретинопатия недоношенных. Она часто выявляется у детей, родившихся раньше положенного срока. Связано это с тем, что процесс формирования сосудов сетчатки у плода завершается к 40-й недели беременности. Чем раньше ребенок появился на свет, тем меньше сосудов успело образоваться во внутренней оболочке глаза. Это повышает вероятность развития ретинопатии. Данная ее форма одна из самых сложных. Она может регрессировать и прогрессировать по неизвестным причинам. Нередко она заканчивается слепотой.
- Гипертоническая ретинопатия. Она проявляется у людей, которые страдают от гипертонии. Рассмотрим эту патологию подробнее.
Профилактика Ретинопатии недоношенных:
Не паникуйте, если ребенок родился раньше положенного времени. Нужно провести осмотр офтальмолога, когда малышу исполнится 1 месяц, но не позже исполнения 1,5 мес. Важна регулярность осмотров лечащим врачом, как было указано ранее, пока ребенку не исполнится 45 недель (даже в случаях нахождения грудничка дома, а не в больнице).
При обнаружении симптомов заболевания соглашайтесь на лазерную операцию, поскольку, чем раньше она будет проведена, тем выше шанс восстановления зрения.
Не теряйте надежды, если заболевание находится на 4 или 5 стадии, ежегодно методики восстановления зрения прогрессирует, что дает шанс вернуть зрение больному ребенку.
Диабетическая ретинопатия: лечение
Эта патология является вторичной, поэтому лечение направлено, прежде всего, на борьбу с сахарным диабетом. Необходимо препятствовать гипергликемии, что достигается за счет лекарственных препаратов и диеты. При прогрессирующей диабетической ретинопатии проводится лазерная коагуляция сетчатки, с помощью которой удается подавить неоваскуляризацию, то есть рост новых сосудов. Это позволяет предотвратить отслоение сетчатой оболочки.
Есть несколько методик, используемых сегодня в офтальмологии для проведения лазеркоагуляции. Суть любой из них сводится к следующему:
- разрушение области гипоксии внутренней оболочки и роговицы, которая является причиной образования новых сосудов;
- нормализация поступления полноценного объема кислорода к сетчатке из сосудистой оболочки;
- ликвидация новообразованных сосудистых сеток.
При непролиферативной диабетической ретинопатии, которая сопровождается макулярным отеком, назначается барьерная лазерная коагуляция. В ходе такой процедуры на сетчатку наносятся парамакулярные коагулянты в несколько рядов, которые образуют решетку. Такая многослойная сетка препятствует появлению новых патологических сосудов. При наличии микроаневризм, мелких геморрагий, экссудатов различного типа выполняется фокальная лазерная коагуляция. Препролиферативная стадия лечится с помощью панретинальной лазеркоагуляции. В процессе данной процедуры коагулянты наносятся на всю сетчатую оболочку, кроме макулы.
Лазерная коагуляция — это операция безопасная и малотравматичная, но при этом очень результативная, особенно при непролиферативной и препролиферативной стадиях заболевания. Проводится процедура под местной анестезией в амбулаторных условиях. Готовиться к ней не нужно. Осуществляется коагуляция с помощью специального аппарата и лазерного луча направленного действия, которым прижигаются патологические сосуды. Попутно формируются пути альтернативной поставки кислорода в сетчатую оболочку. Длится такая операция не более получаса. В ходе нее пациент не чувствует боли и иного дискомфорта. Госпитализация не требуется. Но эффективность процедуры ограничена двумя стадиями диабетической ретинопатии. При тяжелом поражении глаз проводится хирургическая операция — витрэктомия.
Данная процедура основана на удалении стекловидного тела (или его части) с его заменой на полимер, солевой раствор или другое вещество. Проводится операция в стационаре. Перед ней нельзя принимать пищу порядка 12 часов и пить воду. Длится витрэктомия примерно 2 часа под общим наркозом или местной анестезией в зависимости от состояния больного. Хирург делает надрез на роговице, проникает во внутренние части глазного яблока и удаляет стекловидное тело. Вместо него вводится другое вещество, которое впоследствии рассасывается, а глаз вновь заполняется внутриглазной жидкостью. После операции пациенту на протяжении 2-х недель запрещается:
- много читать и сидеть за компьютером, утомлять глаза;
- заниматься спортом, поднимать тяжести;
- ходить в бассейн, баню, сауну.
Операция способна вызвать осложнения: отслойки сетчатки, прогрессирование катаракты, помутнение роговицы, эндофтальмит. Но выявляются они крайне редко. В принципе, витрэктомия — это безопасный способ лечения, который позволяет справиться с тяжелой формой диабетической ретинопатии.
Диагностика
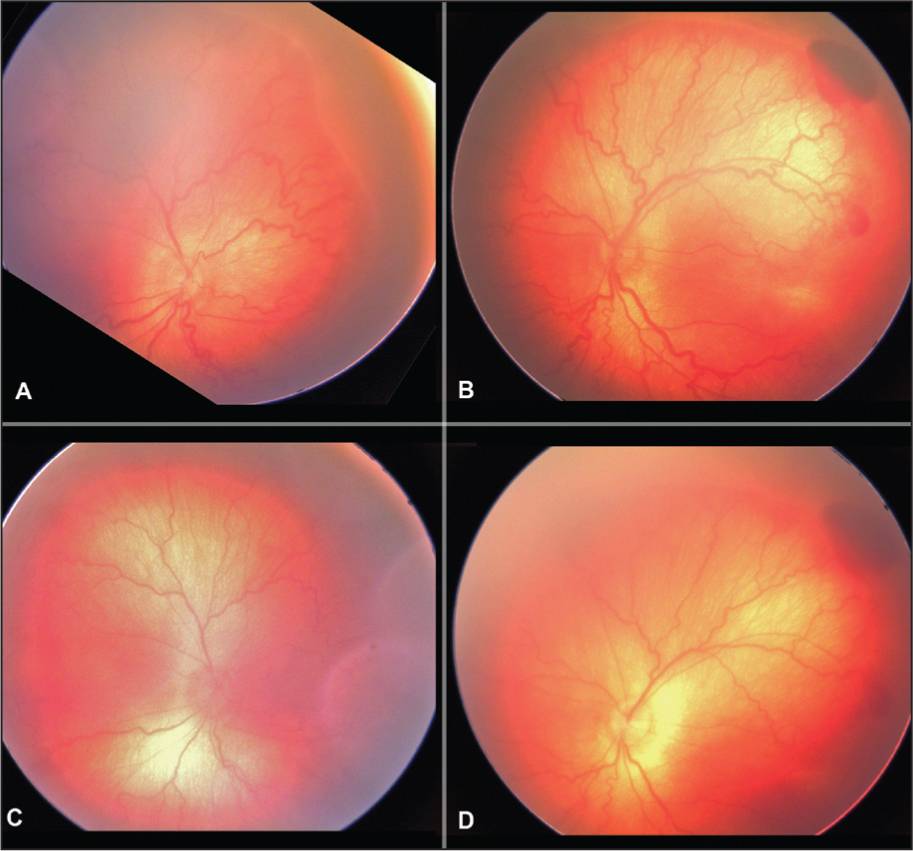
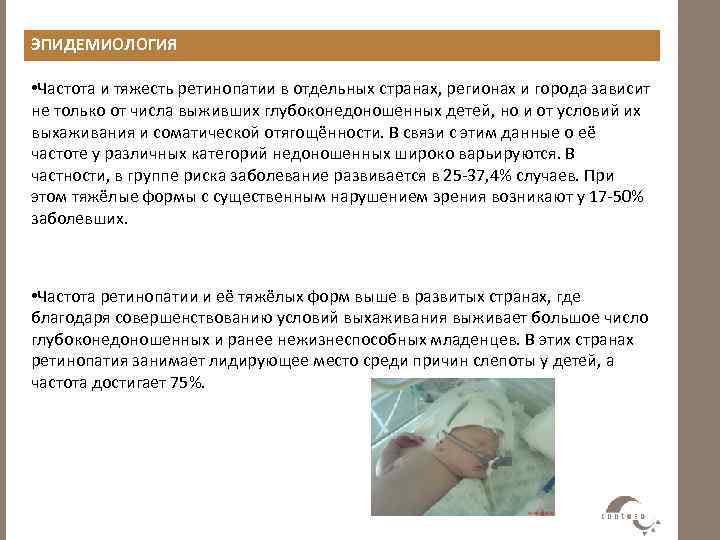
Начиная с 34 недели развития (или с 3 недели жизни) ребёнок нуждается в осмотре офтальмолога, имеющего специальное оборудование для осмотра сетчатки глаза у маленьких детей. Такой контроль необходим всем детям, рождённым до 35 недель и с массой тела при рождении менее 2000 гр.. При выявлении признаков ретинопатии недоношенных осмотры проводят каждую неделю (при так называемой «плюс»-болезни — каждые 3 дня) до момента развития пороговой стадии (на этой стадии решается вопрос о проведении профилактического хирургического лечения) или полного регресса заболевания. При регрессе патологического процесса осмотр можно проводить 1 раз в 2 недели. Осмотр проводят с обязательным расширением зрачка, с применением специальных детских векорасширителей (чтобы не оказывать давление пальцами на глаз).
Чаще всего пороговая стадия ретинопатии недоношенных развивается к 36-42 неделе развития (1-4 месяцам жизни), поэтому родители недоношенного ребёнка должны знать, что в этот период он должен быть осмотрен специалистом (окулистом, имеющим специальное оборудование и знающим о признаках активной ретинопатии).
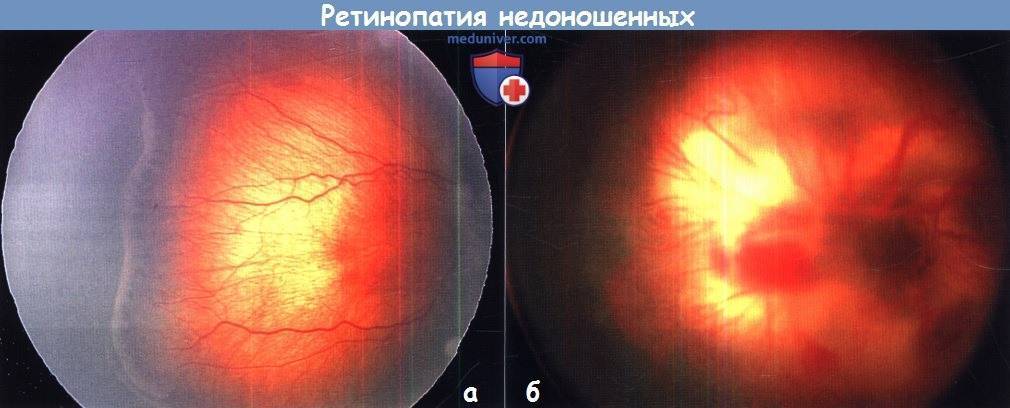
Активная ретинопатия — это стадийный патологический процесс, который может завершиться регрессом с полным исчезновение проявлений заболевания или рубцовыми изменениями.
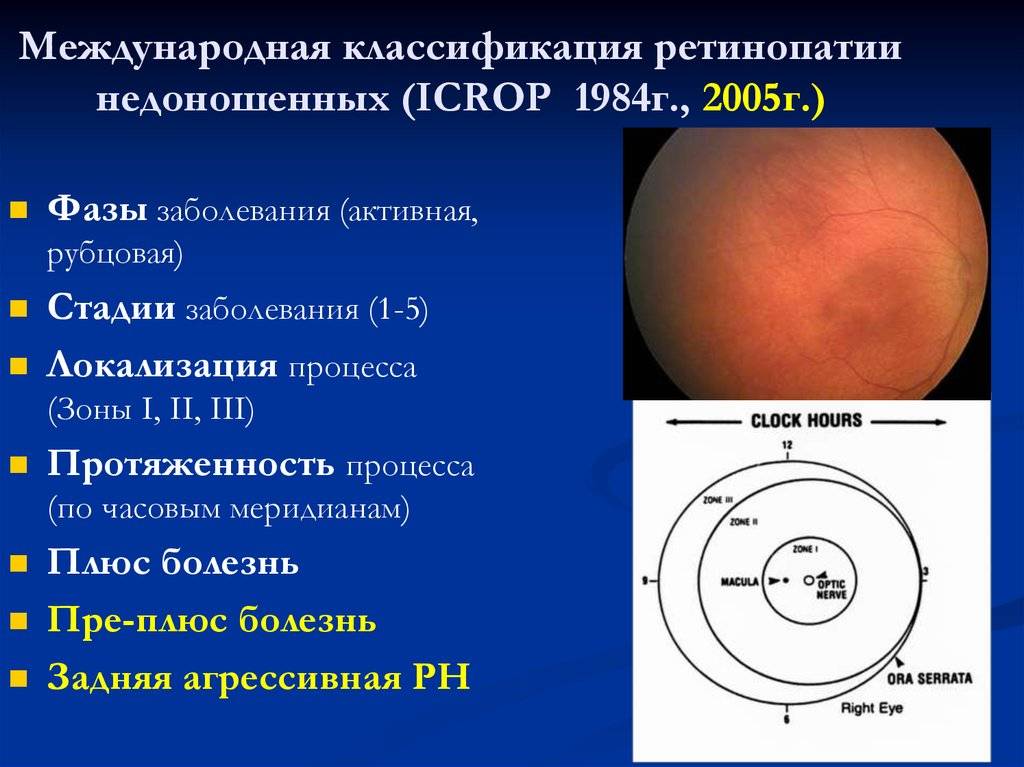
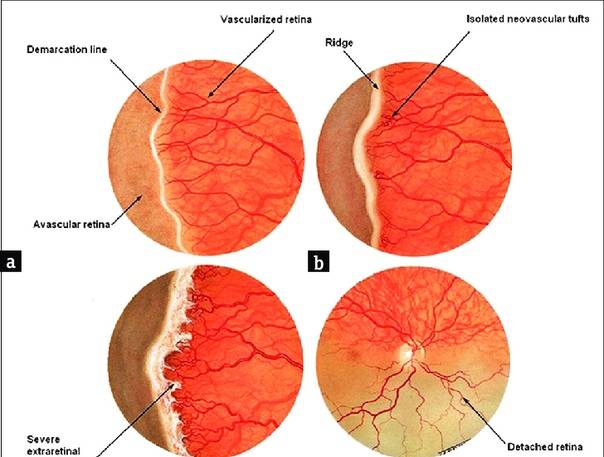
Согласно международной классификации активная ретинопатия подразделяется по стадиям процесса, его локализации и протяжённости.
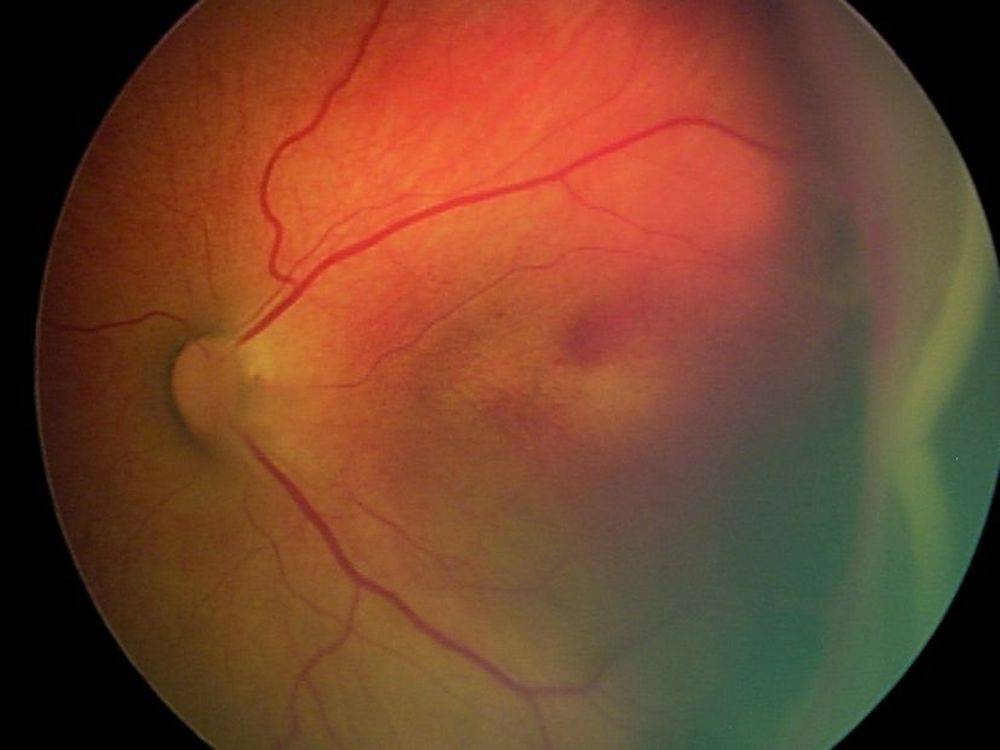
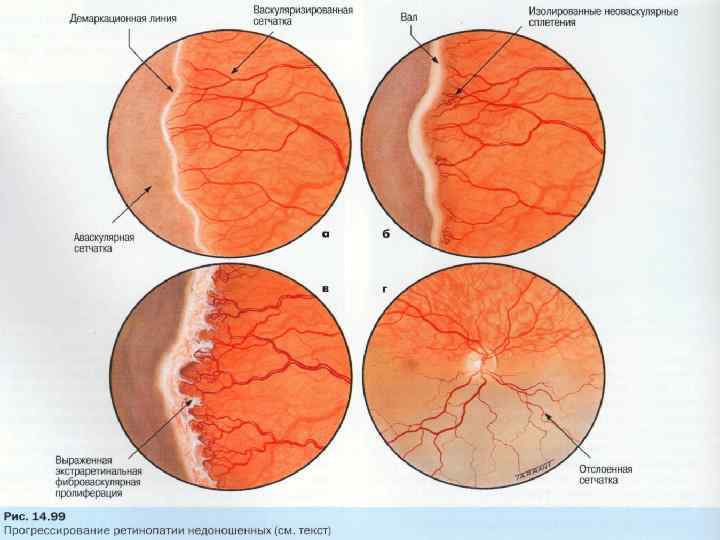
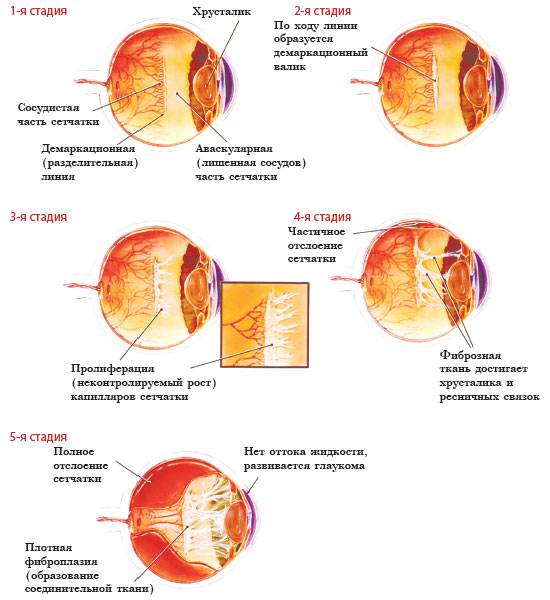
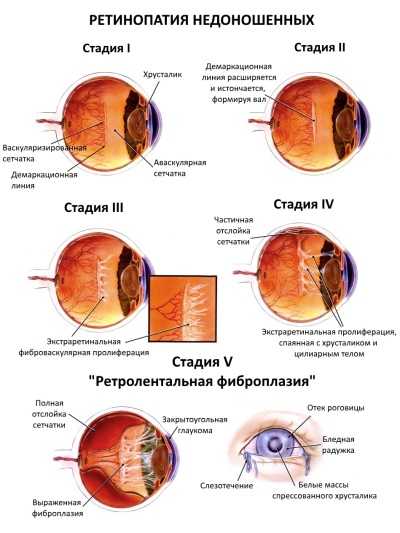
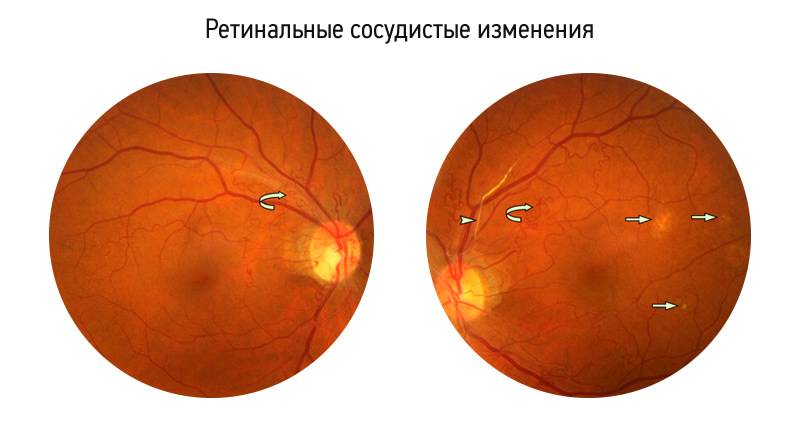
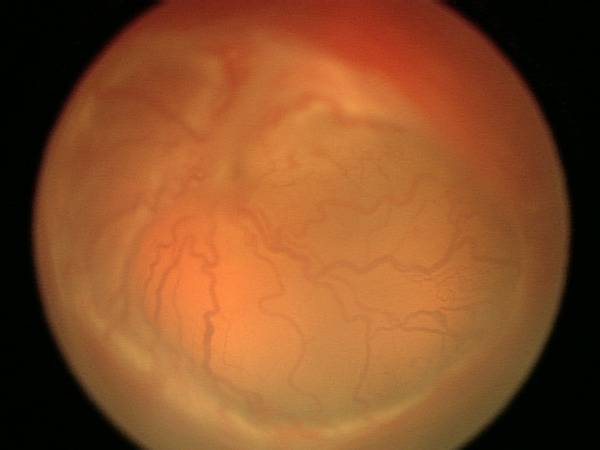
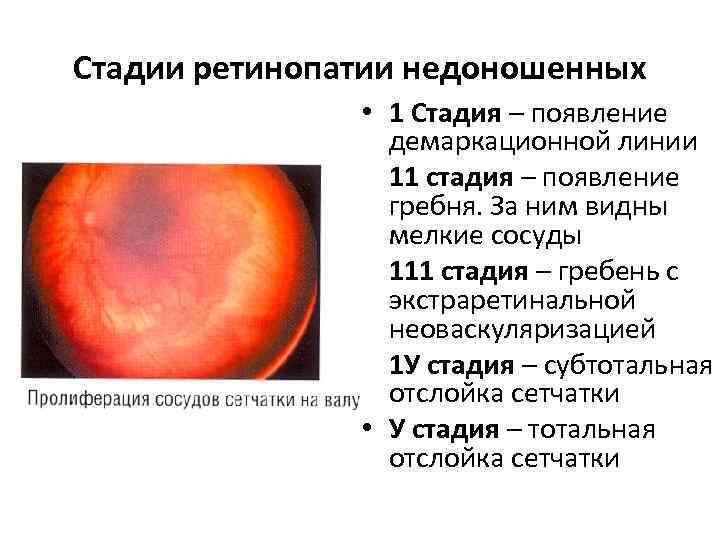
- 1 стадия: появление разделительной беловатой линии на границе сосудистой и аваскулярной сетчатки. При выявлении 1 стадии должно быть назначено профилактическое лечение кортикостероидами и если ребёнок получает дополнительную кислородотерапию — антиоксидантами. С этого момента наблюдение должно проводиться еженедельно для коррекции лечения при прогрессировании или до полного регресса заболевания (если ребёнок выписывается из стационара — наблюдение у окулиста по катамнезу). Если ретинопатия 1 стадии не прогрессирует после 38 недель и соматическое состояние ребёнка стабильное, то периодичность осмотров можно увеличить до 2 недель.
- 2 стадия: появление вала на месте линии. Производится увеличение дозировки кортикостероидов, ограничивается использование препаратов, расширяющих сосуды, по возможности, постепенно снижается концентрация дополнительного кислорода.
- 3 стадия: характеризуется появлением в области вала серой ткани, уплотнения стекловидного тела над валом с втягиванием сосудов сетчатки в стекловидное тело и развитием натяжения сетчатки с тенденцией к её отслойке.
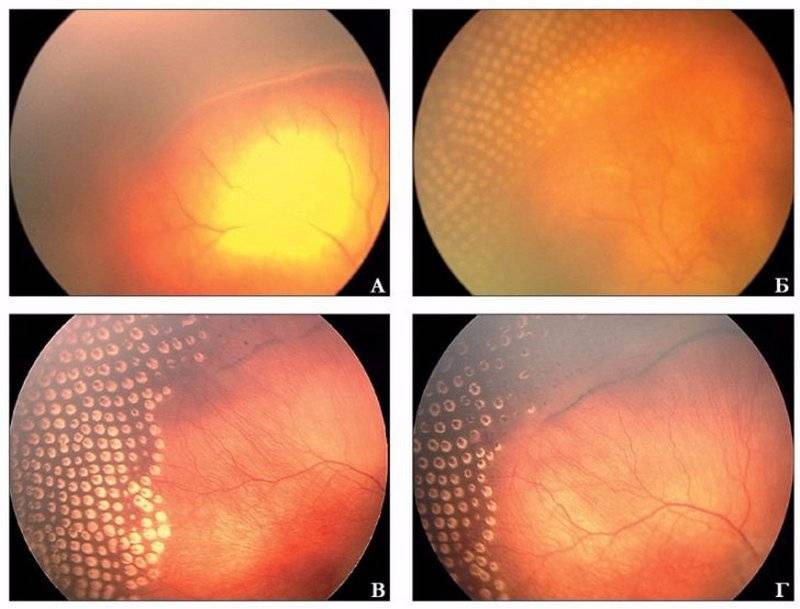
- 4 стадия: частичная отслойка сетчатки (А — центральный, макулярный отдел прилежит, В — макулярная область — отслоена).
- 5 стадия: полная отслойка сетчатки.
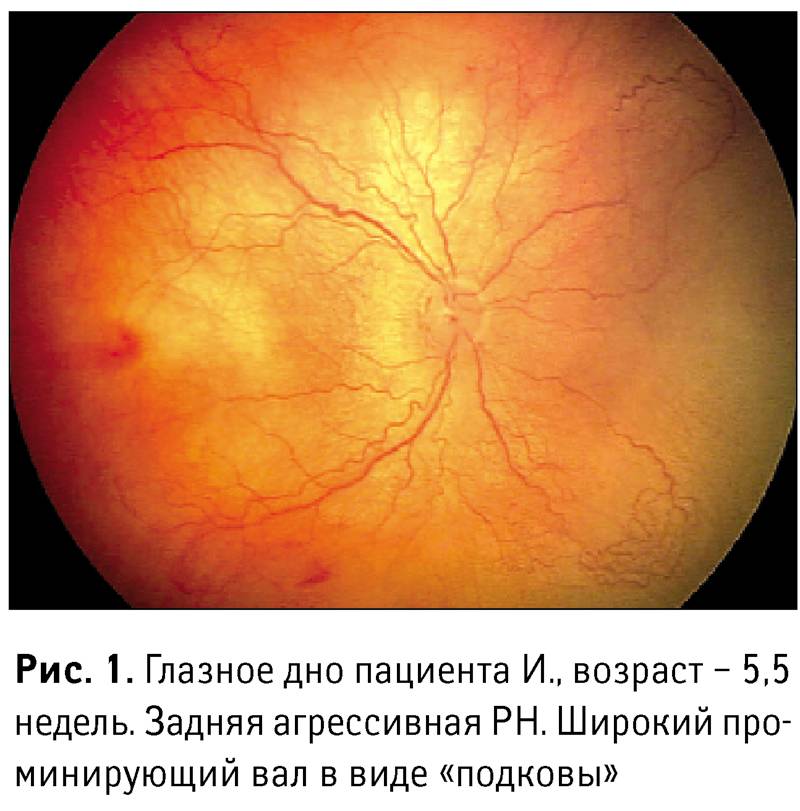
Отдельно выделяются «плюс»-болезнь и задняя злокачественная форма, как наиболее неблагоприятные формы активной ретинопатии. Заболевание начинается раньше, чем классическая ретинопатия, не имеет четко определяемых стадий, быстро прогрессирует и приводит к отслойке сетчатки не достигая пороговой стадии. Патологический процесс характеризуется резким расширением сосудов сетчатки, выраженным отеком стекловидного тела, кровоизлияниями по ходу сосудов, расширением сосудов радужки, часто с невозможностью расширения зрачка. Эффективность лечения при злокачественных формах ретинопатии недоношенных пока остаётся низкой. При «плюс»-болезни осмотр проводится 1 раз в 3 дня. После 1 года жизни дети с рубцовой ретинопатией недоношенных наблюдаются у окулиста пожизненно.
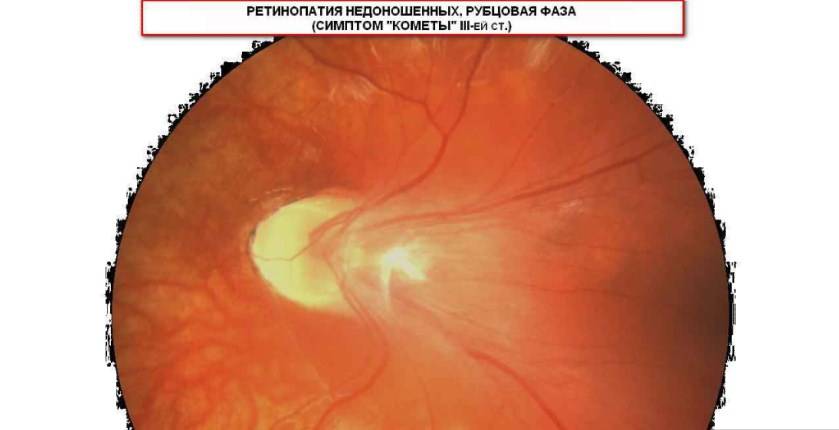
Если активный процесс достиг в своём развитии 3 и более стадий, то после его завершения (с профилактическим лечением или без него) на глазном дне формируются рубцовые изменения различной степени выраженности.
- 1 степень: минимальных изменений на периферии глазного дна
- 2 степень: дистрофические изменения в центре и на периферии, остатки рубцовой ткани
- 3 степень: деформация диска зрительного нерва, со смещением центральных отделов сетчатки
- 4 степень: наличие складок сетчатки, сочетающихся с изменениями характерными для 3-ей стадии
- 5 степень: полная, чаще воронкообразная, отслойка сетчатки.
При первой и второй степени может сохраняться достаточно высокая острота зрения, при развитии третьей и более степеней происходит резкое, часто безвозвратное снижение остроты зрения.
Особенности маршрутизации при РП в России
Лазеркоагуляцию в России делают только в больших офтальмологических центрах. Например, в Башкирии для прохождения этой процедуры направят в Уфу, где в офтальмологическом отделении республиканской детской клинической больницы – всего пять коек.
Поскольку введение ингибиторов в регионах в России до сих пор не делают, иногда вместо этой процедуры детей направляли сразу на викрэктомию. Это неправильно.
Но для того, чтобы ингибиторы ввести (они вводятся однократно) ребенка нужно направить в Москву.
Для этого заведующий офтальмологическим отделением, где лежит ребенок (в регионе) должен связаться с заведующим отделением в московской ДГКБ им. З.А. Башляевой (Тушинская больница), или НПЦ специализированной помощи детям им. В.Ф. Войно–Ясенецкого (центр в Солнцево).
Координаты врачей родителям подскажут в фонде «Провидение». Москвичам введение ингибиторов при РН могут провести также в Морозовской детской больнице.
Для госпитализации потребуется свидетельство о рождении ребенка, направление и медицинский полис. Все процедуры по лечению РН проводятся по ОМС бесплатно.
Главное – успеть вовремя, то есть как можно раньше, в первые два месяца жизни малыша.
Но некоторые дети к моменту, когда им показано введение ингибиторов, еще находятся на ИВЛ или на дохаживании. Их придется перевозить в Москву на спецмашине в сопровождении врача, либо санавиацией.
Подобные услуги в ОМС не входят. В любом случае ребенок должен прибыть на процедуру, как только врачи разрешат транспортировку.
Если лечение провести правильно и в срок, зрение ребенка в большинстве случаев восстановится. Более того, известны случаи, когда дети, перенесшие лазеркоагуляцию, к семи-восьми годам имеют стопроцентное зрение. Хотя, если ребенок перенес РН четвертой–пятой стадии, зрение, как правило, снижается.
С другой стороны, близорукость, астигматизм, косоглазие, поражение зрительных путей у недоношенных встречается чаще, чем у детей, рожденных в срок. Но с ретинопатией недоношенных это не связано.
Главный миф ретинопатии недоношенных: «Потому что не капали капельки»Ирина Асташева, врач-офтальмолог, к.м.н., доцент кафедры офтальмологии РНИМУ имени Н.И. Пирогова: «Никаких специальных капель от ретинопатии недоношенных, которые оказывали бы профилактическое, либо лечебное воздействие, не существует.
В настоящее время внедряется в практику препарат, воздействие которого аналогично лазеркоагуляции, и еще по одному лекарству завершаются клинические испытания. Но этих лекарств пока нет на российском рынке.
После любой офтальмологической операции назначают антибактериальные капли. Если их не применять, – возможно инфицирование глаза. После лазеркоагуляции антибактериальные препараты капают, как правило, дня три. После викрэктомии – дней десять, это определяет врач, который проводил операцию. Как правило, все время, когда необходимо применение таких препаратов, ребенок еще находится в больнице».
Классификация
Ретинопатия – весьма опасное состояние, которое, без должного лечения, приводит к необратимым нарушениям кровоснабжения, гипоксии и атрофии зрительных органов. На долю вторичных патологий приходится большее количество случаев, поскольку многие хронические болезни отягощены такого рода осложнениями.
Выделяют следующие виды фоновой ретинопатии:
-
гипертоническая;
-
диабетическая;
-
атеросклеротическая;
-
гематологическая;
-
посттравматическая.
Фоновая ретинопатия любой природы развивается в несколько этапов
Очень важно выявить болезнь на ранней стадии, чтобы предотвратить дальнейшее развитие патогенеза и восстановить утраченное зрение.
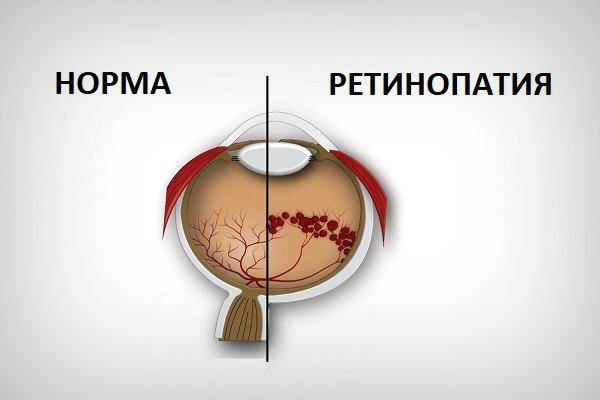
Ретинопатия — что это такое?
Данное заболевание характеризуется повреждением сосудов сетчатой, или внутренней оболочки глаза. Данный патологический процесс становится причиной кислородного голодания сетчатки, что вызывает разрастание сосудов. Новые сосудистые образования очень ломкие. Через них просачивается кровь, что приводит к кровоизлияниям в стекловидное тело или сетчатую оболочку. Подобные изменения на глазном дне неминуемо сказываются на зрении. Более того, могут возникнуть такие осложнения, как глаукома, катаракта и пр. Все эти болезни способны привести к частичной или полной утрате зрения.
Сетчатка — самая тонкая структура глазного яблока. Она имеет широкую сосудистую сеть. По этим сосудам осуществляется доставка кислорода к тканям внутренней оболочки. При этом она выполняет важнейшую роль в обеспечении зрения. Именно на ней происходит первичная обработка видимой человеком информации. Поэтому любые патологии, поражающие эту структуру глаза, вызывают снижение зрительных функций.