SQLITE NOT INSTALLED
Профилактика
Исключение контакта с пыльцой наилучший способ профилактики сенной лихорадки. Идеальный вариант — уехать на период цветения растений-аллергенов в иной климатический пояс. Для жителей средней полосы России это может быть, например, Прибалтика, южный берег Крыма или российский Север, где цветение проходит в другое время: чуть раньше или, наоборот, позже.
Если это невозможно, следует соблюдать следующие рекомендации для улучшения состояния при заболевании поллинозом::
- воздержитесь от прогулок по лесам и паркам, поездок за город;
- не следует открывать окна и двери в квартире или офисе;
- проветривайте помещение после дождя, вечером и когда нет ветра. На открытое окно или дверь можно повесить хорошо смоченную простыню или марлю в несколько слоев;
- наибольшая концентрация пыльцы в воздухе наблюдается рано утром и в сухие жаркие дни, поэтому в этот период времени особенно не рекомендуется выходить на улицу;
- если на улицу выйти пришлось, то после возвращения домой следует поменять одежду;
- принимайте душ не реже двух раз в день, обязательно мойте волосы;
- закрывайте окна в машине во время поездок, особенно за городом;
- не сушите вещи после стирки на улице (на балконе), т к. на них оседает пыльца;
- ежедневно проводите влажную уборку в квартире;
- рекомендовано использование очистителей воздуха, использование кондиционера с фильтрами воздуха на выходе;
- тщательно принимайте препараты, назначенные врачом и ведите дневник своего состояния, это поможет врачу предупредить проявления аллергии в будущем.
Диагностика поллиноза
Если у вас возникают подозрения на развитие поллиноза необходимо, прежде всего, обратиться за квалифицированной помощью к терапевту или аллергологу
Очень важно исключить наличие заболеваний, имеющие сходное течение. Прежде всего, это ОРЗ (ОРВИ), острый трахеит или бронхит
Важно помнить, что только опытный аллерголог-иммунолог с помощью современного диагностического оборудования, может с точностью поставить правильный диагноз и назначить адекватное лечение.
Лечение и диагностику поллиноза в Национальном медицинском исследовательском центре оториноларингологии ФМБА России успешно проводят специалисты отделения аллергологии и иммунологии. Прежде всего, для выставления диагноза «поллиноз» аллерголог-иммунолог проводит тщательный сбор и анализ анамнеза пациента, тщательный осмотр. При необходимости врач-оториноларинголог проводит риноскопию для определения состояния носовой полости, ее отечности и сужения носовых ходов.
В нашем Центре специалист-аллерголог проводит комплексную аллергодиагностику пациенту для уточнения причинно-значимого аллергена. Аллергообследование проводится с использованием самых современных методов диагностики. Кожные тесты позволяют выявить аллерген уже через 20 минут после начала проведения теста.
Кожное аллерготестирование хорошо себя зарекомендовало и для диагностики бытовой аллергии (аллергии на домашнюю пыль, микроскопического клеща, библиотечную или книжную пыль), аллергии на домашних животных (эпидермальной аллергии), пищевой аллергии.
Кожные тесты – это безопасный и высокоинформативный метод обследования. Такие тесты целесообразно проводить вне обострения аллергического заболевания. В НМИЦО проводится так называемое «прик-тестирование» — это наиболее современный метод кожных тестов. Преимущество «прик-тестирования» по сравнению с классическими скарификационными тестами заключается в меньшей травматизации кожи при более высокой специфичности реакции (т.е. исключается неспецифическая реакция кожи на скарификационное воздействие, уменьшается вероятность «ложноположительного» результата).
Техника проведения пробы заключается в нанесении на кожу предплечья маленьких капель, содержащих различные аллергены. Затем проводится минимальный поверхностный прокол кожи («прик» означает укол), а затем, через 20 минут после нанесения, производится визуальный анализ произошедшей реакции. При наличии аллергии в месте нанесения виновного аллергена возникает волдырная реакция. По размеру волдыря определяется степень реакции.
Кожное тестирование больным поллинозом желательно проводить в осеннее-зимний период. Рекомендуется проведение тестов после прекращения приема противоаллергических средств, так как на фоне приема антигистаминных препаратов происходит «блокировка» кожи и тесты могут показать ложноотрицательный результат. При необходимости пациенту проводится анализ крови на наличие аллергических антител (иммуноглобулинов Е, IgE) к самым разнообразным аллергенам. Этот анализ можно делать пациентам любого возраста вне зависимости от проводимого лечения и фазы заболевания.
Причины ГЭРБ
Есть две основные причины ГЭРБ:
- связанная с нижним сфинктером пищевода
- связанная с непереносимостью молочного белка
Также рефлюкс у детей часто бывает связан с функциональными нарушениями нервной системы и диафрагмы.
Нижний сфинктер пищевода.
Этот сфинктер, или клапан, расположен у основания пищевода у входа в желудок. Его функция – пропустить поступающую пищу и закрыться, чтобы не дать возможности для обратного движения содержимого желудка. У некоторых детей этот клапан может быть недостаточно развит при рождении, в особенности у недоношенных детей. Это может привести к рефлюксу. По мере роста ребенка клапан будет развиваться и укрепляться, и к моменту достижения 12 месячного возраста, клапан в большинстве случаев исправно выполняет свою функцию.
Аллергия к белкам коровьего молока (АБКМ)
Аллергия к белкам коровьего молока (АБКМ) — это патологическая реакция, вызванная приемом продуктов, содержащих белки коровьего молока (БКМ), в основе которой лежат иммунные механизмы. Термин «непереносимость коровьего молока» включает в себя также непереносимость лактозы. По оценкам, до 40% детей с умеренной/тяжелой рефлюксной болезнью имеют аллергию на белок коровьего молока. Чем раньше диагностируется АБКМ, тем лучше результат для ребенка. Чем дольше ребенок подвергается воздействию аллергена, тем больше негативное воздействие на пищеварительную и иммунную системы ребенка. Такие дети нуждаются в дополнительном обследовании у педиатра.
Функциональные причины рефлюкса у детей
Гипертонус задних шейных, кивательных мышц, компрессия кранио-вертебрального перехода могут приводить к нарушению иннервации желудка, кишечника, вызывать раздражение мышц глотки и быть причиной гастроэзофагеально-рефлюксной болезни у детей.
Гипертонус диафрагмы также может создавать избыточное давление на желудок и вызывать рефлюкс.
Остеопатическое лечение позволяет исправить эти нарушения и помогает справиться с рефлюксом у детей без применения лекарственных средств.
Патогенез
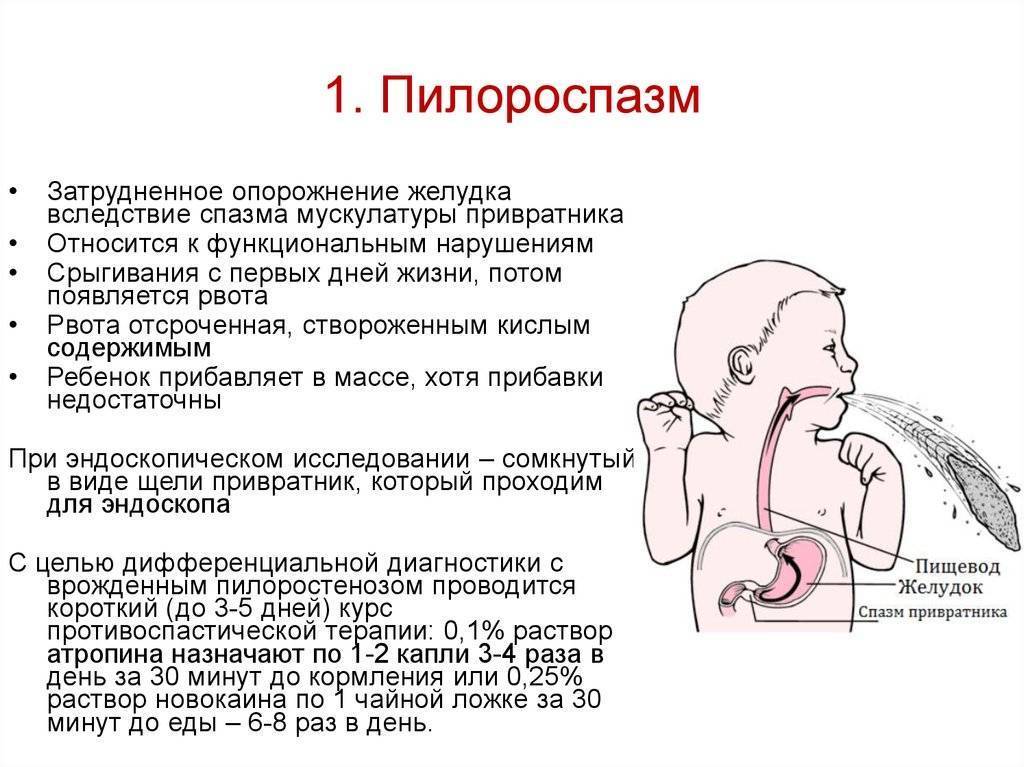
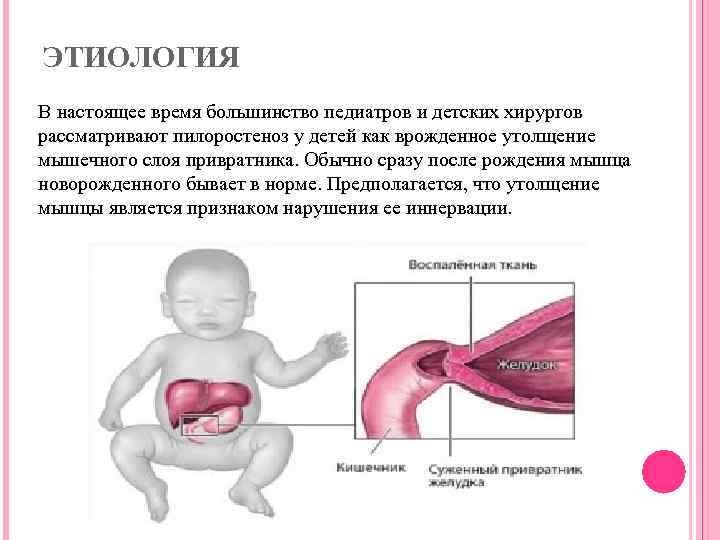
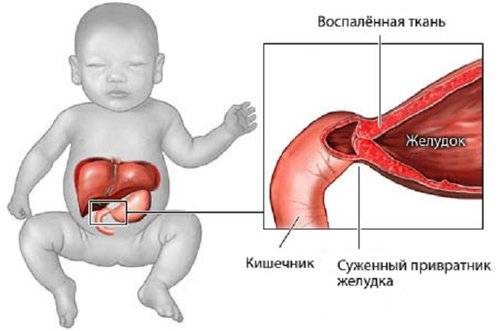
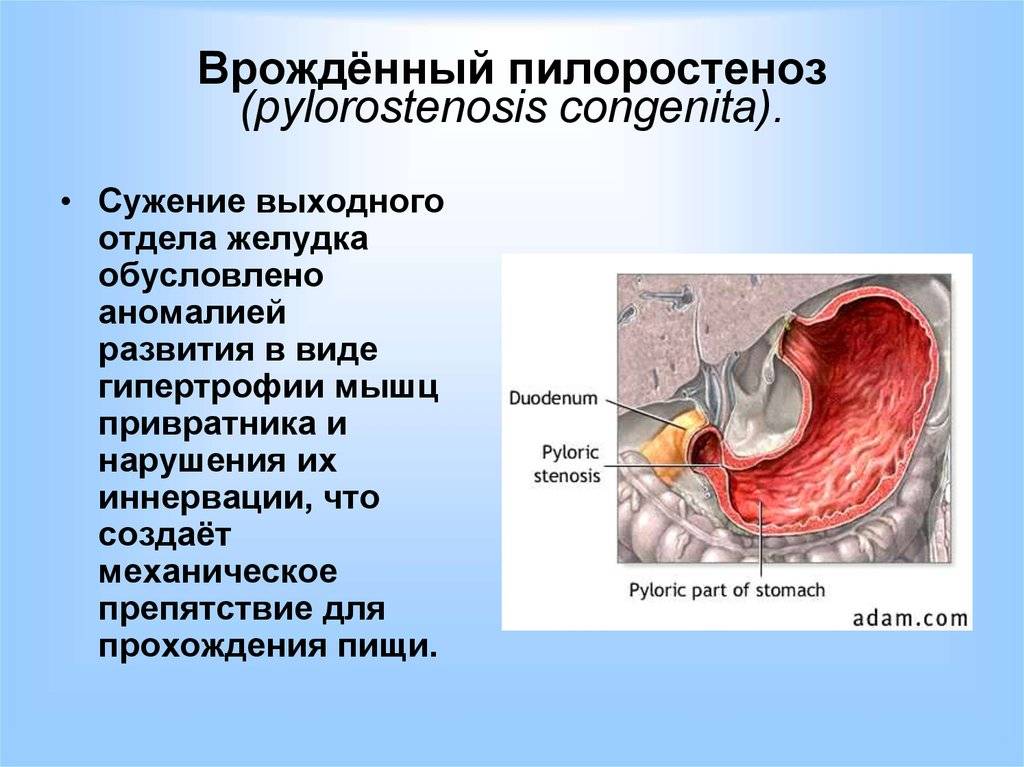
С патогенетической точки зрения связан с гипертрофией циркулярной мускулатуры привратника и частичной гиперплазией мышц. Во внутриутробном периоде происходит частичный избыточный рост закладки желудка из мезенхимы в области привратника, из которой дифференцируются мышечные элементы. Однако гипертрофия мышечного слоя развивается постнатально. Наиболее утолщёнными выявляются передняя и верхняя стенки выходного отдела, в результате чего привратник приобретает форму веретена. С начала у ребенка не наблюдается воспаление и отек слизистой привратника. Присоединение отека слизистой к имеющейся гипертрофии и гиперплазии мышц привратника проявляется нарастающей непроходимостью пилорического отдела.
Многие считают, что присоединяется спастический компонент (то есть спазм вторичен), некоторые авторы утверждают, что спазм и гипертрофия появляются одновременно. Среди причин спазма и гипертрофии выделяют незрелость вегетативной регуляции функции желудка. Висцеральный орган находится под контролем регулирующих влияний. Патогенез спазма обусловлен нарушением взаимодействий между больным органом и регуляторными системами. Со стороны суженного привратника в кору мозга поступают сигналы, а в ответ идут обратные импульсы к привратнику. Кора головного мозга постоянно получает сигналы, которые нарушают ее регуляторную функцию. Создается порочный круг: импульсы от центра нарушают функцию привратника, а импульсы от него в центр углубляют повреждение регуляторной системы. Разрыв цепи восстанавливает нормальные взаимоотношения.
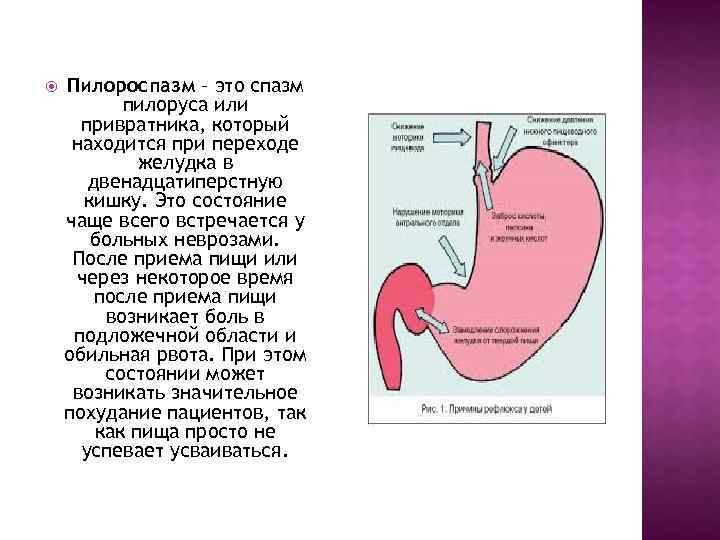
Пилороспазм связан с повышенным тонусом симпатического отдела нервной системы. Возникающий длительный спазм мышц пилоруса затрудняет опорожнение желудка. Гипертонус может быть вызван гипоксией плода, постгипоксической энцефалопатией, повышенным внутричерепным давлением и гидроцефальным синдромом.
Прогноз
Пилороспазм с возрастом, по мере того как совершенствуется нервная система, срыгивания урежаются, рвота исчезает к 5-6 месяцам. Рвота у некоторых детей может возобновиться при повышении температуры, простудном заболевании или после конфликтной ситуации.
Пилоростеноз можно вылечить хирургическим путем. Пилоромиотомия показывает хорошие отдаленные результаты: дети хорошо развиваются, а рентгенологический контроль констатирует нормальную функцию желудка и хорошее его опорожнение. Рецидивов после операции не отмечается. Летальность при правильном хирургическом лечении минимальна — наблюдается только среди больных, которые поздно оперируются и их смерть связана с истощением и сопутствующими ему осложнениями.
Лечение пилоростеноза
Лечение вродженного пилоростеноза только хирургическое. Консервативные методы сами по себе не могут исцелить больного и применяются в период предоперационной подготовки с целью создания благоприятных условий для проведения радикальной операции, которая носит название авторов, её предложивших – операция по Фреде-Рамштедту.
Операция по Фреде-Рамштедту при пилоростенозе
Техника операции заключается в том, что, после вскрытия брюшной полости и выведения в операционную рану части желудка с зоной сужения, проводится продольное рассечение серозного и мышечного слоёв стенки желудка в этом месте, без рассечения слизистой оболочки. Рассечённые слои несколько разводятся в стороны, слизистая начинает пролабировать в рану, проходимость в зоне сужения восстанавливается. Таким образом, один деликатный разрез скальпелем (главное, не повредить слизистую желудка!) решает проблему врождённого пилоростеноза, обеспечивая нормальный пассаж содержимого по желудочно-кишечному тракту.
Этап операции при пилоростенозе — разведение раны в области сужения до пролабирования (выбухания) слизистой оболочки
(фото во время операции)
После заживления операционной раны и снятия швов, на вторую неделю послеоперационного периода ребёнок выписывается домой. Постепенно увеличивается объём сцеженного грудного молока на каждое кормление, обычно по 10 мл каждый день. Через неделю после операции ребёнок переводится на обычное грудное вскармливание.
В дальнейшем дети нуждаются в наблюдении детского хирурга и педиатра по месту жительства. Развиваются, как правило, нормально, быстро восстанавливают утраченный вес и, набирая его, догоняют сверстников.
Можно констатировать, что при своевременно поставленном диагнозе и вовремя проведенном оперативном лечении, прогноз при врождённом пилоростенозе у детей вполне благоприятный.
Корниенко Григорий Васильевич,
к.мед.н., детский хирург,
ассистент кафедры детских болезней ФПО ЗГМУ
Диагностика ГЭРБ
Если у вашего ребенка есть срыгивание, рвота, или боль в животе, обратитесь к врачу перед тем, как дадите какой-либо препарат ребенку
Есть много возможных причин этих симптомов, и очень важно, чтобы причина их была выяснена до начала лечения.
У детей, у которых имеется ГЭРБ, но нет осложнений этого заболевания, врач может рекомендовать изменение образа жизни или медикаментозную терапию без дополнительного обследования.
Если у вашего ребенка есть связанные с ГЭРБ осложнения, или иные медицинские проблемы (например, астма, пневмония, потеря веса, постоянные боли в животе или рвоты, боль или затруднения при глотании и проч.), скорее всего, потребуется тщательное обследование. Объем и характер этого обследования будет зависеть от возраста вашего ребенка и его симптомов
Ниже приводится краткое описание некоторых из наиболее распространенных обследований.
Эндоскопия – Осмотр пищевода с помощью фиброскопа может быть рекомендован детям, имеющим боль при глотании, рвоту, или затруднение прохождения пищи по пищеводу.
Врач выполняет тест, как правило, в стационаре, после приема ребенком седативных (успокаивающих, снижающих тревогу и страх перед процедурой) препаратов. Врач вводит гибкую трубку через рот в пищевод и желудок. Трубка имеет фонарик и оптику. Врач может посмотреть – есть ли повреждения внутренней поверхности пищевода и желудка, и при необходимости – взять образец поврежденной ткани (биопсия). Это обследование не является болезненным.
24-часовая рН-метрия пищевода 24-часовое исследование рН пищевода может показать, как часто происходит рефлюкс. Это обследование, как правило, требуется детям, у которых диагноз неясен после эндоскопии или пробного лечения. Оно также может быть полезно для детей, которые продолжают иметь симптомы рефлюкса, несмотря на проводимое лечение.
Обследование заключается в размещении тонкой трубки через нос в пищевод. В трубочке располагается небольшое устройство, которое измеряет кислотность в пищеводе. Трубочка остается в пищеводе в течение 24 часов. Трубка не вызывает боли, не мешает приему пищи, хотя некоторые дети будут пытаться вытащить ее.
Пока прибор фиксирует кислотность в пищеводе, вы будете вести дневник симптомов вашего ребенка. Врач сравнит данные из этого дневника и результаты рН-метрии, чтобы увидеть, как часто возникал кислотный рефлюкс, и имелась ли связь между возникновением рефлюкса и жалобами и симптомами у вашего ребенка.
Контрастная рентгенография пищевода и желудка. Глотание бария, с последующей рентгенографией, метод, который может быть рекомендован для детей, испытывающих трудности или боль при глотании. Глотание бария не подтверждает рефлюксы, однако есть ряд иных причин, способных вызывать похожие симптомы, в частности боль или затруднение при глотании пищи, и потому врач может назначить этот метод обследования.
Анализы и диагностика пилоростеноза у новорожденных
Диагностика пилоростеноза у новорожденных и грудных детей включает:
- Характерные жалобы родителей и анамнез заболевания.
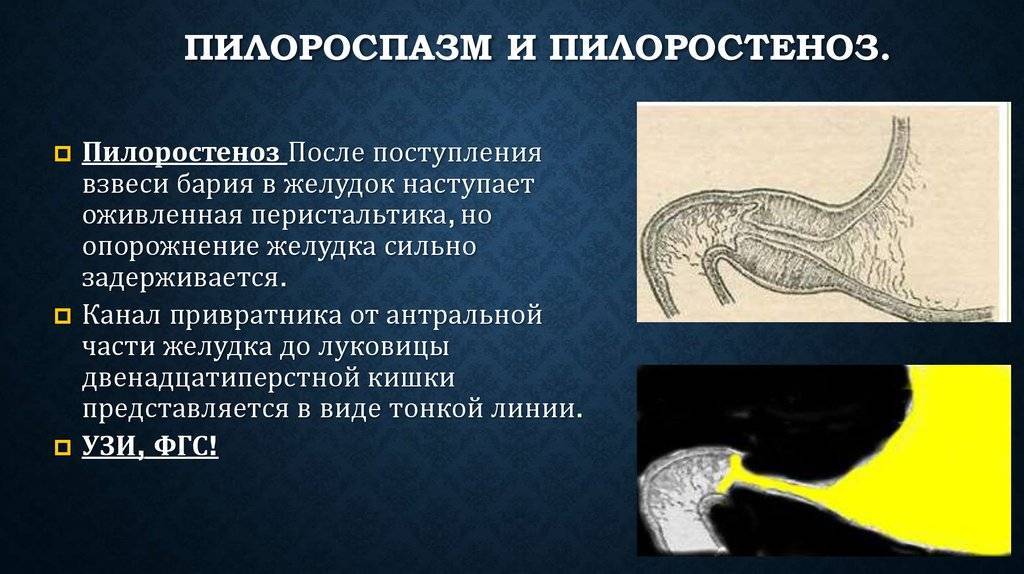
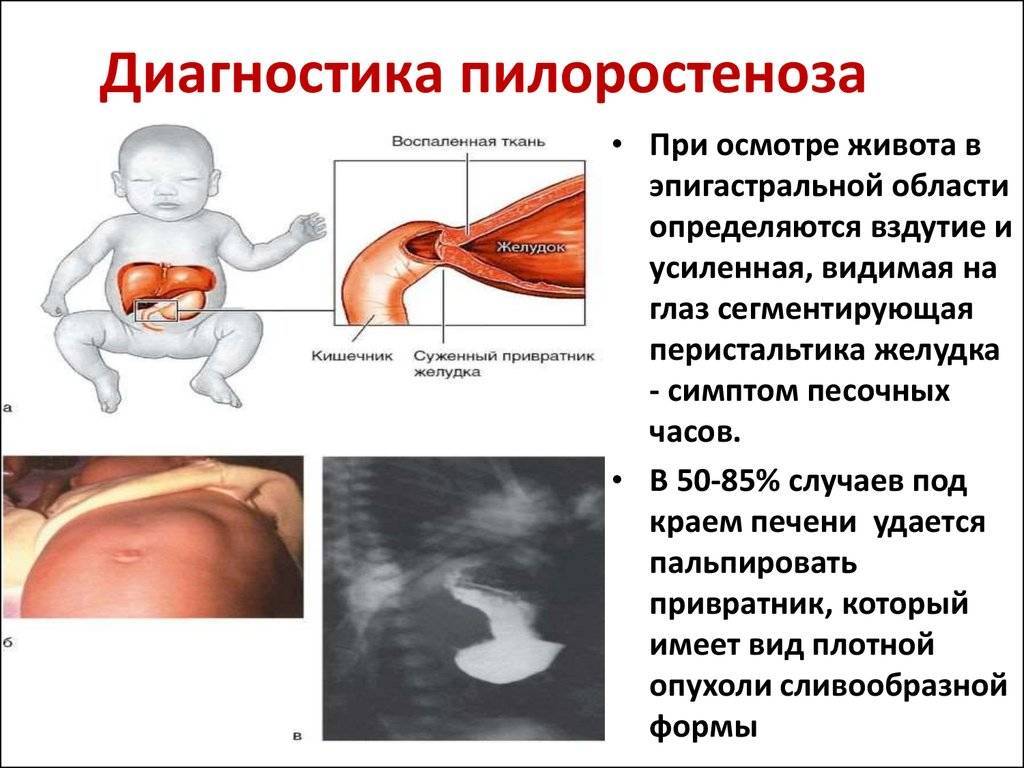
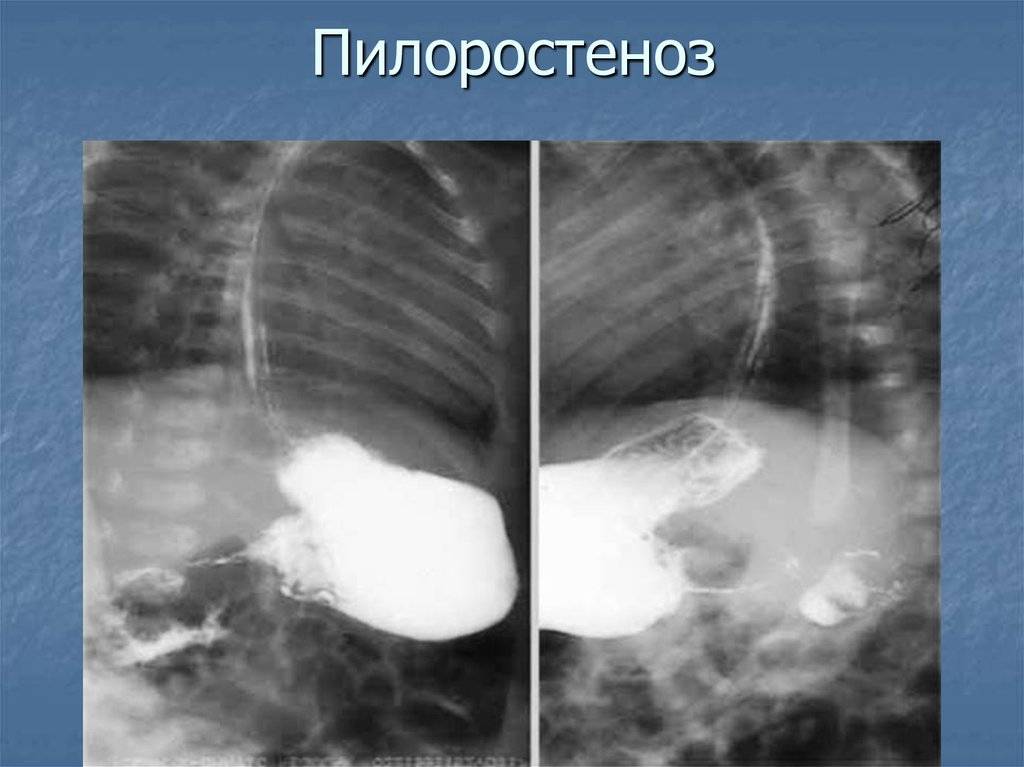
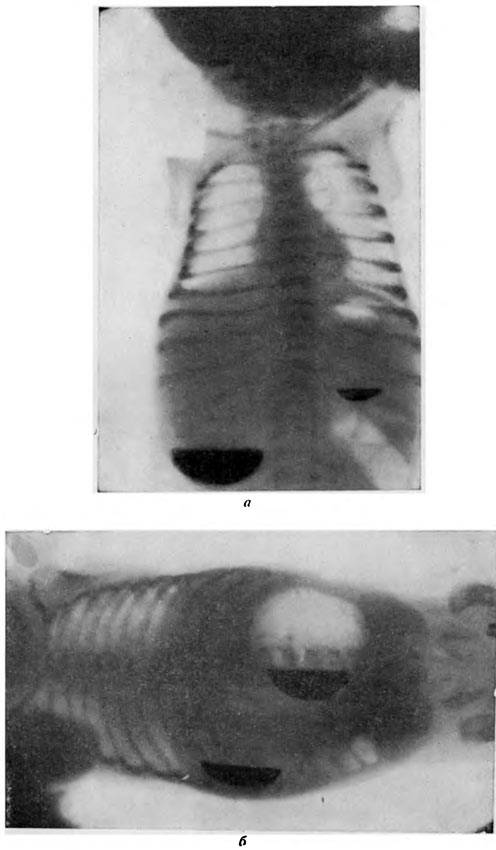
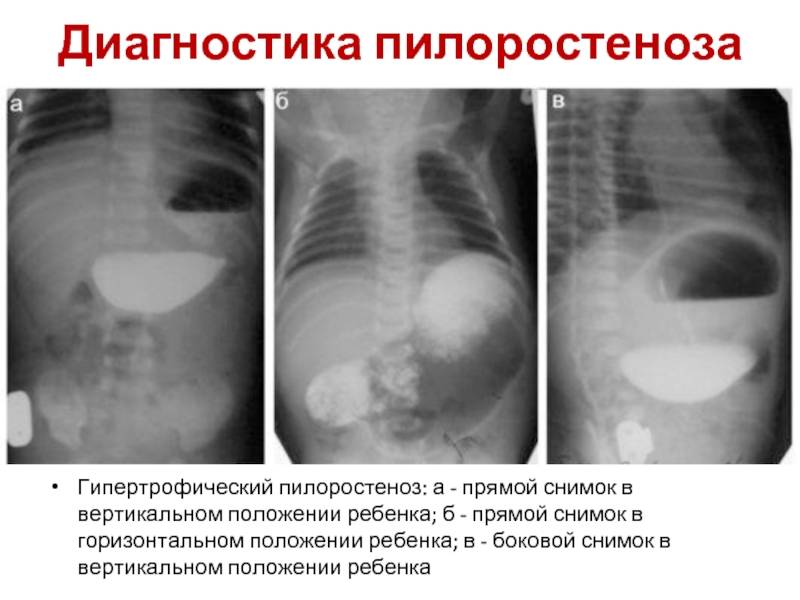
- Рентгенологическое исследование. Его проводят в два этапа. Первый этап — обзорная рентгенограмма органов брюшной полости, проводимая в вертикальном положении ребенка. Обнаруживается растянутый воздухом и содержимым желудок. Дно его находится ниже пупка и даже на уровне костей таза. В кишечнике газа меньше, чем обычно. Решающим в диагностике является рентгенконтрастное исследование, которое проводится на втором этапе после обзорной рентгенографии. Рентгенография с барием целесообразна только для исключения или подтверждения пилоростеноза, если имеются сомнения. В качестве контрастного вещества применяется 10-20% бариевая взвесь с раствором глюкозы или молоком (50-60 мл молока + 2 чайные ложки бариевой взвеси). Контрастное вещество вводится в желудок через тонкий катетер. После введения контраста проводится серия снимков через 20 минут и 3 часа, если необходимо — через 6 часов и 24 часа. Ребенок при исследовании должен находиться в вертикальном положении. Если через 3 часа в желудке имеется больше половины контрастного вещества — это основной рентгенологический критерий пилоростеноза. При пилоростенозе барий остается в желудке больше 24 часов при отсутствии за это время рвоты. Вторым рентгенологическим признаком пилоростеноза является «сегментирующая» перистальтика желудка. На рентгенограмме в боковой проекции суженный пилорический канал выглядит в виде клюва — симптом «антрального клюва». В рентгенологическое исследование используется для выбора той или иной тактики хирургического вмешательства. Пилороспазм также диагностируется рентгенологически — при этом проходимость привратника не нарушена, но желудок от контраста опорожняется через 3-6 часов.
- Ультразвуковое исследование. Выявляет характерные для пилоростеноза симптомы: удлинение привратника (он имеет длину больше 20 мм), утолщение мышечного слоя (больше 4 мм) и сужение просвета канала.
- Эзофагогастродуоденоскопия применяется в таком раннем возрасте ограничено — только для уточнения диагноза. Эндоскопический метод должен применяться как окончательное исследование после рентгенографии и УЗИ. При эзофагогастродуоденоскопии определяется перерастянутый желудок, имеющий выраженную складчатость слизистой в антральном отделе. Отмечается стеноз пилорического канала разной степени выраженности, пилорический канал не раскрывается при раздувании воздухом. Также отсутствует возможность проникновения в 12-перстную кишку даже после введения атропина.
Лечение Пилоростеноза у детей:
Эффективен для лечения пилоростеноза у детей хирургический метод. Операцию проводят через 1-3 суток после установления точного диагноза. Противопоказанием не является слишком большое истощение ребенка, поскольку без операции наиболее вероятен летальный исход.
Если ребенок очень истощен, важно перед проведением операции восстановить водный и солевой обмен. На протяжении 2-4 суток ребенку делают от 2 до 4 переливаний крови или плазмы (количество 10 мл на 1 кг)
Растворы Рингера, физиологический и 5% глюкозы вводят подкожно, внутривенно, в клизмах. В сутки больной ребенок должен получать минимум 500—600 мл жидкости.
Если у малыша есть сопутствующие болезни (отит, пневмония), для лечения также важны антибиотики. Перед операцией проводят переливание крови, общую ванну, с 24:00 ребенку не дают воду и пищу. Если схемы придерживаться до конца, то перед операцией не нужно будет промывать желудок ребенку. Наилучший подход к желудку и привратнику осуществляют через срединный разрез от мечевидного отростка грудины длиной 4—5 см. При правильно сделанном разрезе печень препятствует эвентрации кишечника.
Операция рассечения привратника у детей называется пилоротомия. Она проводится по способу Фреде — Рамштедта. Суть операции – в продольном рассечении серозно-мышечного слоя привратника по бессосудистой линии без вскрытия слизистой оболочки. После разреза края раны привратника раздвигают пинцетами до полного освобождения слизистой оболочки и выбухания ее в рану привратника. Кровотечение, как правило, незначительное. Края раны привратника не сшивают.
На брюшину вместе с апоневрозом накладывают узловые кетгутовые швы с добавлением 2—3 шелковых. Кожу зашивают непрерывным обвивным кетгутовым швом, который способствует лучшему гемостазу. После операции производят переливание крови. Через 2 часа после операции ребенку нужно дать 10 мл 5% раствора глюкозы, еще через 1 час после этого начинают кормление сцеженным грудным молоком через каждые 2 часа с шестичасовым перерывом на ночь.
В первые сутки разовая доза молока ребенку должна составлять от 20 до 30 мл. Если есть рвота или ранение слизистой оболочки, количество молока составляет 5-10 мл. Каждый день суточную дозировку молока для больного ребенка увеличивают на 100 мл. Если на пятые или шестые сутки нет рвоты, ребенка два раза по 5 минут прикладывают к груди. С 7-х суток можно кормить грудью с перерывами длиной в 3 часа.
После операции важна терапия по борьбе с обезвоживанием, истощением и нарушением солевого обмена. Очень скоро после операции исчезают все симптомы – как те, что видны на рентгенограмме, так и те, что ощущаются физически. Прогноз благоприятный при правильном проведении операции. Ребенок развивается согласно возрасту, нарушений в ЖКТ не наблюдается.
Вероятные осложнения (до операции):
- аспирационный синдром
- язвенные поражения слизистой желудка
- нарушение электролитного состава крови и обезвоживание (в организме нехватка натрия, калия, хлора, кальция)
Если вовремя не проведена диагностика и операция, то может быть летальный исход. Дети задыхаются, закупоривая дыхательные проходы рвотными массами, или получают тяжелую форму обезвоживания, при которой организм уже не в состоянии функционировать. Если поздно начать лечение, ребенок может задержаться в росте и развитии, поскольку организму не будет хватать витаминов, питательных веществ, минералов.
Общие сведения
Болезни органов пищеварения у детей занимают второе место (после заболеваний органов системы дыхания). С учетом анатомо-физиологических особенности ребенка дисфункции желудка и кишечника возникают почти у всех детей в раннем возрасте и являются функциональными. Это состояние связывают с адаптацией и созреванием желудочно-кишечного тракта у грудных детей.
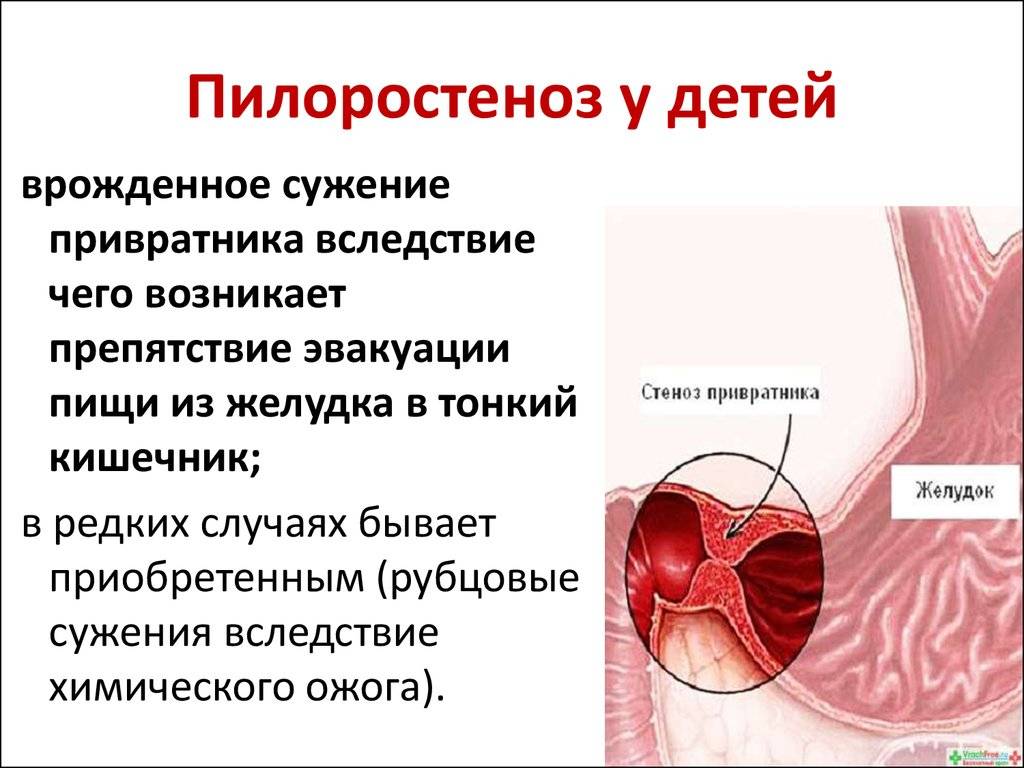
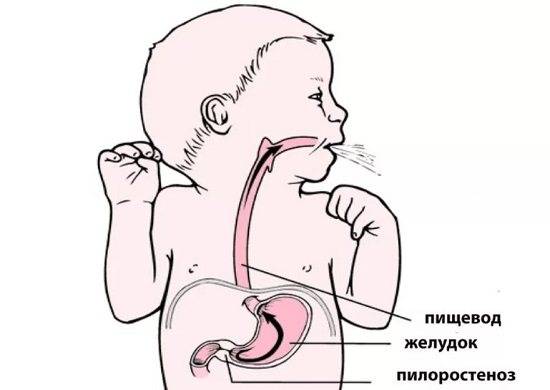
Со стороны верхнего отдела пищеварительного тракта у детей часто встречается спазм пилорического отдела желудка. Пилорический отдел — это граница между желудком и двенадцатиперстной кишкой, а пилорическое отверстие сообщает желудок с двенадцатиперстной кишкой. Сфинктер пилорического отверстия (называется привратник) представляет собой развитый мышечный слой. Сфинктер открывается после поступления в желудок пищи, и перистальтическими волнами пищевой комок продвигается в двенадцатиперстную кишку. Закрытие его происходит после поступления пищи в двенадцатиперстную кишку.
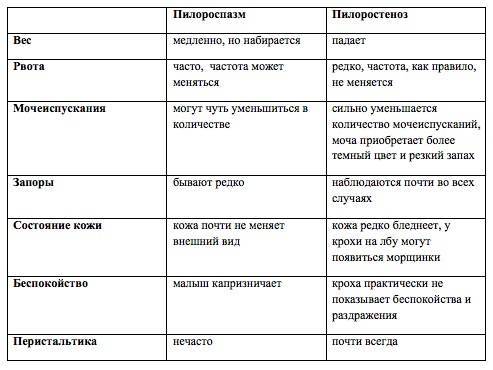
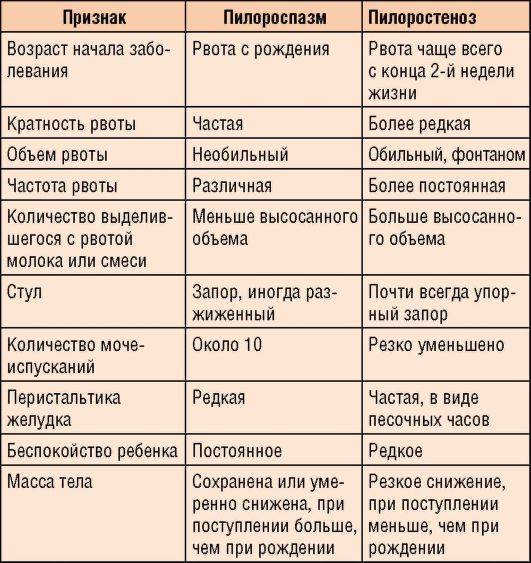
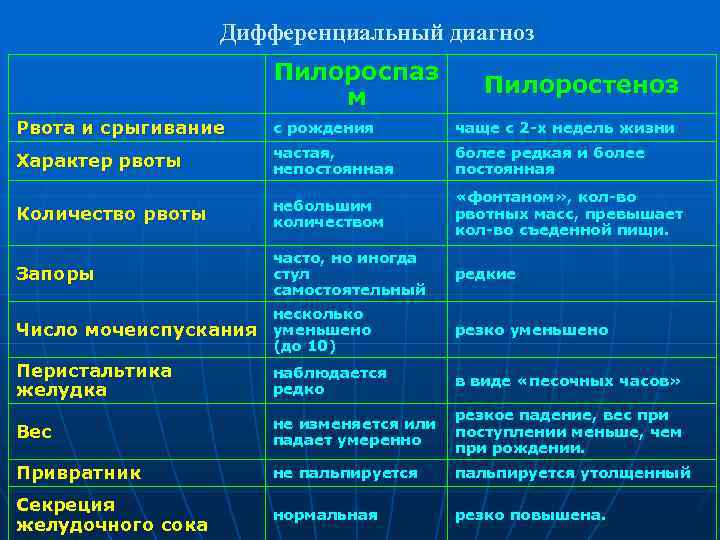
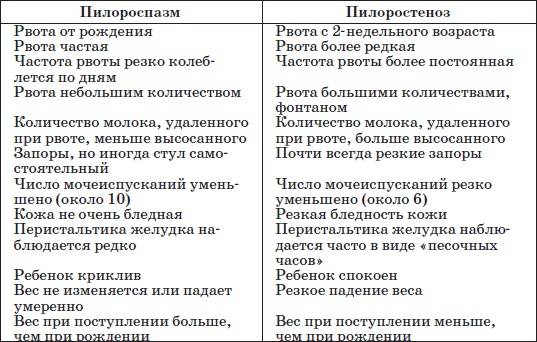
Нарушение тонуса сфинктера в виде повышенного тонуса и спазма вызывает затруднения эвакуация пищи из желудка. Пилороспазм у грудных детей относится к функциональным расстройствам и связан с нарушением вегетативной иннервации и особенностями вегетативной нервной системы у данного ребенка.
Мышцы реагируют спазмом на различные воздействия извне — стресс, избыток пищи, дефицит витаминов, никотин. Функциональные нарушения подразумевают наличие симптомов при отсутствии органических изменений. Группу риска по формированию функциональных нарушений ЖКТ в младенческом возрасте составляют недоношенные дети, функционально незрелые, перенесшие родовую травму и внутриутробную гипоксию. Это состояние проходит самостоятельно к 5-6 месяцам в связи с совершенствованием вегетативного отдела нервной системы и желудочно-кишечного тракта. Спазм привратника, зависящий только от влияния нервной системы, нужно отличать от стеноза привратника.
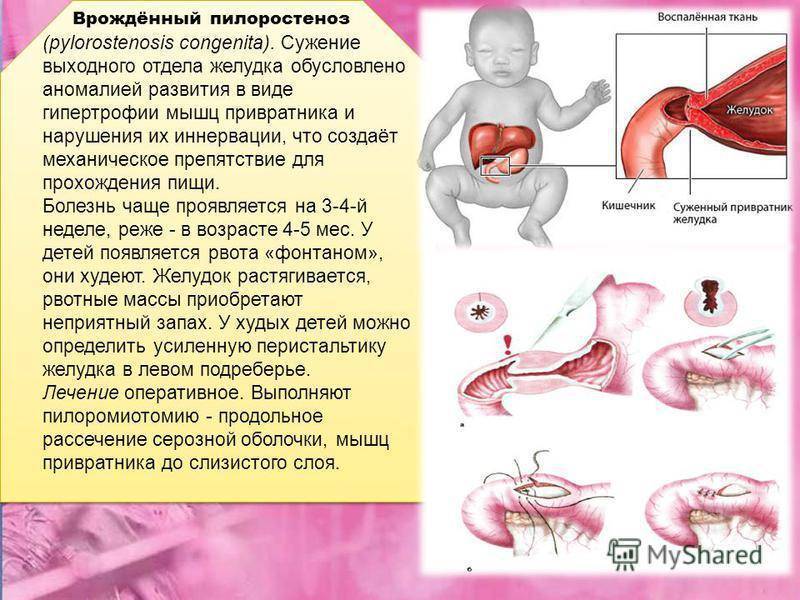
Стеноз привратника желудка или гипертрофический пилоростеноз — это уже заболевание желудочно-кишечного тракта, связанное с гипертрофией (утолщением) мышечной ткани в области пилоруса и ненормальным расположением мышечных волокон, а также избыточным развитием соединительной ткани. Перерождение мышечного слоя развивается на фоне нарушений нейрорегуляторных влияний. Данное состояние самостоятельно не проходит и требует хирургического вмешательства.
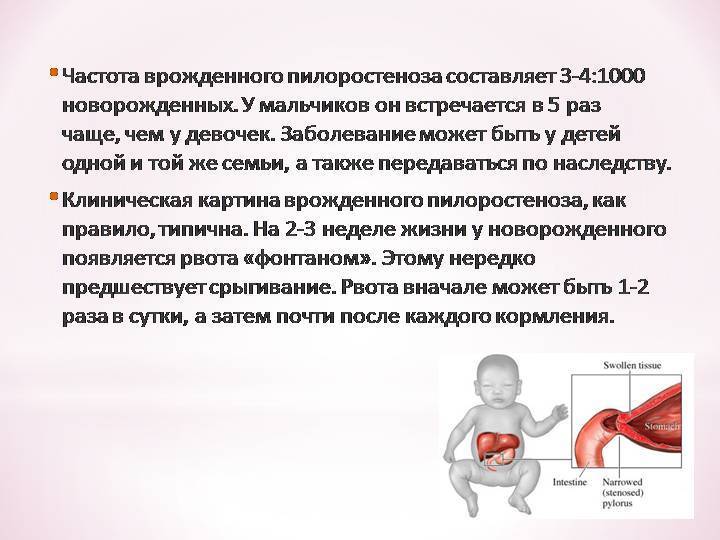
У детей имеет место врожденный пилоростеноз, который относится к порокам развития и в 15% случаев является наследственной патологией, поскольку установлен семейный характер заболевания. Кроме того, имеется связь между частотой заболевания и родством родителей.
Доказательством того, что пилоростеноз является дефектом развития, служит сочетание его с другими пороками — атрезия пищевода, диафрагмальная грыжа. Часто пилоростеноз встречается при синдроме Альпера (дегенеративное заболевание коры мозга). Критический период этого порока соответствует началу 2-го месяца эмбриональной жизни.
Пилоростеноз чаще всего проявляется в первые недели жизни младенца иногда позже. Это зависит от степени сужения и компенсаторных способностей желудочно-кишечного тракта. Актуальность ранней диагностики заболевания обусловлена опасностью развития осложнений — нарушение водно-солевого баланса, гипотрофия, сепсис, аспирационная пневмония, остеомиелит, которые являются причиной смерти детей.
Причины и факторы риска стеноза привратника
Точные причины стеноза привратника неизвестны, однако известно, что определенный вклад в его развитие вносят генетические и экологические факторы.
Факторы риска
Факторы риска развития пилоростеноза включают в себя:
- Пол. Стеноз привратника чаще встречается у мальчиков, чем у девочек.
- Семейный анамнез. Исследования показали наличие семей с высоким риском пилоростеноза, а также высокий риск развития пилоростеноза у детей, рожденных от матери, у которой уже был ребенок с пилоростенозом.
- Раннее использование антибиотиков. Дети, в первые недели жизни получавшие определенные антибиотики, такие как эритромицин, имеют повышенный риск развития стеноза привратника. Кроме того, дети, рожденные от матерей, которым вводились некоторые антибиотики в конце беременности, также могут иметь повышенный риск развития стеноза привратника.
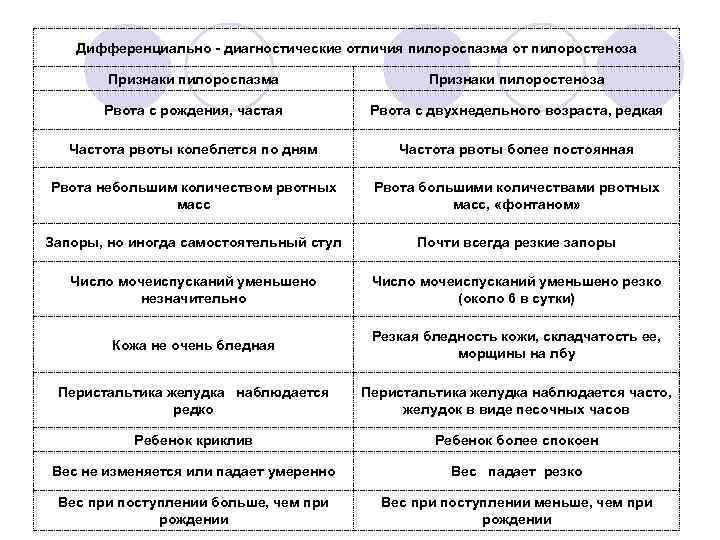
Клиническая картина
Выделяют три фазы развития приобретенного П.: компенсации, субкомпенсации и декомпенсации. В фазе компенсации П. отмечаются жалобы на чувство полноты в эпигастрии после еды, периодическую рвоту. В фазе субкомпенсации наблюдается постоянное чувство тяжести в эпигастрии, отрыжка «тухлым», обильная рвота, видимая на глаз перистальтика. Натощак из желудка откачивается большое количество содержимого с примесью накануне съеденной пищи с признаками гнилостного брожения. Для фазы декомпенсации характерны тяжелые нарушения общего состояния, большая потеря веса, обезвоживание организма (см.), гипопротеинемия, гипокалиемия (см.), азотемия (см.), алкалоз (см.). В далеко зашедших случаях вследствие прогрессирования нарушений водно-электролитного баланса, резко выраженной гипохлоремии (см.) и гипокальциемии (см. Тетания) развивается судорожный синдром (так наз. желудочная тетания). Рвота при этом может отсутствовать. Видны контуры переполненного желудка, постоянно определяется шум плеска. При зондировании удаляется большое количество гниющих пищевых масс.
Как удаляются кисты протоков слюнных желез?
Некоторые специалисты до сих пор стараются победить новообразования проток слюнных желез консервативными методами. Но такой подход все чаще оказывается бесполезным и только усугубляет течение заболевания. Лучше сразу проводить хирургическое удаление с последующей восстановительной терапией.
Во время проведения операции удаляется киста и часть здоровой ткани, дабы предупредить риск развития повторного заболевания. Операция проводится под местным обезболиванием непосредственно в хирургическом кабинете стоматологической клиники. Удаление кисты оперативным методом гарантирует полное выздоровление.
Для скорейшего восстановления необходимо некоторое время после операции воздержаться от соленой, острой, кислой, твердой пищи. Во-первых, это будет очень болезненно, а во-вторых, может спровоцировать осложнение в виде воспаления с припухлостью.
Если есть подозрение на новообразование в районе челюсти, нужно немедленно обращаться в клинику. Повышен риск непроизвольного разрыва капсулы, что грозит распространением инфекции и интоксикацией организма. В лучшем случае разрыв кисты приведет к инфицированию слизистой оболочки ротовой полости. Также могут возникнуть осложнения со стороны пищеварительной системы при проглатывании инфицированной слюны. Немалый риск поражения дыхательных органов, что связано с их близким расположением.
В качестве профилактики нужно соблюдать гигиенические правила, следить за состоянием слюны, пить много жидкости и проходить регулярные консультации у стоматолога.
Если новообразование случилась у ребенка, его также нужно отвести к детскому хирургу для дальнейшего удаления. Но на самом деле развитие кисты у ребенка – это очень сложный процесс, особенные трудности возникает в момент лечения. Страх ребенка перед операцией может привести к проблемному удалению кисты. Но, если учитывать, что сегодня стоматологические клиники достаточно адаптированы для детской аудитории, лечение обещает быть быстрым и со стопроцентной гарантией.
Лечение пыльцевой аллергии
В период цветения растений, на пыльцу которых возникает неадекватная реакция, основной задачей больного является принятие мер, способствующих уменьшению шансов попадания аллергена в носовые ходы. С этой целью:
Необходимо выяснить точно, на пыльцу каких растений проявляется аллергия
После получения информации следует снизить пребывание на улице в период активного цветения.
Важно не допустить попадания пыльцы в носовые ходы. Поэтому цветы-аллергены нельзя нюхать, и особенно важно объяснить это ребенку.
При аллергии на пыльцу комнатного растения, нужно избавиться от него, отдать в другие руки
Если цветок находится в офисе, отнести в кабинет, который редко посещаете. После этого обязательно проветривание.
В помещении, где проживает человек, обладающий высокой чувствительностью к аллергенам, необходимо часто (по возможности каждый день) проводить влажную уборку.
Если под окном квартиры или офиса есть растение, на пыльцу которого наблюдается аллергия, стараться не открывать окно. Лучше установить кондиционер (дома поставить увлажнитель воздуха), и с его помощью регулировать температуру в помещении.
Приходя с улицы, нужно умыться, хорошо промыть нос, прополоскать горло. Вещи желательно сразу же отправить в стирку, но если нет такой возможности, стоит поместить их в корзину или пакет.
Если представится случай, уехать на некоторое время в регион, где прекратилось цветение растения-аллергена.
Как показывает практика, эти меры помогают при аллергии. Выполняя их, человек значительно улучшает самочувствие. Но все же полностью избавиться от симптоматики не удастся. Поэтому нередко назначается лечение медикаментозными препаратами3.
При аллергии на пыльцу растений в домашней аптечке должны быть следующие лекарства:
- сосудосуживающие спреи;
- стабилизаторы тучных клеток (Недокромил и Кромолин);
- противовоспалительные;
- антилейкотриеновые;
- иммуностимуляторы.
В обязательном порядке при аллергии на пыльцу растений назначаются препараты из антигистаминного ряда. В списке препаратов – Цетрин. Взрослым можно применять по 10 мг (1 таб.) 1 раз в день или по 5 мг (1/2 таб.) 2 раза в день. Детям старше 6 лет – по 5 мг (1/2 таб.) 2 раза в день или по 10 мг (1 таб.) 1 раз в день. .
Действующее вещество Цетрин – цетиризина дигидрохлорид. Практически не оказывает антихолинергического и антисеротонинового действия. В терапевтических дозах практически не вызывает седативного эффекта. Начало эффекта после разового приема 10 мг цетиризина – 20 мин, продолжается более 24 ч. На фоне курсового лечения толерантность к антигистаминному действию цетиризина не развивается. После прекращения лечения действие сохраняется до 3 сут4.
Аллергия на пыльцу – сезонное заболевание. Чтобы облегчить его течение, в период ремиссии занимайтесь спортом, правильно питайтесь, закаляйтесь. Желательно каждые полгода проводить аллергенспецифическую иммунотерапию, чтобы выработать устойчивый иммунитет.
Список литературы
- Ревякина В.А. Аллергические заболевания, обусловленные пыльцой растений, у детей. НИИ Питания РАМН / В. А. Ревяткина // Поллиноз у детей. – №2. – 2010. – 23 с.
- Аллергология: Федеральные клинические рекомендации / под. ред. Р. М. Хаитова. – М.: Фармарус Принт Медиа, 2014. – 126 с.
- Инструкция по применению лекарственного препарата для медицинского применения Цетрин
Симптомы пилоростеноза
Основным симптомом заболевания является рвота съеденной накануне пищей, которая обычно появляется на 2-3-й, иногда даже 4-й неделе жизни. Первые дни жизни, когда количество потребляемого грудного молока незначительно, а пропускная способность сфинктера ещё несколько сохранена, признаков заболевания может не быть.
Коварство этого порока развития проявляется в том, что ребёнок рождается внешне вполне здоровым, активно сосёт грудь матери и к моменту выписки с родильного дома, как правило, никаких симптомов заболевания не проявляет. Вначале может быть даже нормальная прибавка веса.
Рвота, как основной симптом прогрессирующего стеноза привратника желудка появляется уже тогда, когда ребёнок находится в домашних условиях и своевременная диагностика заболевания зависит как от внимательности самой мамы, так и от профессиональных качеств участкового педиатра.
Необходимо сразу же акцентировать внимание на необходимости отличать рвоту от срыгиваний, которые могут наблюдаться у практически здоровых детей и сами по себе не являются признаком заболевания. Срыгивание наблюдается при перекорме ребёнка, при перекладывании и пеленании новорожденного сразу после кормления, при его беспокойстве
Объём желудочного содержимого, которое при этом теряется, незначительный, самочувствие малыша не нарушается.
Рвота всегда должна вызывать беспокойство, если:
- если рвота частая, практически после каждого кормления;
- если объём рвотных масс большой, особенно когда он превышает количество пищи, съеденной накануне;
- если ребёнок перестаёт набирать вес или ещё серьёзней – теряет вес.
При пилоростенозе рвота имеет свои характерные особенности. Она всегда обильная, «фонтаном» — рвотные массы с силой выбрасываются гипертрофированным и расширенным желудком на некоторое расстояние от ребёнка. Их объём, как правило, превышает количество молока, принятого ребёнком во время кормления. Рвотные массы не содержат примеси желчи, так как через суженный привратник, во время акта рвоты, исключается ретроградное попадание желчи из кишечника в желудок.
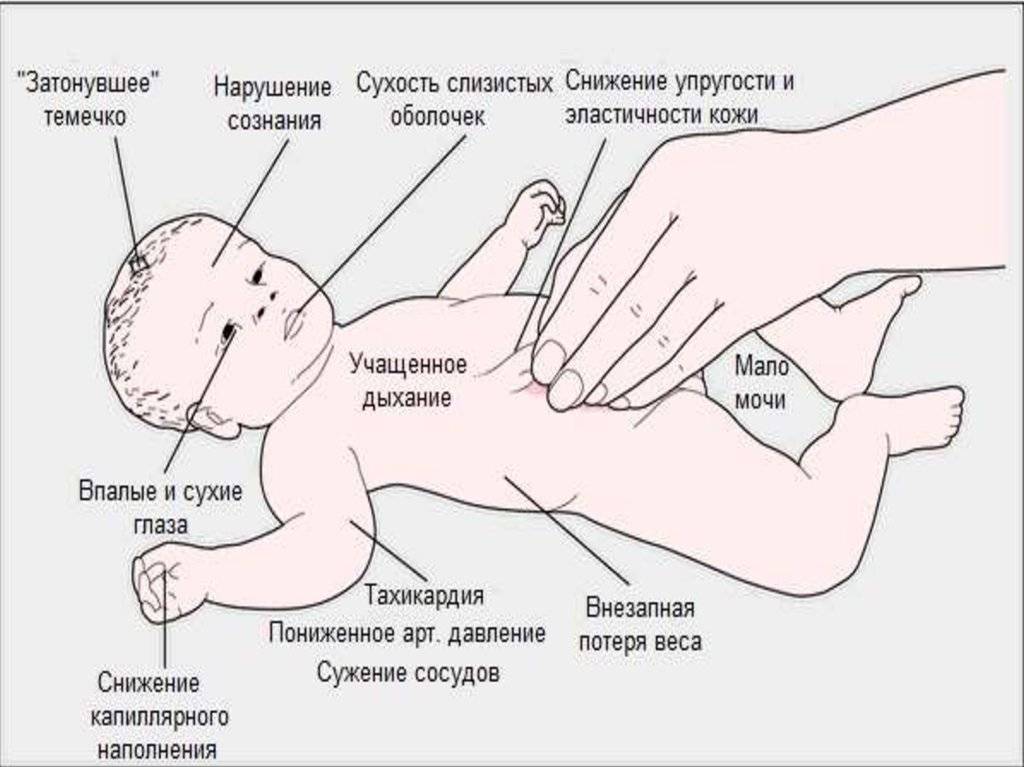
Вследствие упорной и прогрессирующей рвоты ребёнок довольно быстро начинает терять вес, обезвоживается. Сужение пилорического (привратникового) канала достигает такой степени, что с трудом пропускает даже воду. Без квалифицированной медицинской помощи, в первую очередь хирургической, новорожденный ребёнок обречён на голодное умирание.
Его вес при поступлении в хирургический стационар порой ниже веса при рождении, а внешне он может напоминать «маленького старичка» со сморщённой кожей на лице и туловище и запавшим большим родничком на голове.
Большое значение для профилактики запущенных и крайне тяжёлых случаев пилоростеноза имеет своевременное обращение родителей за медицинской помощью ещё на этапе появления первых признаков заболевания, одним из которых является характерная рвота.
Помимо рвоты, следует указать также на другие клинические симптомы врождённого пилоростеноза:
- прогрессирующая потеря веса;
- уменьшение количества мочи и числа мочеиспусканий (в результате обезвоживания ребёнка);
- появление запоров (в результате обезвоживания);
- симптом «песочных часов» (видимые сокращения стенок расширенного и гипертрофированного желудка, безуспешно пытающегося протолкнуть пищевые массы через суженный отдел; сокращения хорошо видны через истончённую брюшную стенку, лишённую подкожного жира; для вызывания этого симптома рекомендуется дать ребёнку небольшое количество пищи и погладить кожу живота в области желудка);
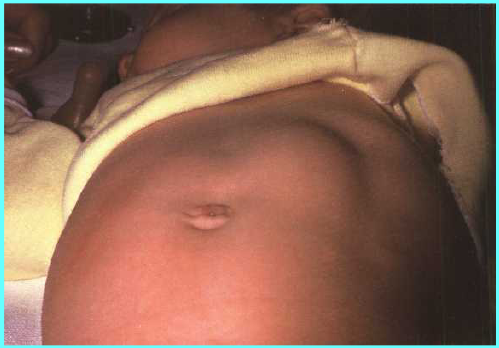
Симптом «песочных часов» — видимые сокращения желудка
(волна сверху вниз и слева направо)