SQLITE NOT INSTALLED
Что такое ЭКО с преимплантационной генетической диагностикой?
PGD включается в программы ЭКО для скрининга эмбриона по ряду параметров. Диагностику проводят до переноса плодного яйца будущей маме, то есть до наступления беременности — в этом принципиальное отличие метода от других видов скрининга на хромосомные и генетические нарушения.
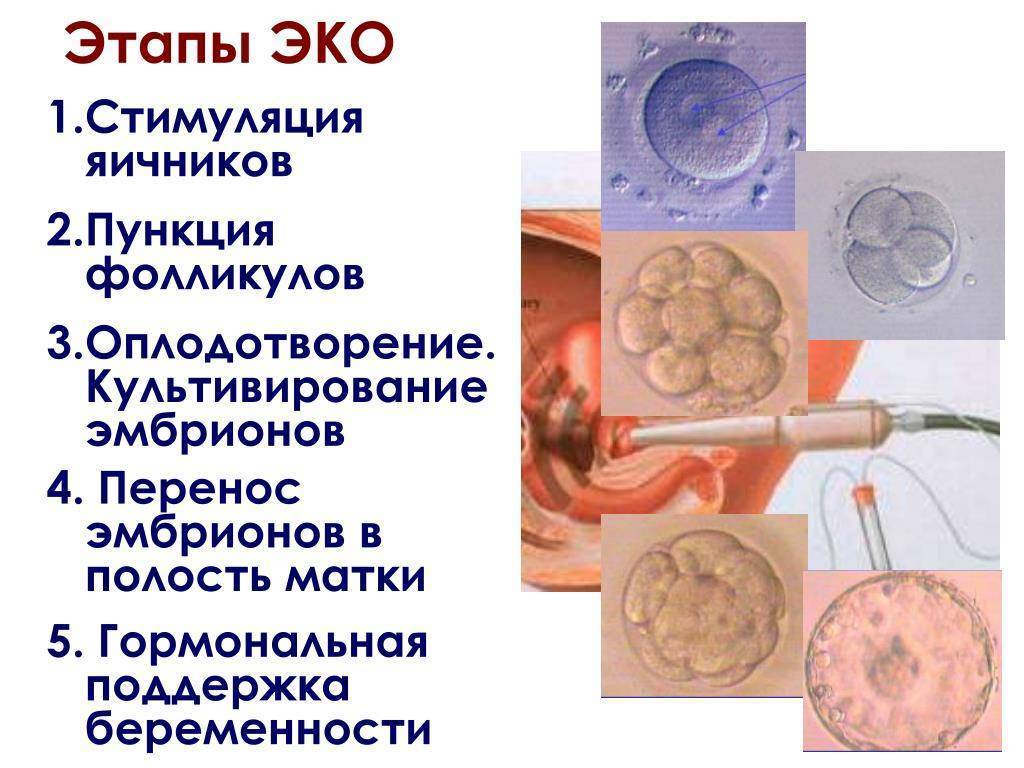
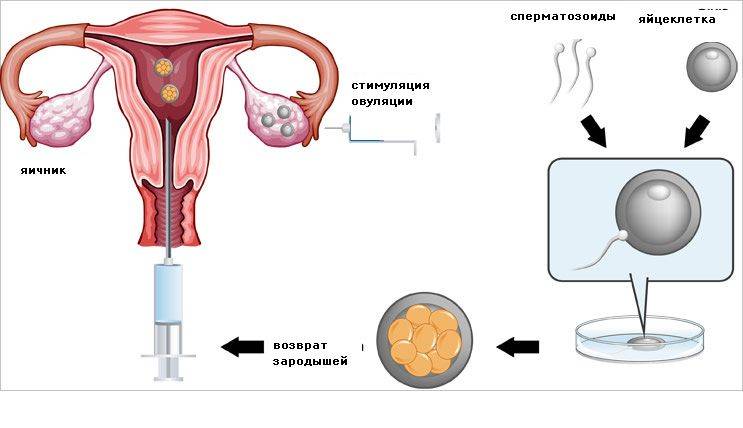
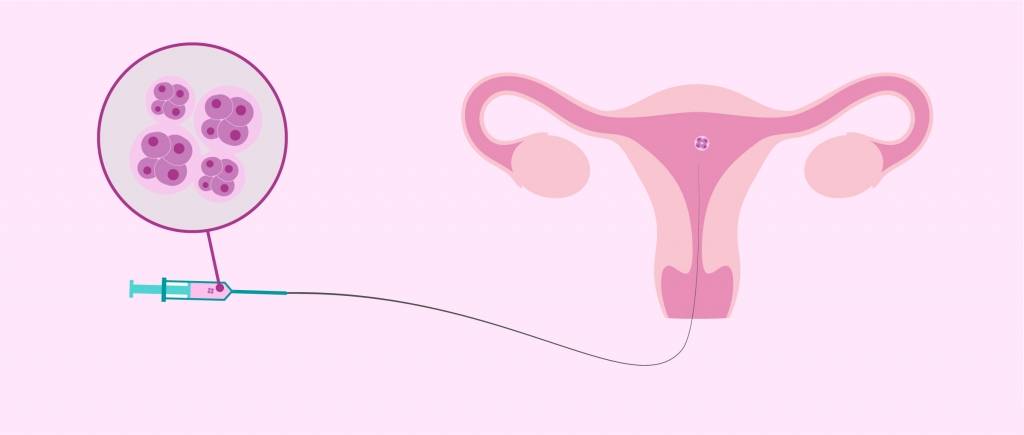
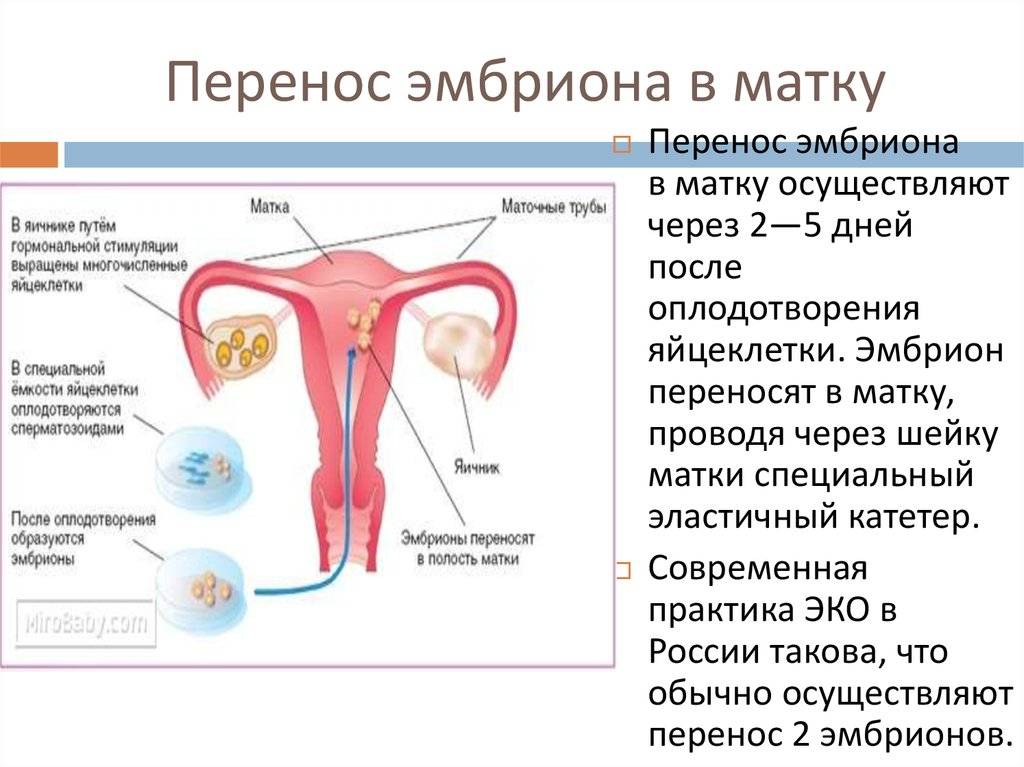
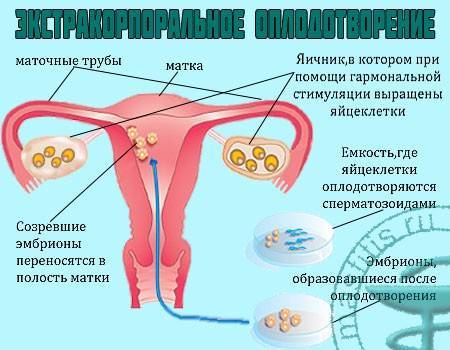
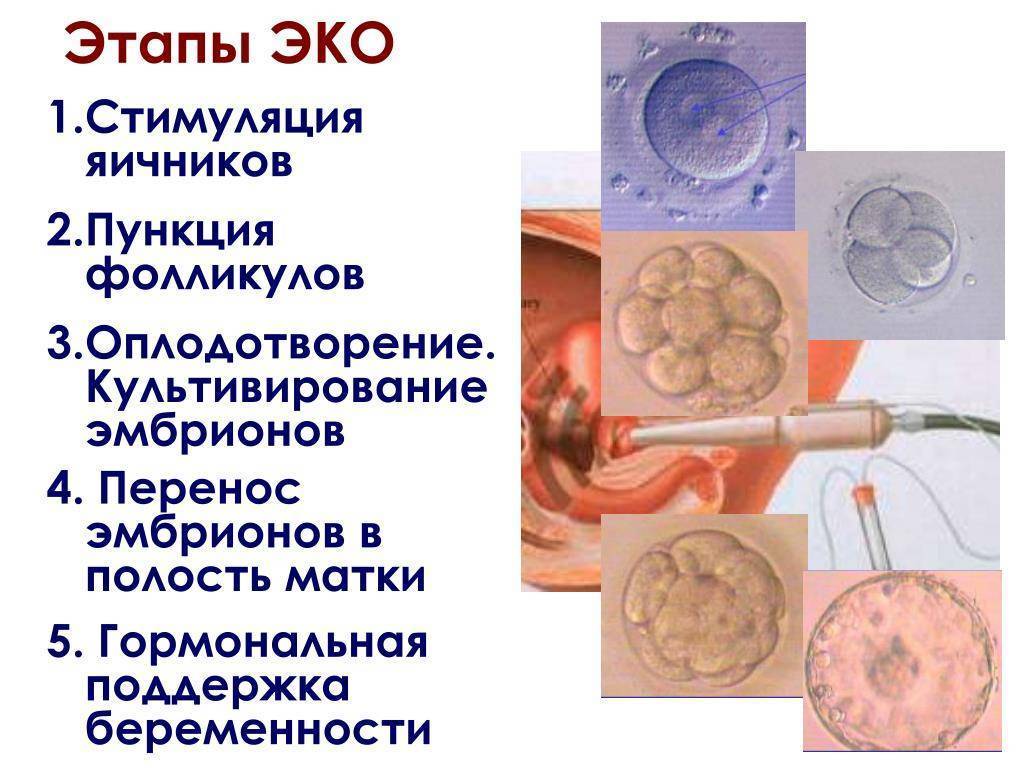
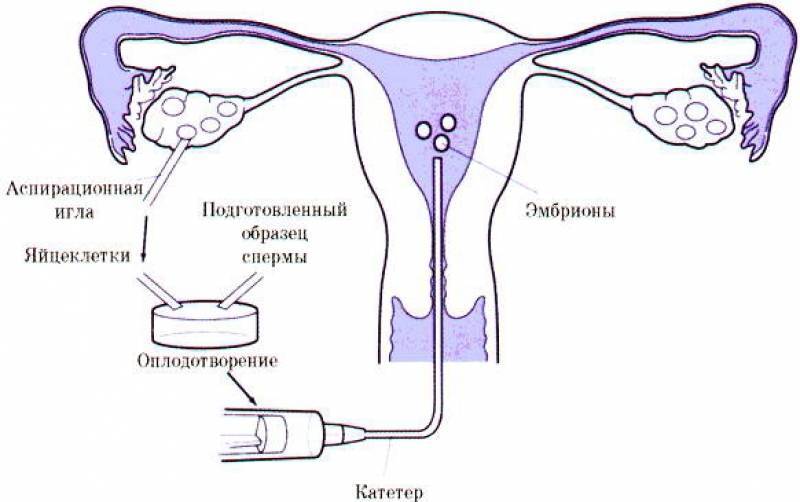
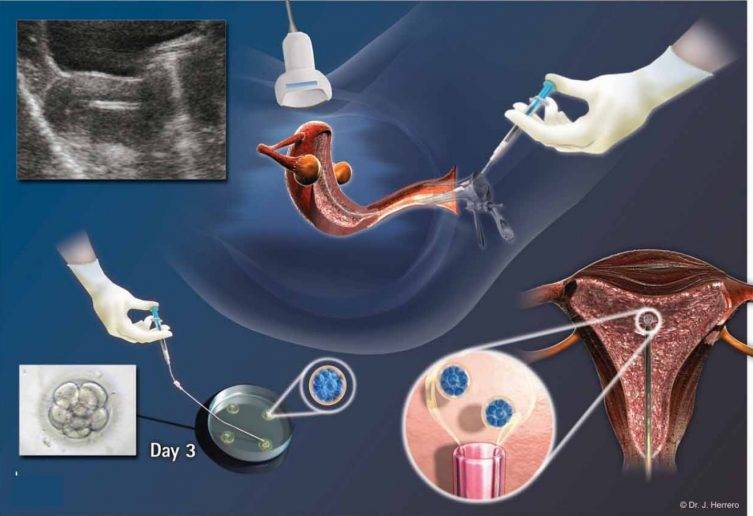
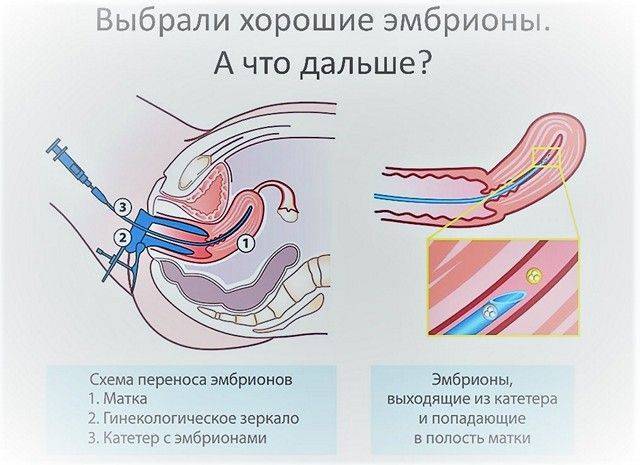
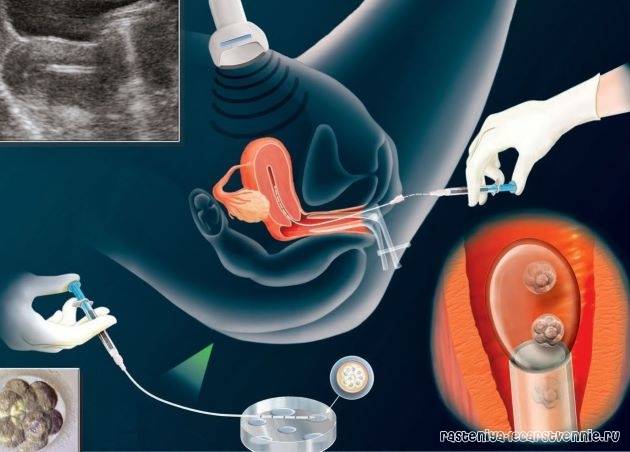
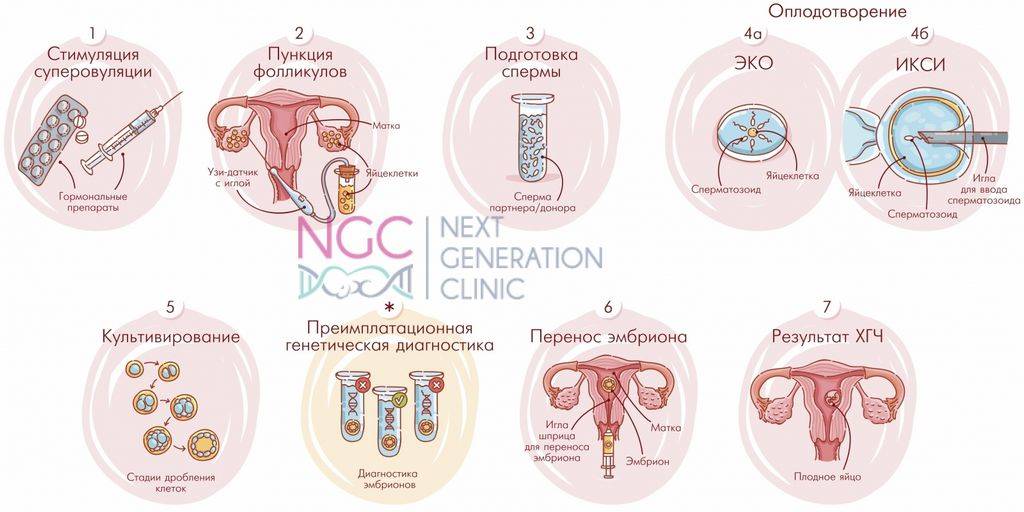
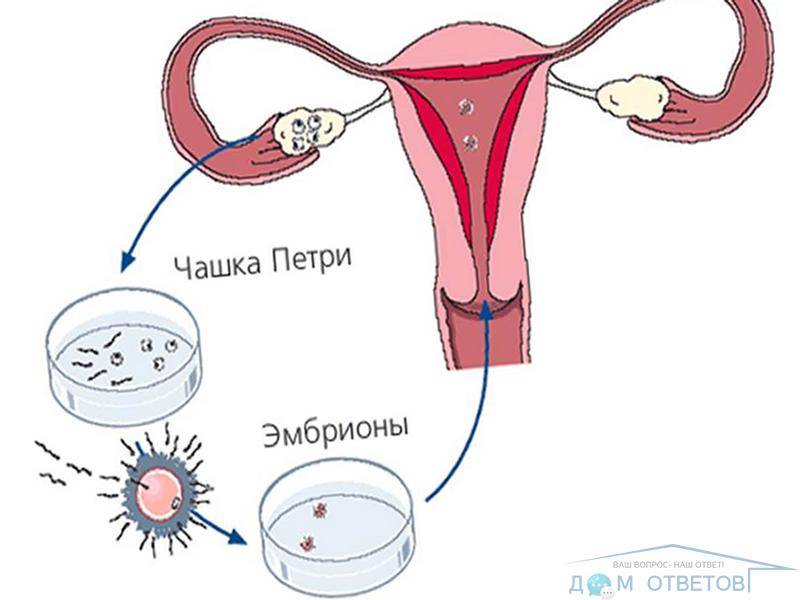
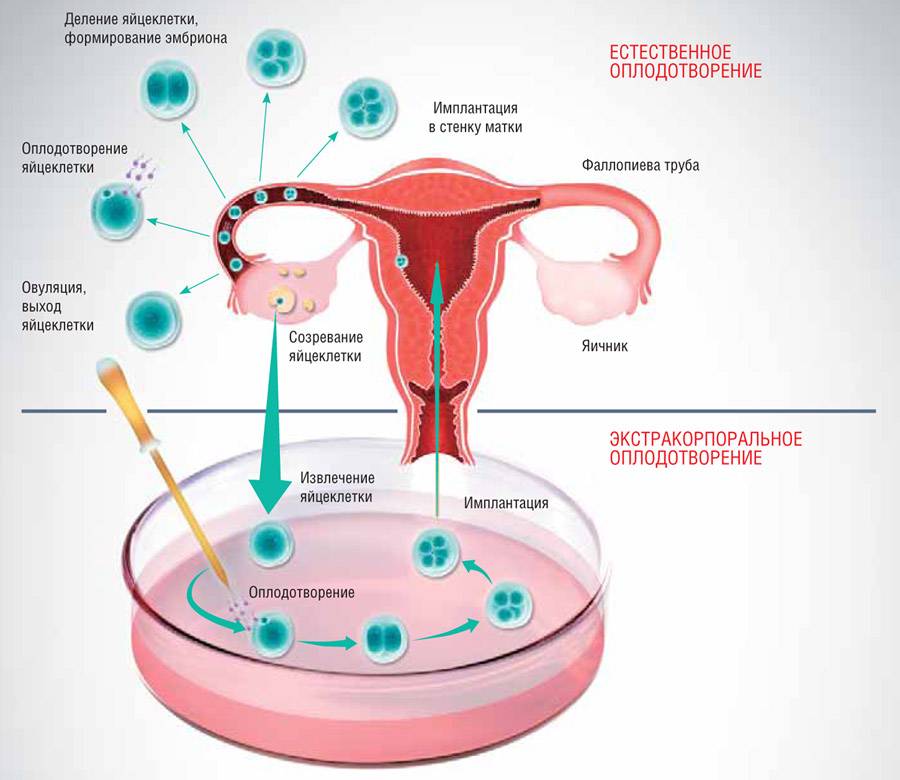
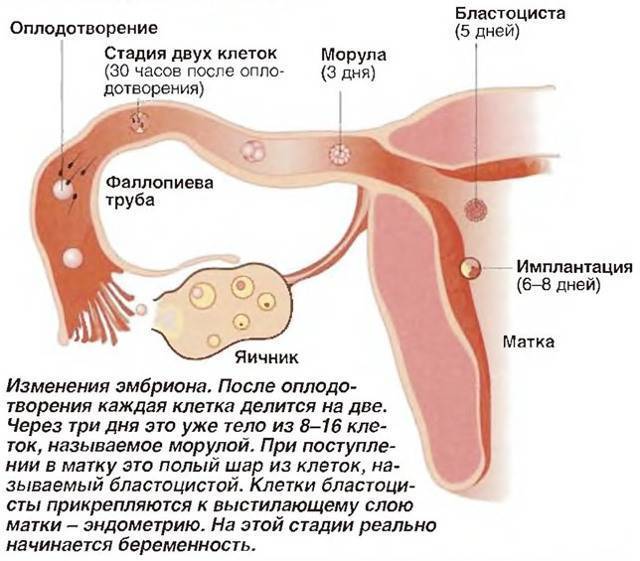
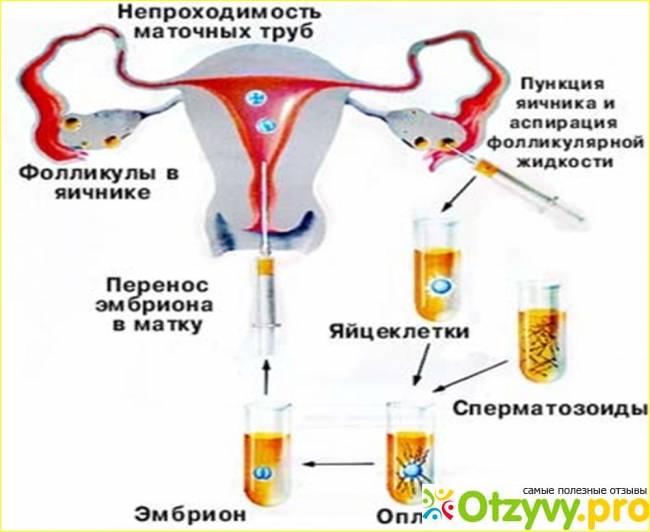
В программе ЭКО у будущих родителей берут репродуктивные клетки, а затем в лабораторных условиях оплодотворяют ооциты сперматозоидами. Получаются эмбрионы, которые 5-7 дней выращивают в инкубаторе, затем отбирают лучшие и переносят в полость матки пациентки. ПГД проводится после завершения культивирования. У зародышей забирается от 3 до 5 клеточек для исследования.
Генетическое тестирование расширяет возможности отбора зародышей, позволяет переносить только те, у которых нет хромосомных аномалий и генетических отклонений.
ПГД помогает избежать рождение больного ребенка, выкидышей, замершей беременности и позволяет сберечь силы для воспитания здорового малыша.
Как и когда проводится забор материала для исследования?
Материал для исследования получают способом биопсии. Процедуру проводит врач-эмбриолог. Вооружившись специальными приборами, врач аккуратно отделяет несколько клеточек от каждого эмбриона. В нашем центре специалист делает биопсию с помощью передового микроманипуляционного лазерного оборудования. Образцы он отправляет в лабораторию к генетикам, а эбмрионы витрифицирует (замораживает). Результаты исследования и рекомендации, какие эмбрионы переносить будущей маме, генетики направляют другому специалисту — репродуктологу, который проводит программу ЭКО.
В «Линии жизни» мы забираем клетки для диагностики у пятидневного эмбриона, достигшего стадии бластоцисты. Биопсия трофоэктодермы (внешней оболочки бластоцисты) наименее травматична и наиболее эффективна. Дело в том, что к пятому дню у эмбриона уже около 200 клеток. Это позволяет «отщипнуть» и изучить часть тех, которые в будущем сформируют внезародышевые оболочки. Свойства этих оболочек имеют ключевое значение в момент имплантации в полость матки.
Точность и безопасность ПГД при ЭКО
Точность генетической диагностики превышает 95%. Достоверность анализа во многом зависит от квалификации эмбриолога, выполняющего биопсию трофоэктодермы. При этом проведение преимплантационного анализа не отменяет необходимости пренатальных скринингов. Если они показывают большой риск хромосомных аномалий, врачи назначают пациентке инвазивные исследования.
Пациенты иногда переживают — не навредит ли будущему ребенку биопсия? Повторим, что на 5-ый день количество клеточек у бластоцисты уже более 200. При этом каждая из них еще остается полипотентной, подходящей для формирования полноценного организма. Поэтому процедура взятия нескольких клеток не несет никакой угрозы для здоровья будущего малыша. Особенно если биопсия проводится опытным эмбриологом, который использует лазерную технику.
Как влияет прогестерон на подсадку при ЭКО
Шанс того, что эмбрион сможет имплантироваться, зависит от трех основных факторов:
- качества эмбрионов;
- состояния эндометрия;
- тонуса мышечного слоя матки.
Качество эмбрионов на этом этапе уже не изменить, но на другие два фактора как раз и оказывает влияние прогестерон. Он:
- снижает возбудимость матки и фаллопиевых труб;
- вызывает такие изменения в эндометрии, которые будут способствовать имплантации эмбриона: прекращает деление клеток эндометрия и вызывает образование в нем секрета: он будет увеличивать просвет полости матки;
- снижает тонус мышц матки и максимально устраняет возможность отдельных сокращений ее участков – чтобы эмбрион смог закрепиться в эндометрии.
Кроме того, прогестерон подавляет иммунную систему, чтобы она не отторгла эмбрион как чужеродное тело, он подавляет следующую овуляцию. Когда его концентрация снижается, женский организм получает сигнал, что пора рожать.
Следовательно, чтобы зародыш имплантировался нормально, в организме должен быть достаточный уровень этого важного гормона. Поэтому до подсадки очень важно определить именно концентрацию прогестерона и, если она составляет менее 8,7 нмоль/л, не идти в протокол, а заморозить эмбрионы до следующего цикла.
Препараты для стимуляции
Обычно гормональные препараты схожи для всех протоколов. Основное отличие заключается в дозировке. Лекарства можно разделить на три группы в соответствии с этапами ССО:
- стимуляция яичников. Главный компонент — агонисты или антагонисты ГнГРГ, помогающие стимулировать созревание фолликулов;
- оплодотворение. Основной компонент — ХГЧ. Гормон вводят за 36 часов до пункции, так как он способствует разрыву фолликула и выходу яйцеклетки;
- прикрепление эмбриона к матке. На этом этапе женщинам назначаются препараты с прогестероном для увеличения шансов на успешную имплантацию.
Для более глубокого понимания принципа действия гормональной стимуляции предлагаем ознакомиться с основными препаратами.
Оргалутран
Сильный препарат, применяемый для полной остановки выработки гормонов ЛГ и ФСГ. Подавление функций гипофиза начинается сразу, как только вещество попадает в кровь. Обычно стимуляцию оралгутраном проводят не более 5 дней.
Клостилбегит
Чаще всего применяется в коротком протоколе ЭКО. Таблетки стимулируют созревание большого количества фолликулов, поэтому по инструкции лекарство нельзя принимать больше 6 раз за всю жизнь, иначе произойдет истощение яичников. Прием препарата дает очень хорошие результаты, но только в сочетании с другими препаратами, влияющими на рост эндометрия.
Меногон
Обладает похожим действием с клостилбегитом. Препарат стимулирует выработку гормонов ЛГ и ФСГ и вызывает хорошую реакцию яичников. В результате созревает достаточно большое количество доминантных фолликулов.
Цетротид
Обладает особым назначением — задержкой овуляции. Препарат блокирует выработку половых гормонов, при этом ничем их не заменяя. Такая функция может потребоваться при необходимости регулировки менструального цикла для полного созревания фолликулов.
Менопур
Один из самых эффективных препаратов. Средство не только стимулирует рост фолликулов, но и положительно влияет на развитие эндометрия и выработку эстрогена.
Инъекции ХГЧ
Как только фолликулы достигнут размера в 18–20 мм, женщине назначают укол ХГЧ (хорионический гонадотропин человека). Препараты, содержащие ХГЧ, можно использовать только спустя сутки после приема средств, подавляющих выработку половых гормонов. В качестве инъекций часто назначают Прегнил, Профази, Гонакор и другие.
История преимплантационной генетической диагностики (ПГД)
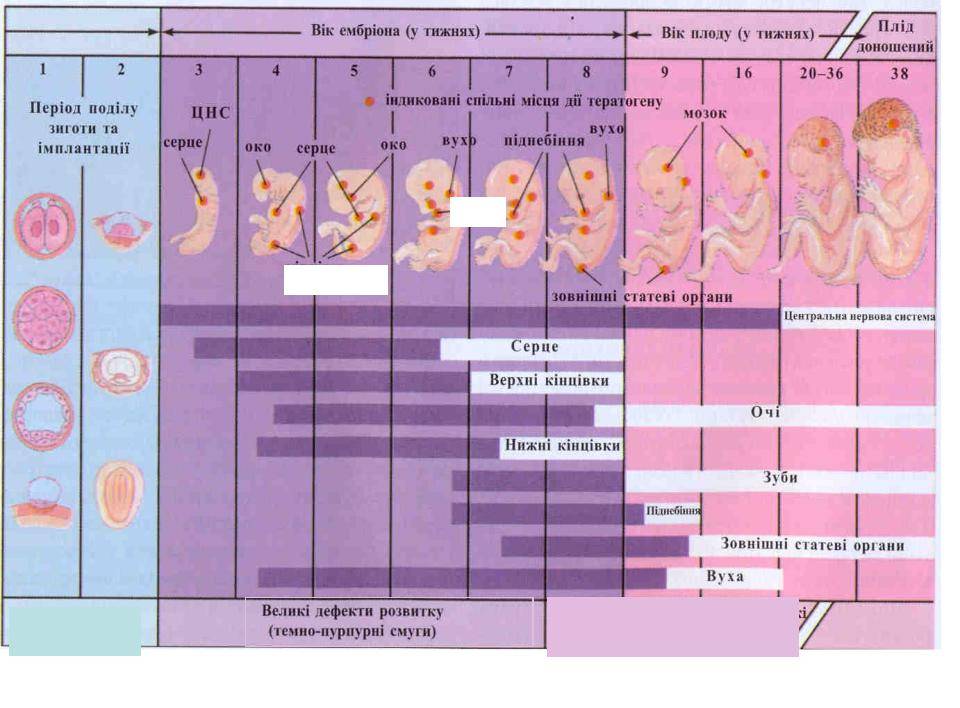
Первые живорождения после ПГД были зарегистрированы в Лондоне в 1989 году. Две двойни девочек-близнецов родились от пяти пар с риском передачи связанного с Х-хромосомой заболевания. В настоящее время с помощью методов генетического анализа или ПГД могут быть обнаружены около 90% аномальных эмбрионов. Не все хромосомные или генетические заболевания могут быть определены этими процедурами, так как в ходе одной процедуры может быть диагностировано только ограниченное число хромосом. Многочисленные исследования на животных и некоторые исследования на человеке показывают, что микрохирургия эмбриона (биопсия), необходимая для удаления клеток, не влияет на нормальное развитие ребенка. Эта процедура, однако, была выполнена относительно небольшому числу пациентов во всем мире, поэтому точные негативные последствия, если таковые имеются, неизвестны. Несмотря на то, что после генетического анализа для выявления анеуплоидии всем мире на сегодняшний день было рождено уже много детей, эта процедура все еще относительно нова. В исследованиях на животных не было обнаружено никаких очевидных проблем и предварительные данные с эмбрионами человека позволяют предположить справедливость этого вывода. В исследовании, проведенном в Университетском колледже Лондона, исследователи недавно рассмотрели 12 преимплантационных эмбрионов с новой техникой, которая сочетает в себе амплификацию всего генома (WGA) и сравнительную гибридизацию генома (CGH). В результате в 8 из 12 изученных эмбрионов были обнаружены значительные хромосомные аномалии. Это может объяснить, почему люди имеют в лучшем случае 25% шансов на достижение жизнеспособной беременности в месяц при естественном зачатии.
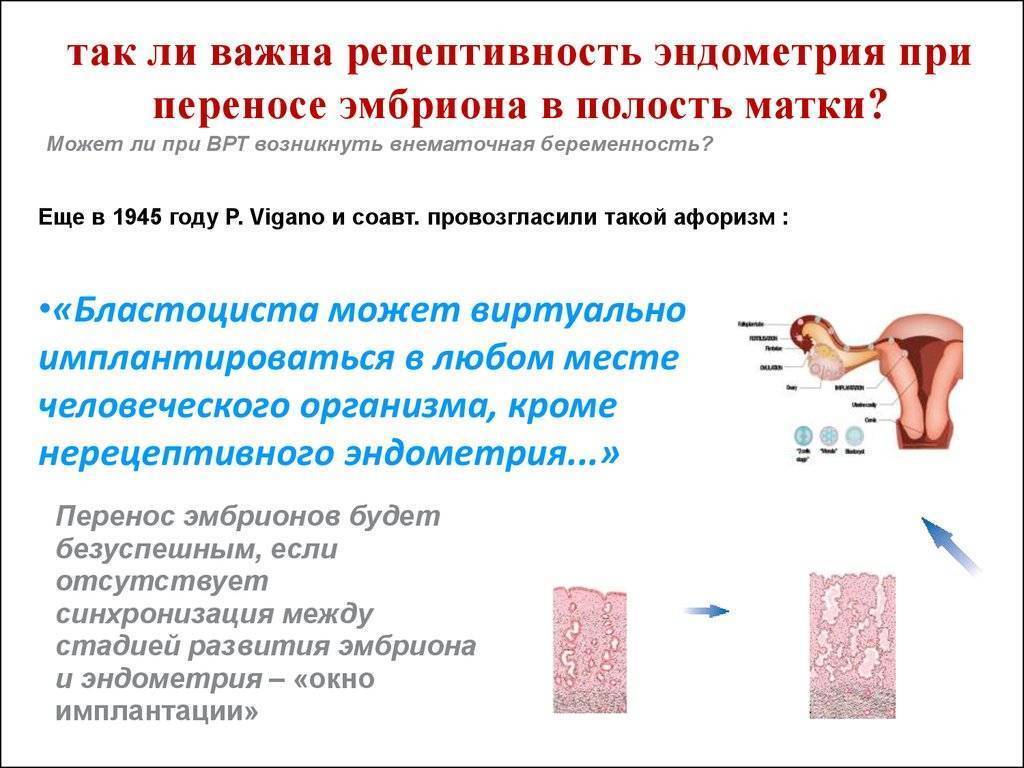
Какие проблемы могут возникнуть с «окном имплантации»
Почему по статистике при втором ЭКО шансы забеременеть выше? Одна из причин состоит в том, что, основываясь на проблемах во время первой попытки, врач предложит более подходящий протокол ЭКО. Это касается и «окна имплантации». Для примера опишу две такие ситуации:
- Когда проводится гормональная стимуляция овуляции, «окно имплантации» у некоторых женщин становится короче, чем в цикле без использования гормонов. Это как раз выясняется при самой первой попытке ЭКО. В таком случае репродуктолог может порекомендовать криопротокол. Эмбрион будет перемещен в матку не сразу, а в следующем менструальном цикле, когда женщине не будут вводиться гормональные препараты, окно имплантации будет длиннее, эндометрий будет в лучшем состоянии и шансы на беременность станут выше.
- При высоком качестве эмбрионов и нескольких неудачных попытках ЭКО специалист может предложить провести ЭКО в естественном цикле. То есть вообще без дополнительной гормональной терапии. И женщинам с такими особенностями репродуктивной системы именно этот вариант может подойти больше.
- Бывает и такое, что «окно имплантации» неожиданно смещается. Как правило, это происходит из-за особенностей репродуктивной системы женщины. Во время второй попытки ЭКО эти причины уже становятся известными и корректируются.
Вообще, есть целый ряд причин, почему, несмотря на все старания репродуктолога, может не совпасть «окно имплантации» с оптимальным состоянием эмбриона. Если вы хотите себя застраховать от них, лучший вариант — это криопротокол. Тогда вы даете возможность специалистам отдельно выбрать идеальный эмбрион и отдельно привести в идеальное состояние эндометрий.
Методы физиотерапии для подготовки к ЭКО
Для подготовки к ЭКО используется несколько методов физиотерапии. Часто врачи назначают полные курсы различных процедур, что позволяет получить четкий результат в лечении бесплодия. Отзывы о физиотерапии в основном положительные, и это неудивительно. Доказана эффективность таких методов лечения, правильное лечение значительно повысит эффективность экстракорпорального оплодотворения.
- ДЭНС — Динамическая электронейростимуляция — это процедура, при которой акупунктурные точки подвергаются воздействию электрических импульсов. Благодаря этому методу физиотерапии активизируются защитные силы организма, иммунная система начинает активно бороться с воспалительным процессом.
- Магнит — Магнитотерапия в гинекологии используется уже много лет, поскольку этот метод эффективно устраняет воспалительные процессы органов малого таза. Магнитотерапия показана в случае спаек маточных труб, воспаления придатков, яичников и матки. Процедура также рекомендуется при беременности для поддержания организма будущей мамы, устранения преэклампсии, анемии и задержки развития плода.
- Лазер — Лазерная терапия — это облучение световой энергией лазерного устройства. Этот метод физиотерапии перед ЭКО применяется для устранения инфекционных заболеваний, воспалительных процессов, эндометриоза и нарушений менструального цикла.
Какой тип подойдет именно Вам, Вы можете определить на консультации с врачом. Выбрать время консультации и день для записи можно на нашем сайте https://www.vrtcenter.ru/ или обратившись по телефону 8 (499) 558-07-66.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
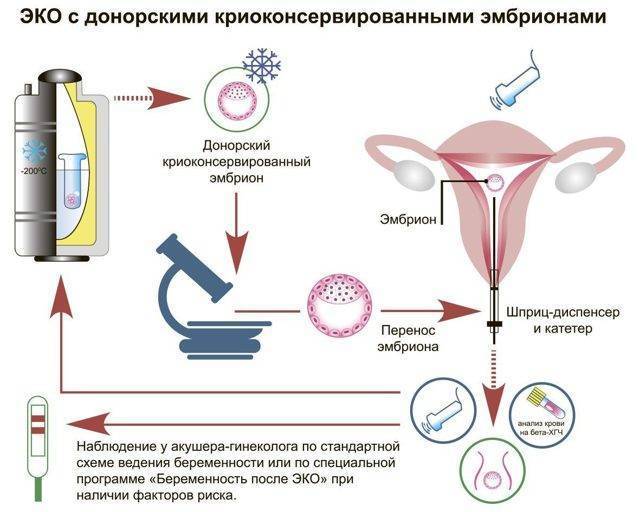
Что такое «криопротокол»?
Криопротокол – отсроченный перенос эмбрионов, которые получены в результате ЭКО и заморожены для использования в одном из следующих циклов. Термины «криоперенос» и «криоцикл» из этой же области. Первоначально сфера применения таких протоколов ограничивалась случаями, когда пациенты замораживали свои эмбрионы в ходе ЭКО для наступления беременности в отдаленном будущем. Сейчас криопереносы часто проводят по медицинским показаниям.
Рекомендации перед криптопротоколом
Этот вид протокола возможен только после обычного ЭКО (за исключением переноса донорских эмбрионов). Если криопротокол назначается по медицинским показаниям, то предваряющая его программа завершается на этапе получения эмбрионов. Эмбрионы замораживаются методом витрификации – только он может обеспечить бережную заморозку и размораживание.
Подробнее про витрификацию читайте в разделе про наш криобанк.
Когда начинается криопротокол, эмбрионы размораживаются и переносятся будущей маме. Нужна ли какая-то подготовка к криопереносу? Обследование – такое же, как перед свежим циклом ЭКО. Если эмбрионы получены недавно, то большинство анализов обычно еще действительны, надо пересдать только просроченные. Кроме того, лечащий врач-репродуктолог может сделать индивидуальные назначения.
Подготовка к переносу эмбрионов
Что перед протоколом может сделать сама пациентка для увеличения шансов на успех? По-особенному готовится к процедуре криопереноса не нужно. Достаточно выполнить несколько простых правил:
- строго следовать предписаниям своего доктора;
- избегать больших нагрузок, но не отказываться от физической активности;
- остерегаться респираторных инфекций, переохлаждений, других неблагоприятных внешних факторов;
- за несколько дней до процедуры отказаться от половой жизни.
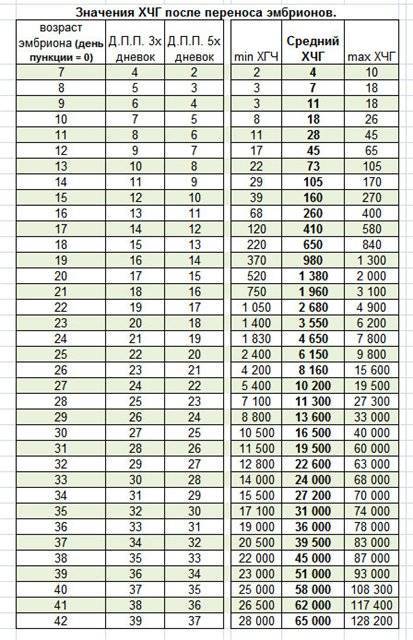
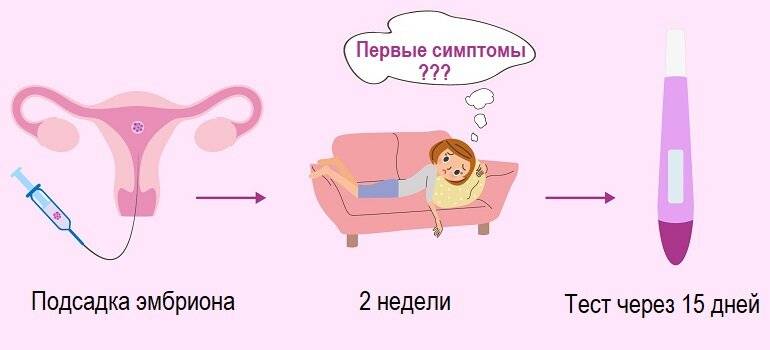
Уровень ХГЧ и имплантация
Анализ хорионического гонадотропина (ХГЧ) сдают через 2 недели после переноса. К этому времени уровень его концентрации в крови становится достаточным для того, чтобы точно выявить беременность. Многие женщины спешат в лабораторию буквально на 2-3 день после подсадки, но делать это нецелесообразно – результаты будут недостоверными.
В моче уровень ХГЧ поднимается медленней, чем в крови, так что даже через 2 недели после подсадки обычный тест из аптеки может показать отрицательный результат. Для лабораторного анализа кровь берут из вены, утром, натощак. Окончательно беременность подтверждает УЗИ, которое выполняют через 3 недели после пересадки эмбриона: на снимках уже хорошо видно плодное яйцо, место его прикрепления.
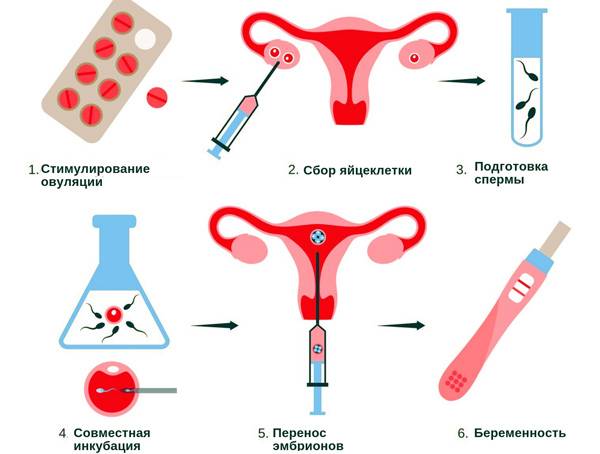
Подготовка женщины к процедуре ЭКО
Подготовка к ЭКО практически не отличается от подготовки к беременности, однако женщине предстоит пройти один или два курса гормональной терапии и сдать немного больше анализов, которые требуются для составления индивидуального протокола процедуры ЭКО.
Как правило, пары, которые выбирают искусственное оплодотворение, столкнулись с диагнозом «бесплодие». Поэтому первое, что предстоит сделать, – это определить его причины. Эта информация поможет выбрать подходящий метод ВРТ (вспомогательной репродуктивной технологии).
Женщине предстоит пройти несколько этапов.
Анализы и обследования, которые расскажут о состоянии здоровья женщины (наличие скрытых болезней, уровень гормонов и т.д.)
Кроме того, важно помнить, что как и у любой другой процедуры у ЭКО есть противопоказания. В первую очередь, это заболевания, которые ставят под угрозу жизнь женщины при беременности
Анализы помогут выявить их. К обязательным исследованиям относятся УЗИ органов малого таза и гистероскопия (оценка внутренней поверхности матки). Эта процедура особенно важна для женщин с поликистозом яичников и проблемами с эндометрием, так как эндометрий напрямую влияет на имплантацию эмбриона. Кроме того, гистероскопия рекомендована женщинам, которые столкнулись с неудачами при ЭКО.
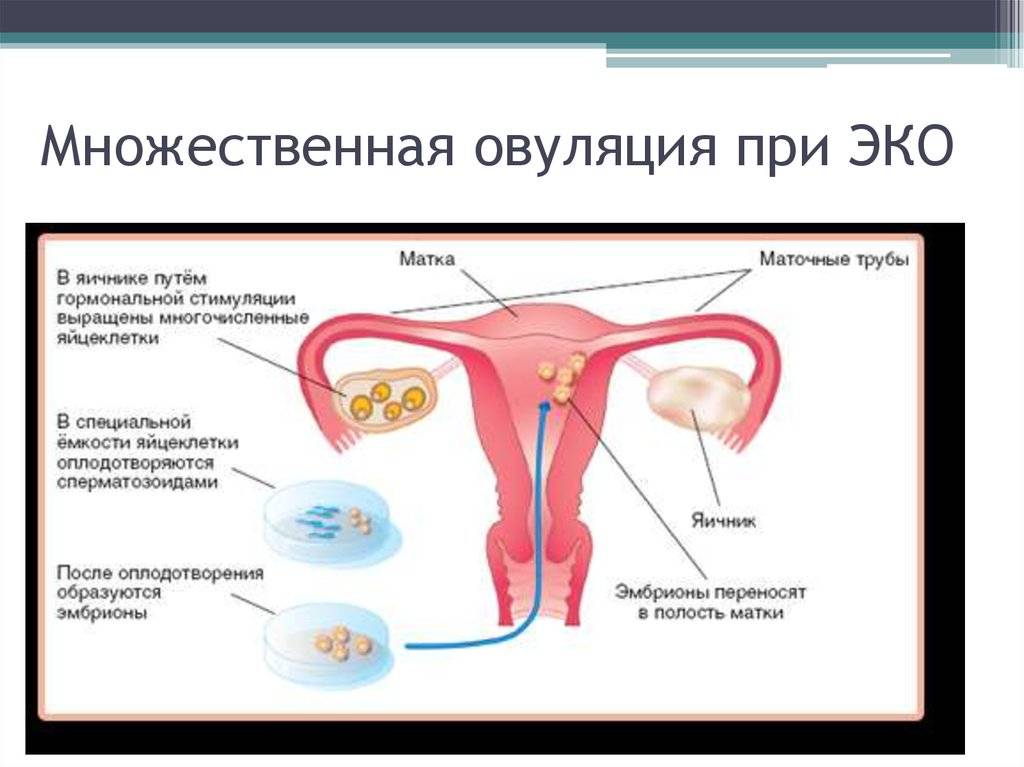
Следующий этап – гормональная подготовка в течение цикла или двух. Прием гормональных препаратов способствует одновременному созреванию нескольких яйцеклеток. Дело в том, что яйцеклетка для осуществления зачатия помещается в среду со сперматозоидами партнера или донора. Но после оплодотворения яйцеклетка может поделиться неправильно или не поделиться вовсе. Несколько яйцеклеток позволяют получить несколько эмбрионов и затем выбрать для переноса наиболее жизнеспособный. Еще одна задача гормональной стимуляции – подготовка матки к беременности.
Виды ПГД в клинике «Линия жизни» и показания для диагностики
Есть два вида безопасных и одобренных международным научным сообществом вида PGD. Они направлены на решение разных задач. Оба доступны нашим пациентам. Вид диагностики выбирается в зависимости от наличий показаний.
1. ПГД хромосомных аномалий
Хромосомы диктуют все — от того, какого пола будет малыш, до его роста, цвета глаз и волос. Если в каждой клетке человеческого организма 23 пары хромосом — это норма. Но иногда в процессе зарождения новой жизни развивается трисомия — нарушение, при котором в одну из пар добавляется лишняя хромосома. Результат сбоя печален — рождение больного ребенка.
- Аномалия по 21-й паре хромосом приводит к синдрому Дауна.
- Аномалия по 13-й паре хромосом — к синдрому Патау.
- Нарушение по 18-й паре хромосом — к синдрому Эдвардса.
Кроме того, хромосомные сбои могут стать причиной нежизнеспособности эмбриона и, как следствие, выкидышей, других осложнений беременности. Тестирование легко определяет такие отклонения.
Скрининг позволяет отбирать для переноса те бластоцисты, у которых нет хромосомных нарушений. В результате повышается вероятность успеха ЭКО, снижаются риски выкидыша, рождения ребенка с хромосомными отклонениями. Другая задача, которую позволяет решить этот вид преимплантационного тестирования – определение генетического пола эмбрионов
Это важно, когда существует риск передачи наследственного заболевания только по женской или только по мужской линии
Как проводится исследование
Этот вид PGD позволяет изучить все 23 пары хромосом и исключить появление лишней хромосомы в любой из пар. Для исследования используются:
- технология aCGH, она же — сравнительная геномная гибридизация;
- технология секвенирования следующего поколения (NGS), основанная на определении последовательности ДНК.
Показания
- Возраст будущей мамы от 35 лет, папы — от 40 лет.
- Неоднократные выкидыши в анамнезе.
- Многократные неудачи с ЭКО в прошлом.
- Мужское бесплодие, обусловленное хромосомными нарушениями.
- Родители — носители перестроек, инверсий и других аномалий.
2. ПГД моногенных заболеваний
Этот вид предимплантационного тестирования рекомендован парам, в семьях которых были или есть случаи наследственных болезней. Диагностика позволяет определить, унаследовал ли эмбрион мутацию, провоцирующую развитие патологии. Если есть сомнения по поводу семейной истории, консультация генетика перед ЭКО их развеет: доктор изучит ваш случай, при необходимости назначит скрининг на носительство и решит, необходима ли ПГД.
Возможности нашей партнерской генетической лаборатории позволяют выявить большинство распространенных моногенных патологий:
- муковисцидоз,
- наследственные миопатии,
- спинальную мышечную атрофию,
- нейросенсорную тугоухость,
- многие другие.
Исследование решает и другие задачи. Одна из них — необходимость лечить больного старшего ребенка. Если в семье есть тяжело больной ребенок, которому необходима пересадка костного мозга, спасти его может донорство стволовых клеток братиком или сестренкой
Но важно, чтобы малыш-спаситель был здоров и идентичен по тканесовместимости. С помощью ПГД наши специалисты выбирают для переноса эмбрион, который, во-первых, свободен от мутации, во-вторых — гистосовместим с больным ребенком
И даже этим возможности PGD моногенных патологий не исчерпываются
Скрининг дает возможность определить резус-фактор зародыша – это очень важно в ситуациях, когда беременность сопряжена с риском резус-конфликта. . Как проводится исследование
Как проводится исследование
В партнерской генетической лаборатории, тестирование проводится методом полимеразной цепной реакции с анализом полиморфизма длины рестрикционных фрагментов. У генетиков есть тест-системы для 21 моногенного заболевания. Если среди отсутствует тест для того заболевания, которое диагностировано у пары, он разрабатывается в сжатые сроки.
Показания
- случаи наследственных заболеваний в семейной истории супругов,
- носительство у будущего отца или будущей матери;
- необходимость пересадки стволовых клеток старшему больному ребенку,
- вероятность резус-конфликта при эко-беременности.
Два вида ПГД дополняют друг друга и поэтому могут быть совмещены. Такое совмещение более точный результат, получив который будущие родители могут не волноваться по поводу здоровья своего малыша.
Мониторинг
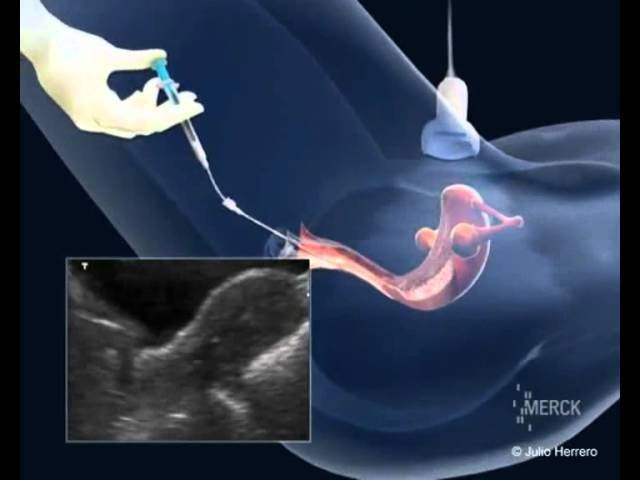
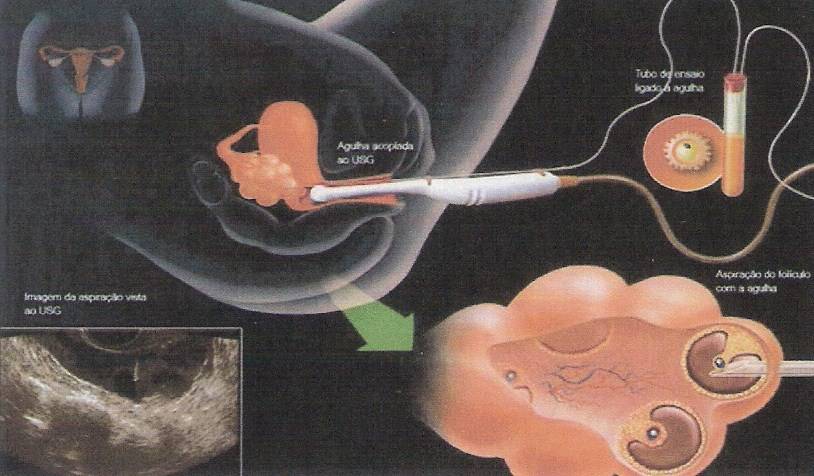
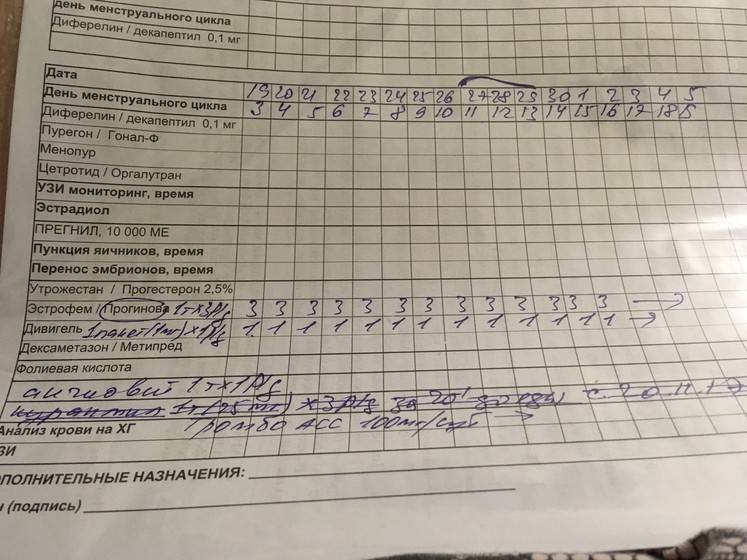
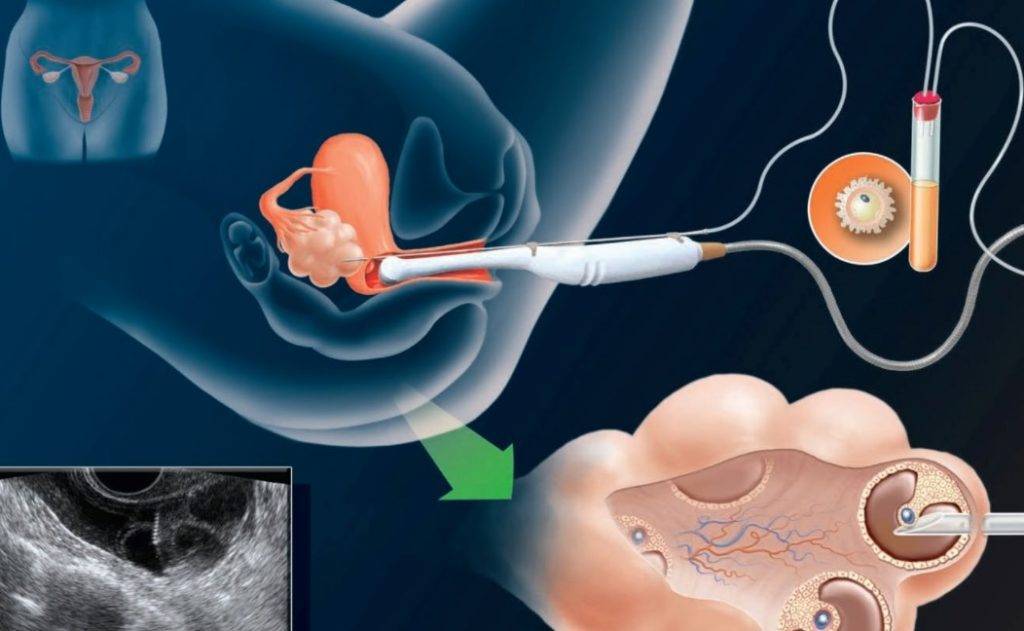
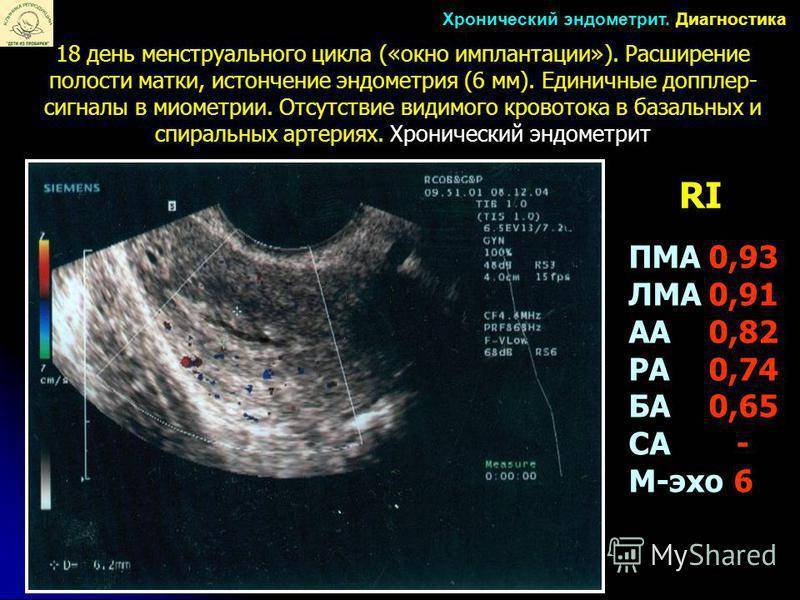
Во время стимуляции суперовуляции проводится ультразвуковой мониторинг роста фолликулов яичника, а также созревания эндометрия. Это нужно для корректировки дозы вводимых препаратов, которая может быть увеличена или уменьшена. Все зависит от состояния данных органов. С одной стороны, необходимо получить достаточное количество зрелых яйцеклеток, но с другой стороны, избыточная стимуляция может привести к осложнениям. Зрелым считается фолликул, диаметром 17–20 мм, при толщине слизистой оболочки матки (эндометрия) больше 8 мм.
УЗ-мониторинг
Мониторинг проводится вашим лечащим врачом, как правило, на 2–3-й день менструального цикла. Тогда же назначаются стимулирующие препараты. Следующее исследование роста фолликулов повторяется приблизительно через 5 дней. Дальнейшие исследования проводятся чаще, почти ежедневно до достижения фолликулами размеров, близких к овуляторным. Исследование проводится ультразвуковым датчиком, который вводится во влагалище. Процедура эта безболезненная. Проводить ее безопасно. Для обеспечения стерильности на датчик надевается одноразовый презерватив. Оценивается толщина эндометрия, а также количество, диаметр фолликулов, при этом врач решает вопрос об изменении дозы препаратов. При достижении определенных критериев, обычно на 10–14-й день цикла принимается решение об окончании стимуляции. После этого происходит назначение препаратов чХГ, сообщается точное время их введения, а также дата предстоящей пункции.
Что делать Вам?
Если вам назначен день УЗ-мониторинга, утром нельзя делать никаких инъекций без рекомендаций врача. УЗИ через влагалище проводится при опорожненном мочевом пузыре, иначе врачу нельзя будет увидеть на мониторе яичники. Вам придется раздеться, как для гинекологического осмотра.
Введение чХГ
Препараты чХГ (Прегнил) вводятся для окончательного созревания яйцеклетки. Врач сообщит вам точное время введения препарата, которое обычно приходится на вечерние часы
Очень важно точно соблюдать время введения препарата. Путь введения – внутримышечный
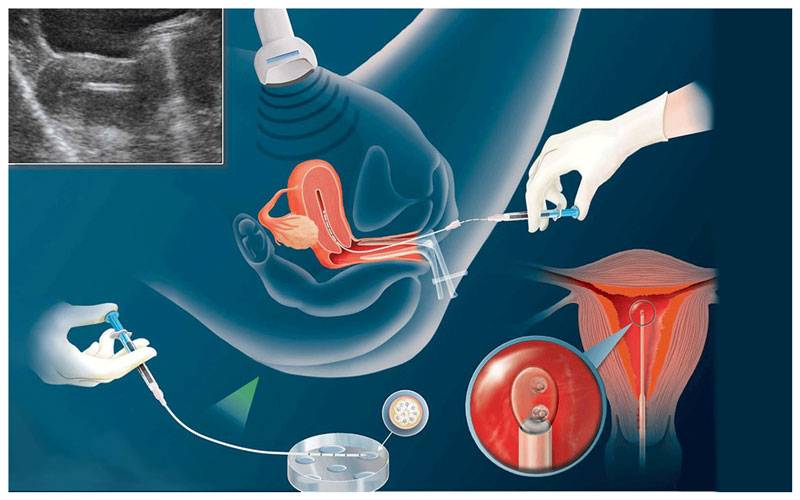
Правила введения те же, что были описаны ранее для внутримышечных средств. Внимательно проверьте дозу препарата, так как ампула может быть 1 500, 5 000 МЕ (Международных Единиц). Половые контакты следует прекратить. Очень важно не опоздать, прибыть на пункцию вовремя, через 35–36 часов после инъекции чХГ. С собой на пункцию желательно взять халат, тапочки, ночную сорочку или длинную футболку, захватите носки. Когда Вам будут делать пункцию, понадобится присутствие супруга.
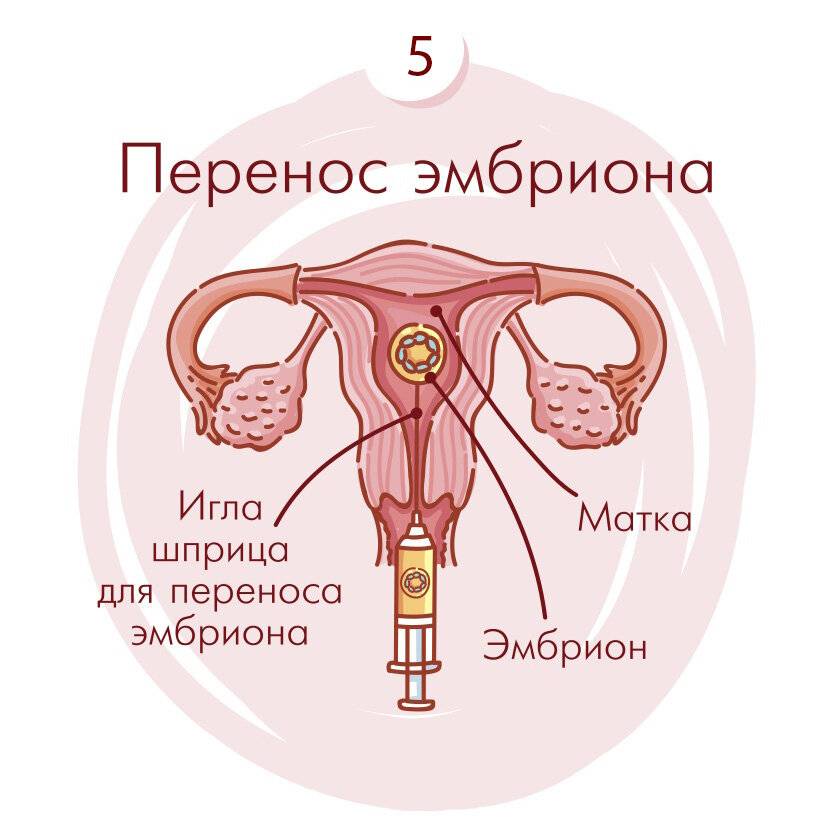
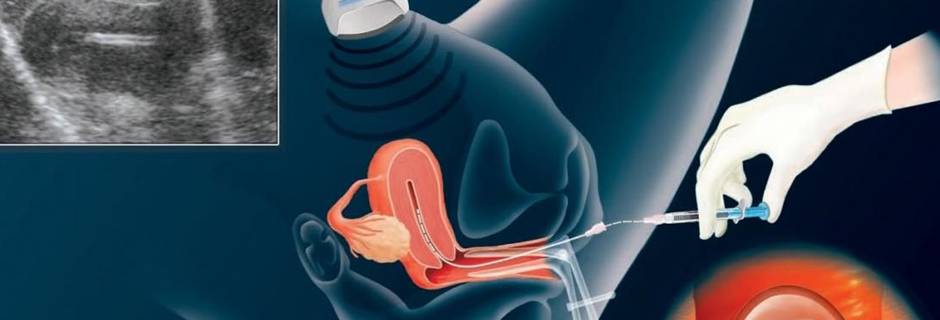
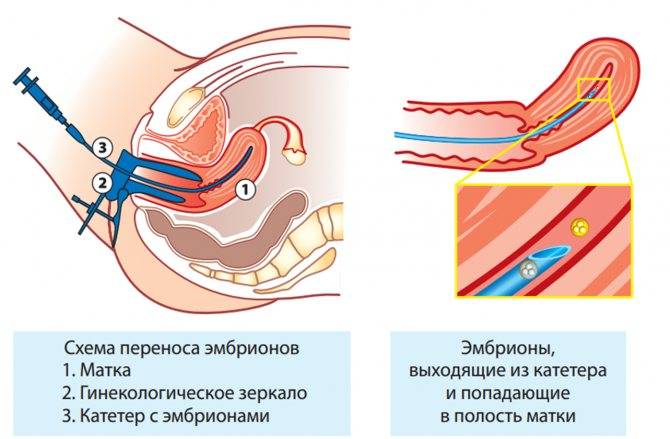
Правила поведения после переноса эмбриона в матку
Пациентки, знающие, что нельзя делать перед переносом эмбрионов, имеют максимальные шансы на зачатие и благополучную беременность после первой процедуры. За несколько недель до экстракорпорального оплодотворения рекомендованы:
- половой покой;
- минимизация физических нагрузок;
- отказ от курения, употребления спиртного;
- воздержание от горячих водных процедур (приема ванн, посещения саун, бань).
Женщина должна полноценно высыпаться и питаться, исключить работу в ночные смены. Также необходимо принимать препараты, предназначенные для поддержки предстоящей беременности.
Для того, чтобы точно узнать, сколько стоит подсадка эмбрионов, необходимо посетить нашего специалиста. Цена процедуры оговаривается с врачом индивидуально во время проведения консультации.
Как подбирается физиолечение?
Контроль за эффективностью физиолечения или же отмена контрацепции целесообразны только после прохождения рекомендованных последовательных курсов физиотерапии и рационального использования медикаментов, поэтому важно соблюдать рекомендации наблюдающих Вас врачей — репродуктолога и физиотерапевта.
Процедуры физиотерапии могут использоваться по указанию врача циклами, предшествующими протоколу ЭКО, и непосредственно в самом протоколе.
Перед процедурой ЭКО женский организм стимулируют средствами, обеспечивающими созревание нескольких яйцеклеток одновременно. Стимуляция перед процедурой необходима, чтобы получить как можно больше. Для этого в течение двух недель проводят специальные инъекции — каждый день.
Не менее важно установить в результате тщательного обследования преобладающий синдром воспаления, нарушение регенерации или микроциркуляции, дистрофический и также:
- гинекологические и соматические заболевания;
- сроки попытки ЭКО (в этом цикле или в последующих).
Стимуляция ЭКО — не лекарство. Эти меры направлены на извлечение как можно большего количества фолликулов, чтобы обеспечить хорошее поле деятельности и дать положительный результат. На этом этапе квалификация и опыт врачей определяют успех.
Показания к физиотерапии для женщин:
- недостаточность эндометрия перед переносом эмбриона;
- хронические заболевания: сальпингоофорит, эндометрит;
- недостаточная реакция яичников на стимуляцию;
- наличие спаечного процесса в малом тазу;
- небольшой фолликулярный резерв яичников;
- поздний возраст пациентки.
Основная цель физиотерапии — улучшение гемодинамики (микроциркуляции) матки, что подразумевает восстановление морфологической структуры, уязвимости и функциональности эндометрия и повышение его имплантационного потенциала.
Подбор методик физиотерапии проводится строго индивидуально и учитывает состояние матки и эндометрия (по результатам гистологического исследования, УЗИ в динамике, допплерометрии).
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Какие обследования проходят перед ЭКО?
Оба половых партнера должны пройти комплексное медицинское обследование перед экстракорпоральным оплодотворением. Для женщины оно будет включать следующие процедуры:
- Общий гинекологический осмотр, кольпоскопию и гистероскопию (эндоскопическое исследование влагалища и матки, соответственно);
- Анализы крови – общий, биохимический, на половые гормоны, инфекции (гепатиты, ВИЧ, сифилис, токсоплазму и т. д.), группу и резус-фактор;
- Общий анализ мочи;
- Исследование вагинального и цервикального мазка на микрофлору. Инфекции, онкологическую цитологию;
- Ультразвуковое обследование органов малого таза;
- Электрокардиограмму (ЭКГ), при необходимости также КТ, МРТ, рентгенографию и другие исследования – по рекомендации врача.
Для мужчины список обследований короче, но они имеют не меньшее значение для успеха ЭКО:
- Общий анализ мочи;
- Анализы крови – общий, биохимический, на инфекции;
- Исследование мазка из уретры на микрофлору и инфекции;
- Исследование качества спермы (спермограмма).
При подозрении на наличие у одного или обоих половых партнеров каких-либо заболеваний, врач назначает дополнительные обследования. Если диагноз подтверждается, процедура ЭКО откладывается до момента полного излечения.
Метод базальной температуры
Этот метод предполагает измерение температуры в прямой кишке (ректально). Ее измеряют сразу после сна в течение цикла. Для этого необходимо пользоваться одним градусником. Сбивать его нужно накануне сна. Замеры производятся утром, сразу после пробуждения. Правильное измерение базальной температуры поможет определить, нормальная, ранняя или поздняя овуляция у пациентки. Это один из самых простых способов определения благоприятных дней для зачатия. Делать это нужно после утреннего пробуждения, при этом с постели вставать нельзя. Только проснулась, и сразу за градусник. Все результаты нужно скрупулезно отмечать на специальном графике. В конце цикла все точки с результатами измерений соединяют в ломаный график. Во время месячных измерения не проводятся. В первый день цикла температура достигает 36,9°C. За несколько дней до овуляции она может равняться 36,2°C – 36,4°C. Увеличение температуры до 37°C – 37,4°C свидетельствует о том, что происходит овуляция. Если же температура после овуляции повышается, вероятно, женщина забеременела.
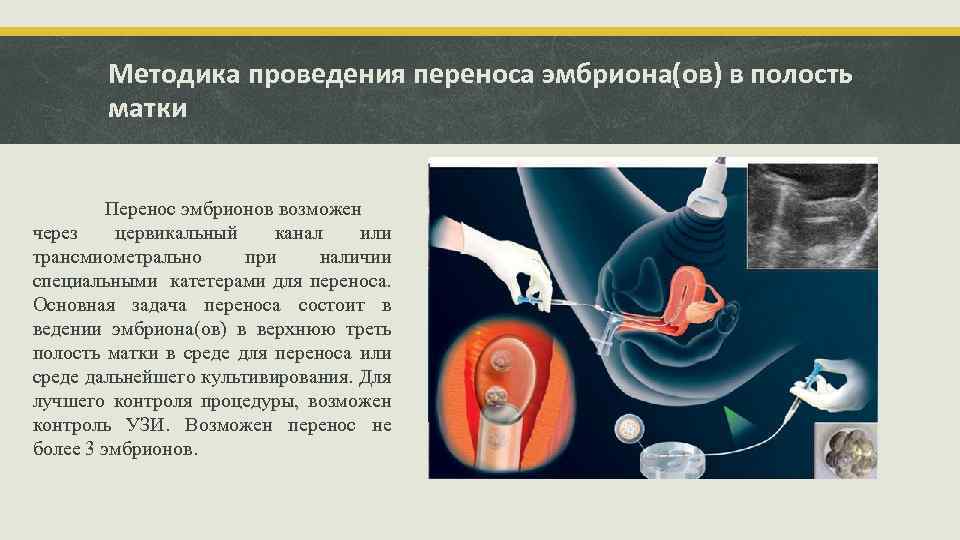
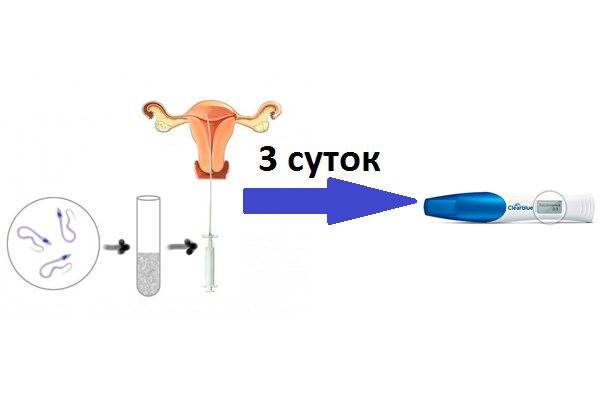
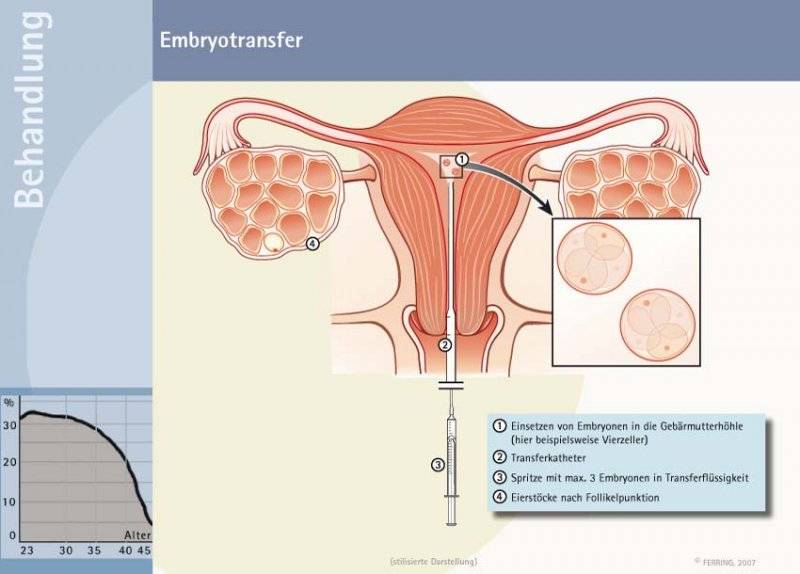
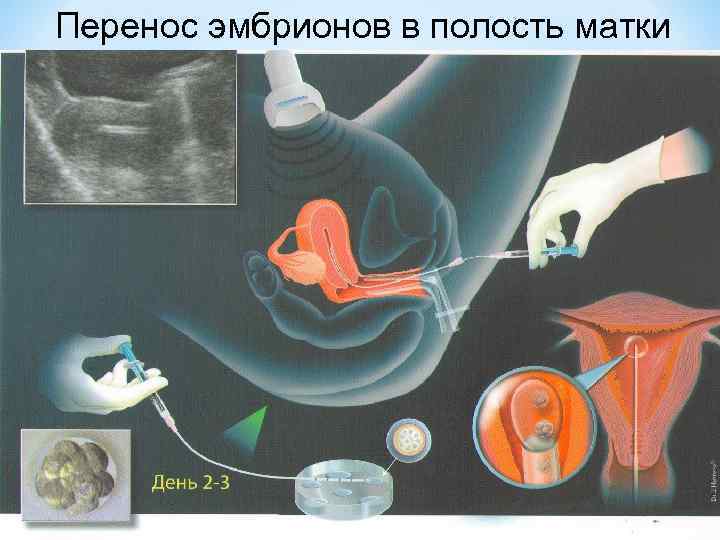
Переноси трехдневных и пятидневных эмбрионов
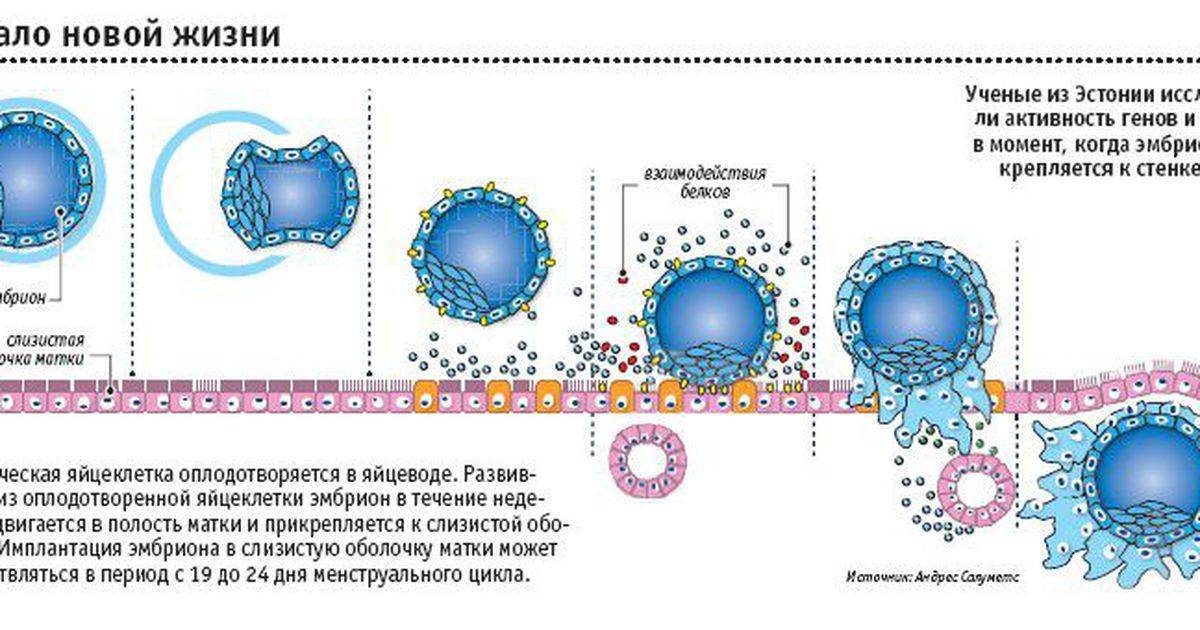
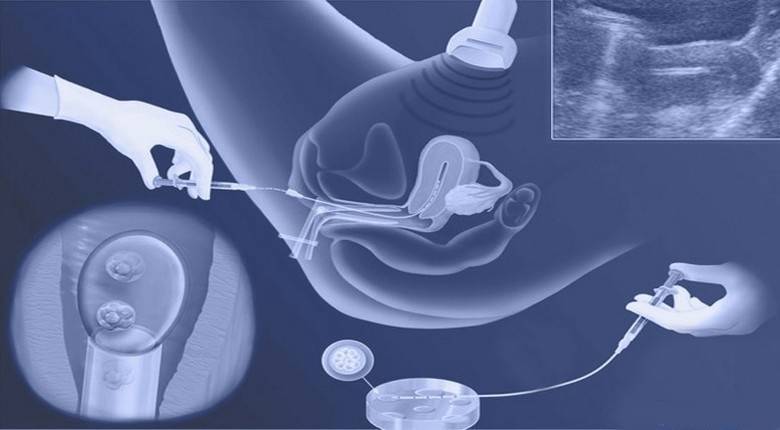
День забора и оплодотворения ооцита в лаборатории считается нулевым. После этого мужские и женские половые клетки помещаются в питательную среду на сутки для оплодотворения. После оценки полученных результатов из пробирки отбираются диплоидные клетки, которые начинают делиться (бластомеры) и превращаются в эмбрионы. В зависимости от назначенного дня для переноса, несколько эмбрионов культивируются в инкубаторе в течение 2-5 суток.
Обычно для подсадки в полость матки отбираются эмбрионы, которые выращивались в течение 3-х или 5-ти суток. День переноса определяется репродуктологом и зависит от нескольких факторов:
- количества полученных ооцитов;
- репродуктивного возраста пациентки;
- количества ранее проведенных процедур ЭКО;
- подготовленности эндометрия к переносу;
- индивидуальных характеристик пациентки.
Если возраст женщины не превышает 35 лет, для подсадки используют 3-дневные эмбрионы. В завершающем периоде фертильного возраста (более 40 лет) рекомендуется проводить ЭКО пятидневными эмбрионами, так как они обладают более высокой выживаемостью и способностью к имплантации в стенку матки.