Почему у ребенка стало постоянно плохо пахнуть изо рта: определяем причину по характеру запаха
Конечно, без профессиональной диагностики у врача будет нельзя точно определить болезнь. Но родитель может попытаться предположить, чем страдает малыш. Для начала подумайте, на что похоже его дыхание, наверняка он сравним с каким-либо другим веществом.
Ацетоновый (уксусный, аромат растворителя)
Халитоз обычно сопровождается повышением температуры, что является тревожным сигналом. Есть несколько вариантов диагнозов:
- ацетонемический синдром (концентрация кетоновых тел в кровяной плазме);
- почечные заболевания;
- сбои в работе поджелудочной;
- гельминтоз (заражение глистами);
- дисбактериоз;
- сахарный диабет.

Но не спешите паниковать, вам нужно вызвать скорую помощь и до ее приезда отпаивать малыша кипяченой водой – часто, но понемногу: 1 порция – несколько чайных ложек.
Что делать, если у ребенка очень неприятно пахнет изо рта гнилью
Это, вероятнее всего, связано с появлением:
- кариеса;
- стоматита;
- свища;
- ангины;
- фарингита;
- тонзиллита;
- болезни в пищеводе.
Сопутствующими симптомами могут быть заложенность носа, кашель и образование белого налета на поверхности языка. В таком случае потребуется консультация стоматолога, ЛОРа или гастроэнтеролога.
Все равно необходимо тщательно следить за гигиеной зубов и обеспечивать полноценное питье.
Гнойный
Таким запахом сопровождаются хронические воспаления или разрастание лимфоидных тканей внутри носоглотки. Проверьте, нет ли у ребенка гнойных пробок на миндалинах, горле или языке. Если при этом еще поднимается температура и появляется насморк, то, скорее всего, врач назначит прием антибиотиков.

Бывают случаи, когда дети засовывают мелкие предметы в нос. Это тоже может послужить образованию гноя или желтоватой слизи. Данный факт лучше проверить у ЛОРа.
Кислый
Подобное дыхание обычно проявляется, если в какой-то области желудка начался воспалительный процесс. Тогда кислотность внутри него значительно повышается, и возникает гастрит. В малом возрасте возможны еще и рефлюксы: движение содержимого обратно по пищеводу. При этом ребенок чувствует изжогу и боль в области ребер.
Сладкий
Если вы не кормили малыша конфетами, шоколадом или соками, но такой запах все равно присутствует, то вероятно, у него проблемы с печенью. Здесь вам опять же поможет гастроэнтеролог.
Химический
В этом случае стоит обратить особое внимание на желчный пузырь, так как есть вероятность, что начинает развиваться дискинезия выводящих путей. Но в этом заболевании нет ничего страшного, если вовремя его обнаружить
Нужно будет лишь соблюдать диету.

Аромат хлора
Когда вы чувствуете такой запах (иногда он может отдавать металлом), необходимо осматривать зубы. Возможно, у малыша пародонтоз, тогда десны начнут кровоточить.
Избыток йода
Бывает, что это вещество накапливается в организме ребенка, поэтому и дыхание пахнет соответственно. Обычно такое происходит после отдыха на морском курорте, приема йодсодержащего препарата или если щитовидная железа плохо функционирует.
Иногда грудных детей заражает клебсиелла – вид бактерий, обитающих на фруктах. Она негативно воздействует на работу желудка и кишечника.
Желчный
Бывает, что у этого вещества нарушается отток, тогда необходимо проводить диагностику ультразвуковым излучением и сдать биоматериал на анализ.
Запах железа
Возникновение такого аромата говорит о том, что начинается железодефицитная анемия. В данной ситуации требуется проверить уровень гемоглобина в крови. После малышу назначат витаминный комплекс для восполнения вещества до ежедневной нормы. Такой же симптом можно заметить, когда развивается гастрит, дисбактериоз, повышается кислотность желудка или возникают другие проблемы с ЖКТ.

Запах мочи
На самом деле так ощущаются испарения аммиака, которые сигнализируют о развитии почечных патологий или сахарного диабета. Происходит это из-за низкого уровня инсулина и нарушения усвоения углеводов.
По какой причине у ребенка плохо пахнет изо рта калом
Вонь, похожая на фекалии – очень редкое явление, чаще всего передающееся по наследству. От родственников могут переходить различные нарушения метаболизма или острый кишечный дисбактериоз. Тогда необходима консультация эндокринолога и гастроэнтеролога.
Запах тухлых яиц
В таком случае можно заметить еще и появление белого налета на поверхности языка. Это явный сигнал того, что развивается гастрит, язва желудка, заболевание печени или нарушение желчного оттока.

Аромат дрожжей
Подобное дыхание обычно говорит о наличии грибка, но если он чувствуется из ротовой полости, то проблема, скорее всего, кроется в больном желудке. Об этом лучше сначала поговорить с педиатром, а тот направит вас уже к узкому специалисту.
Диагностика заболеваний почек
Опрос и общий осмотр пациента в стоячем и лежачем положении с пальпацией и перкуссией (постукиванием) области почек — начальный этап выявления почечной патологии. Далее поставленный доктором первичный диагноз должен быть подтвержден или опровергнут лабораторными и инструментальными методами.
В лабораторную диагностику заболеваний почек могут входить:
- общий анализ крови для определения актуального уровня кальция, креатинина, фосфата, электролитов и мочевины;
- общий анализ мочи;
- биохимический анализ крови;
- определение уровня C-реактивного белка;
- проба мочи по Нечипоренко;
- проба мочи по Зимницкому (при необходимости).
Часто назначаемые инструментальные методы:
- ангиография;
- УЗИ;
- КТ;
- МРT;
- сцинтиграфия;
- биопсия почки.
О чем говорят данные лабораторной диагностики заболеваний почек
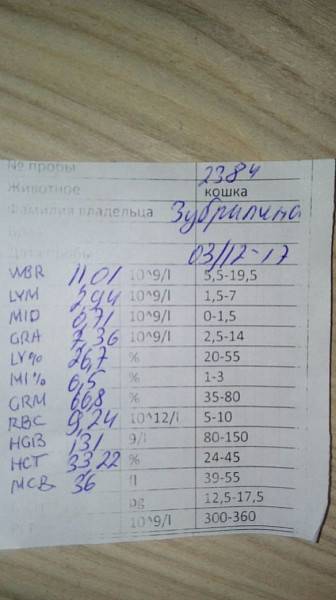
Общий анализ крови — о наличии патологических изменений могут говорить повышенное значение скорости оседания эритроцитов (СОЭ), увеличенное содержание лейкоцитов, низкий уровень гемоглобина.
Биохимический анализ крови — на нарушение выделительной функции могут указывать повышенное содержание мочевой кислоты, креатинина, мочевины.
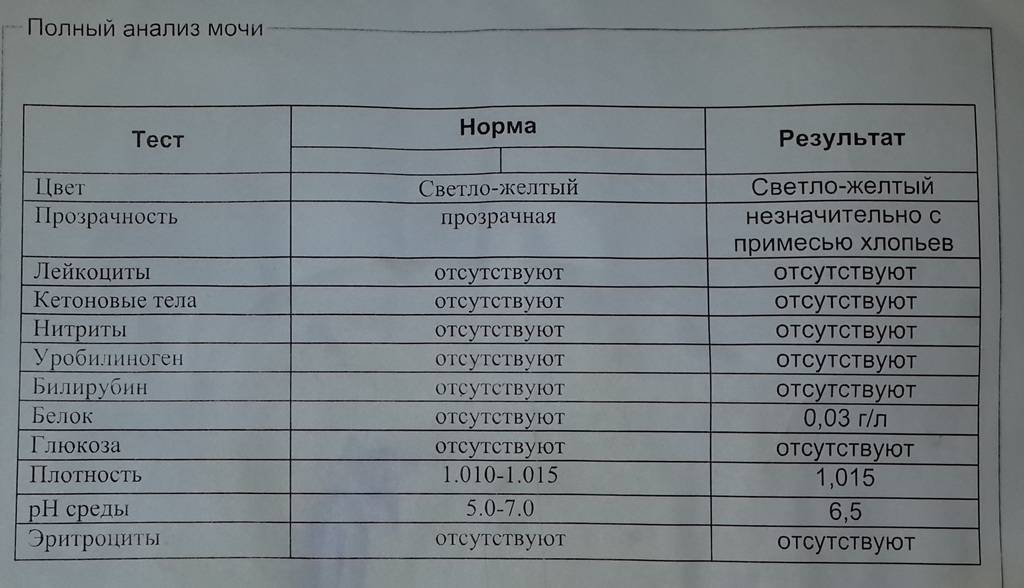
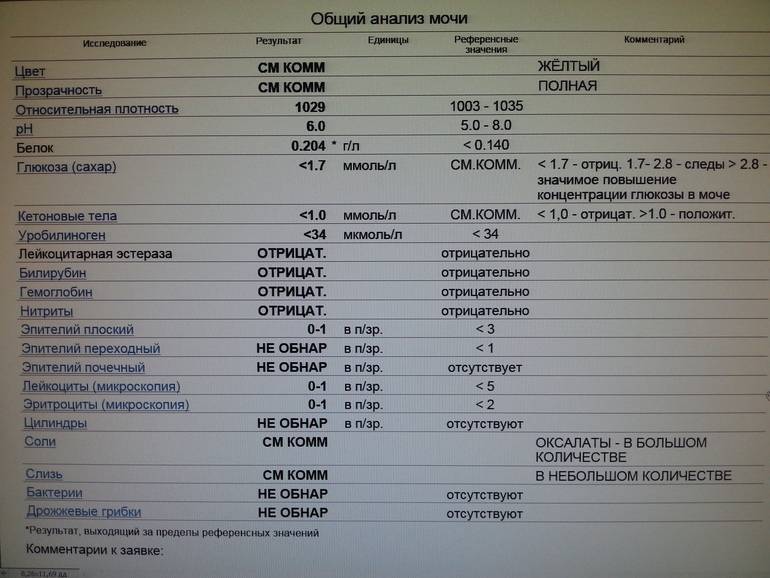
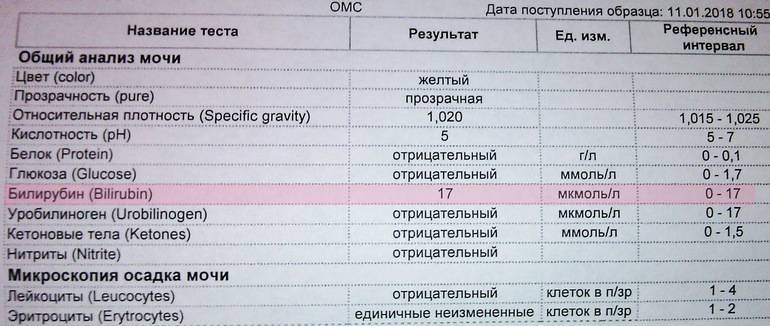
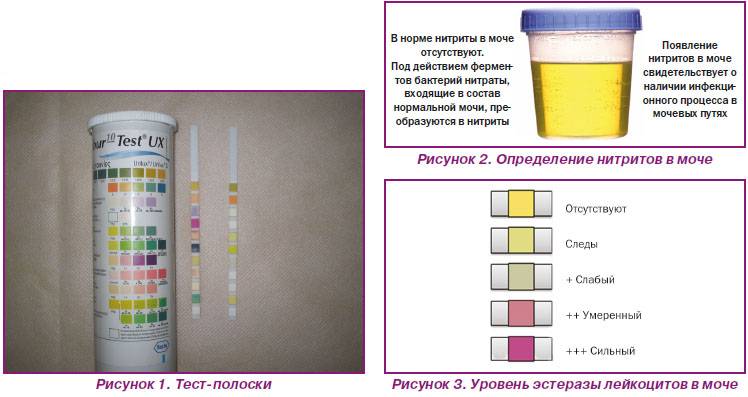
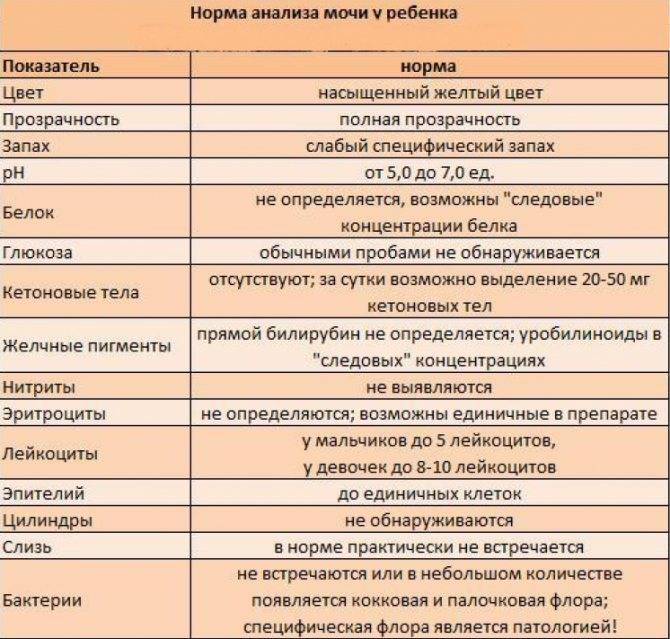
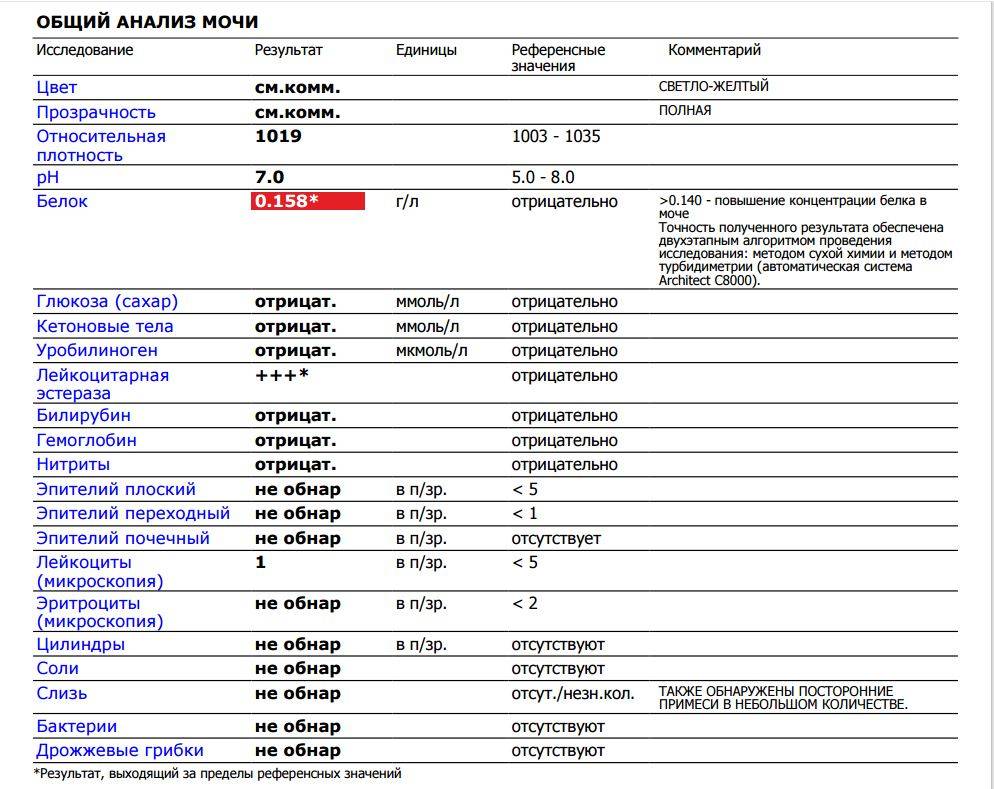
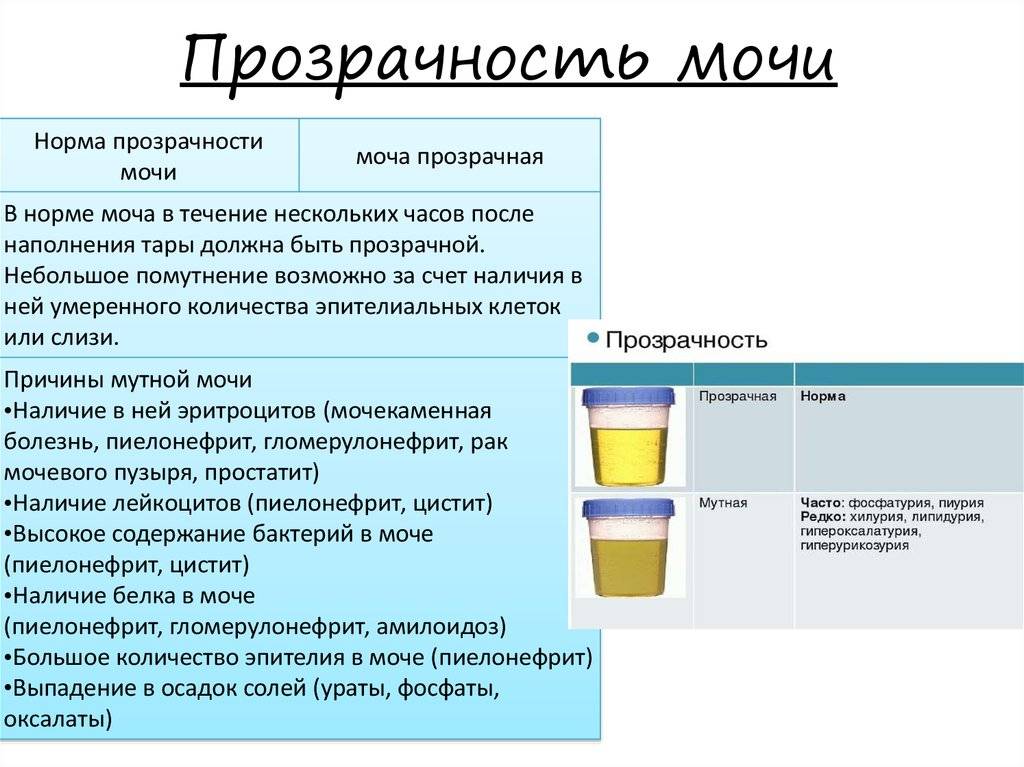
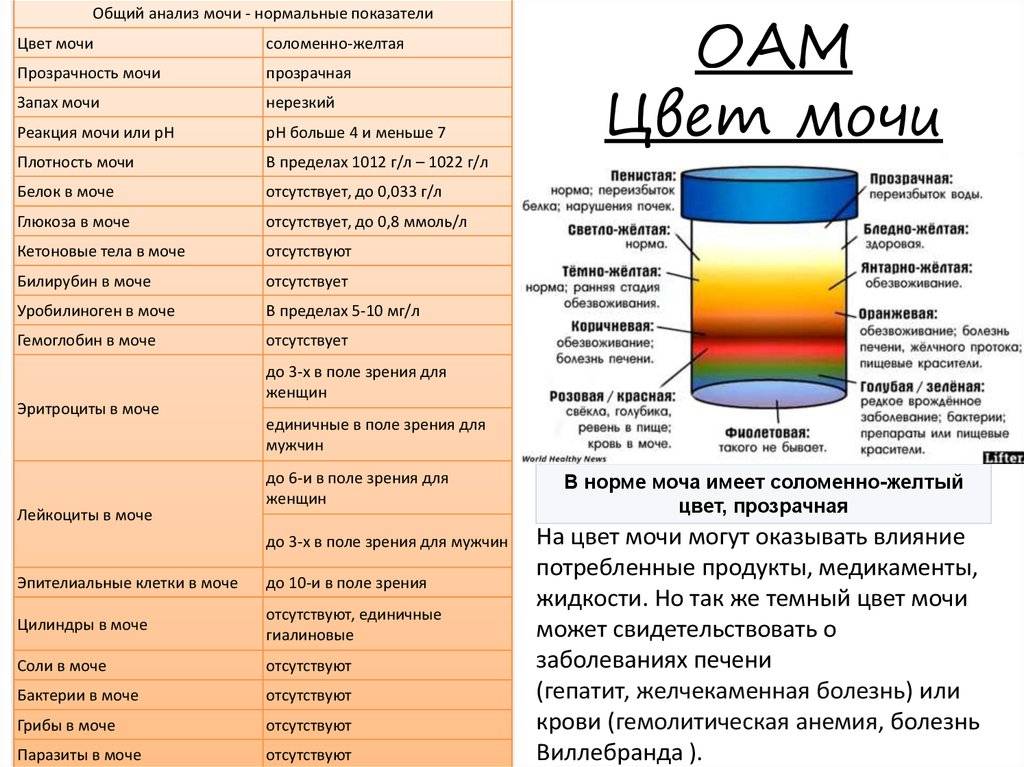
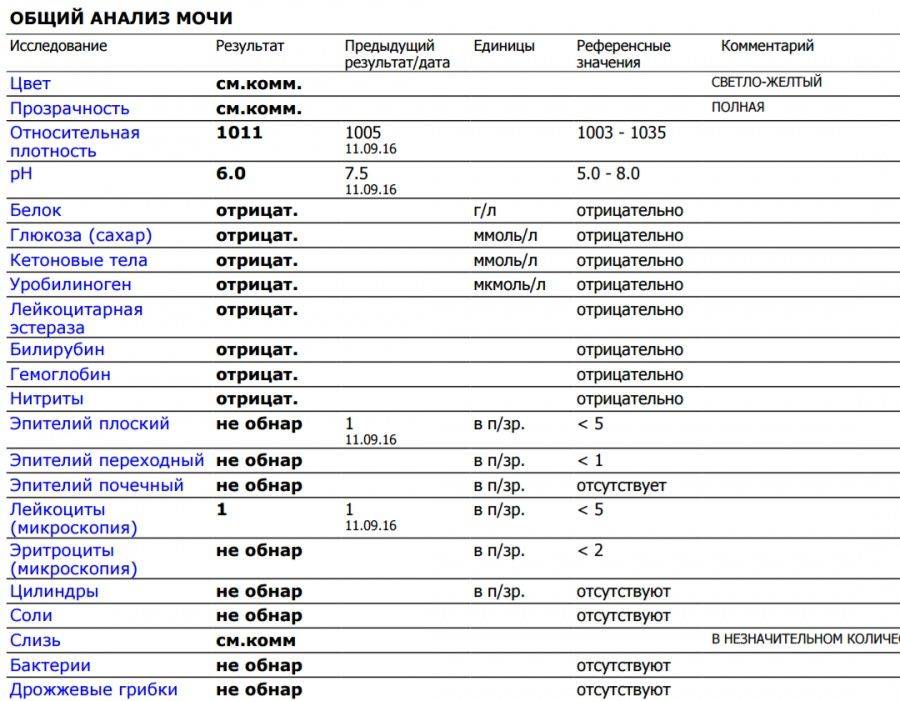
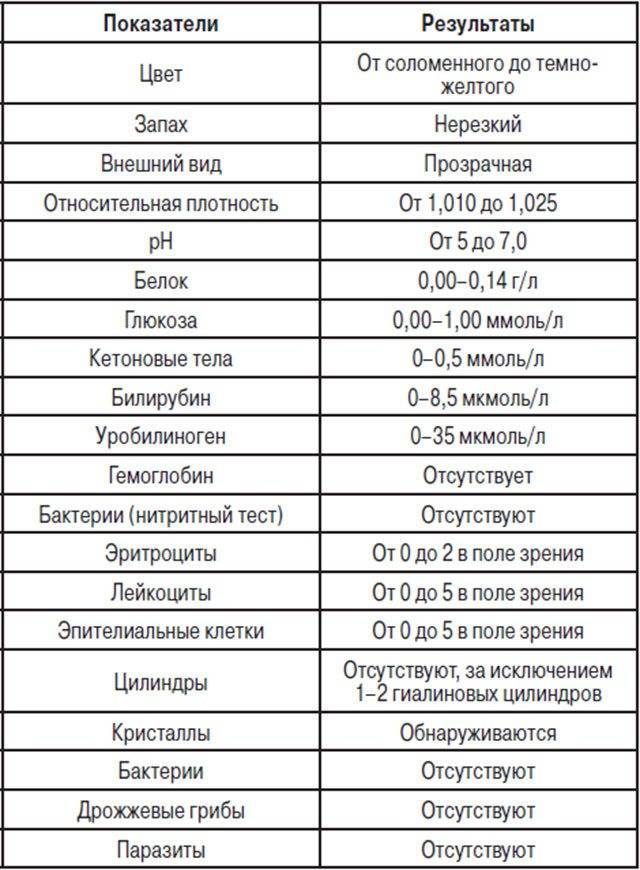
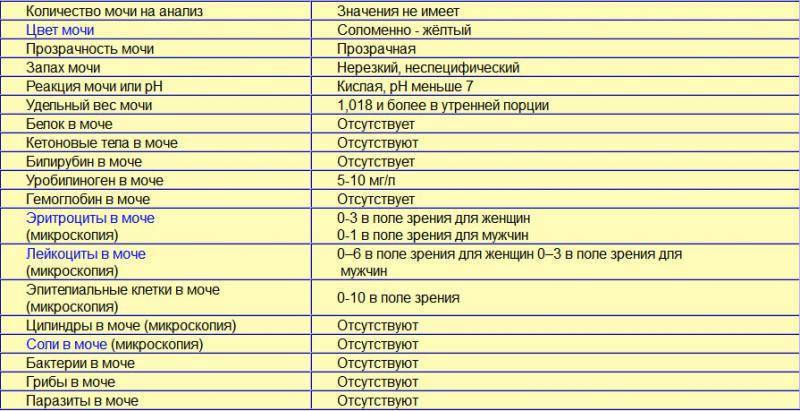
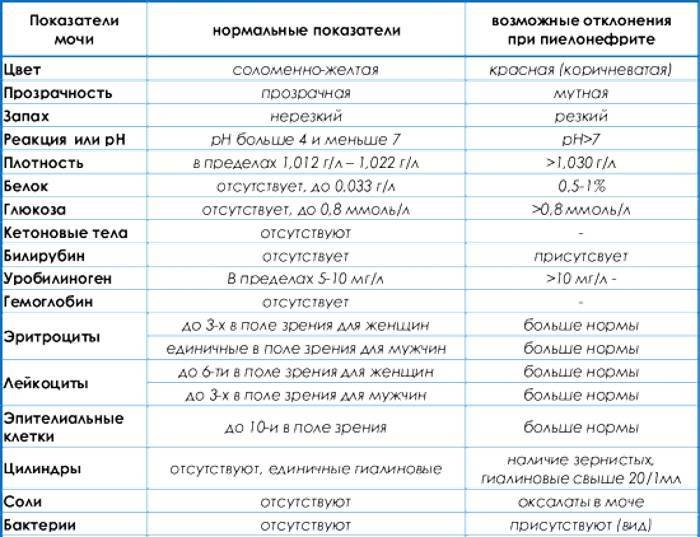
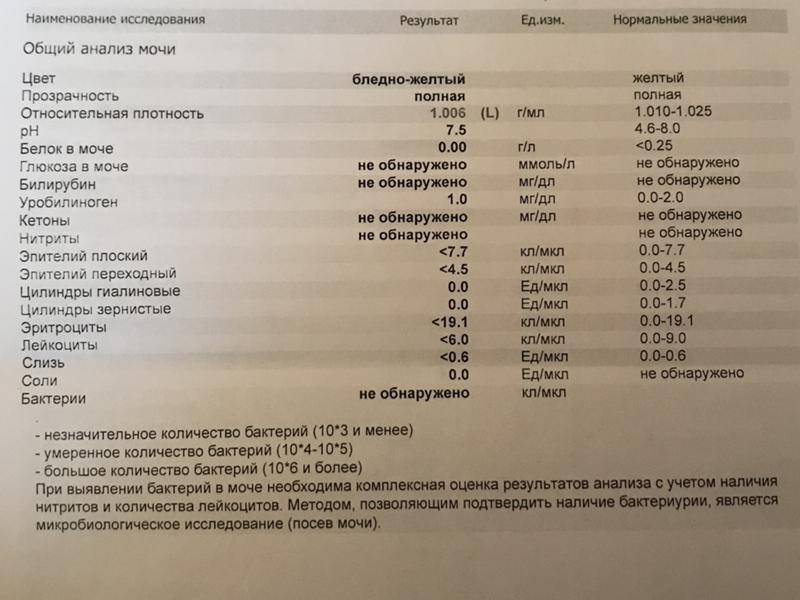
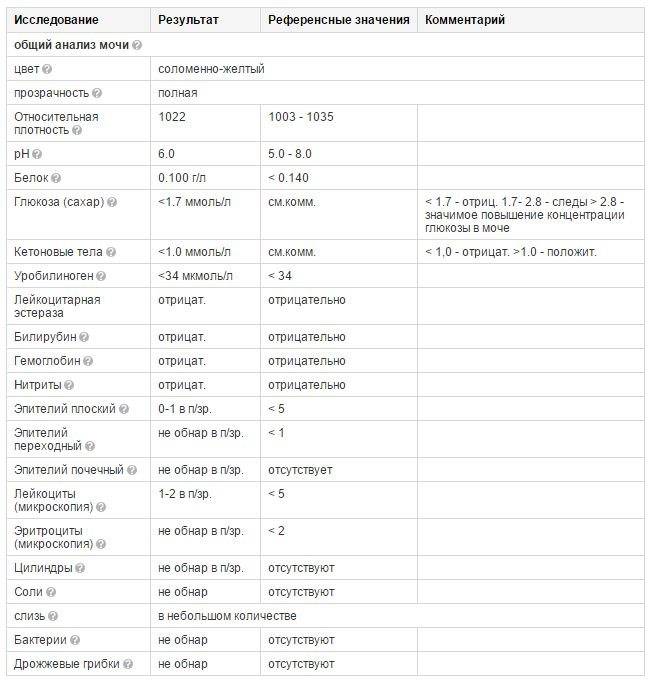
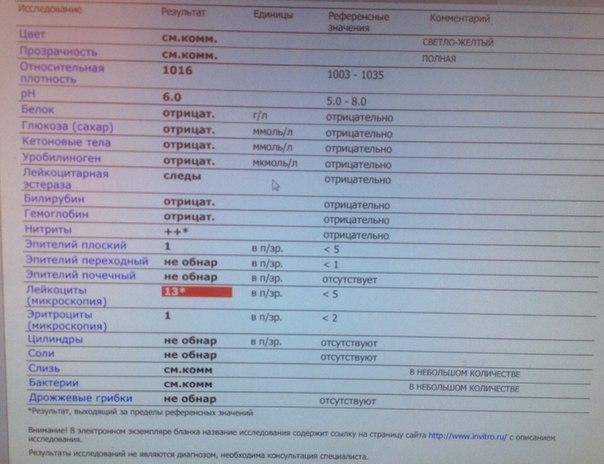
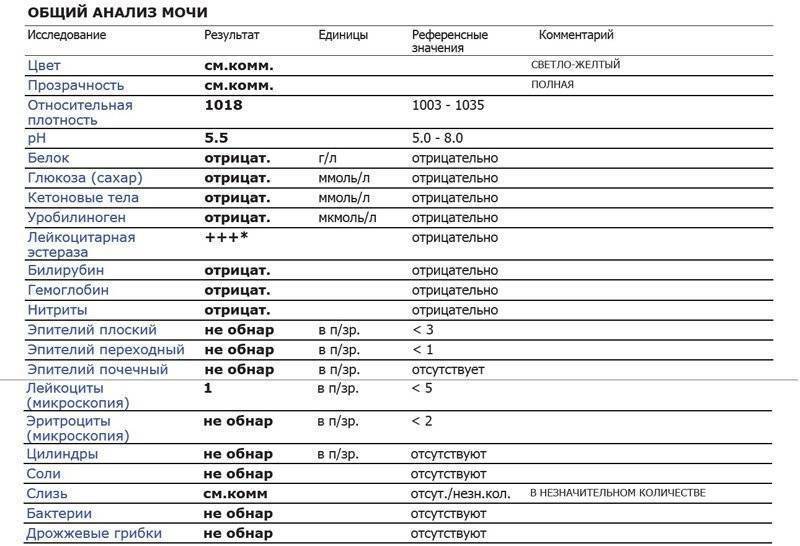
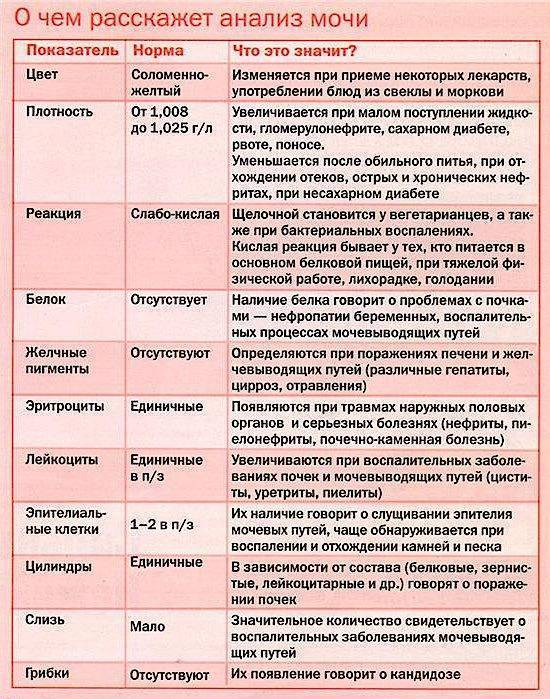
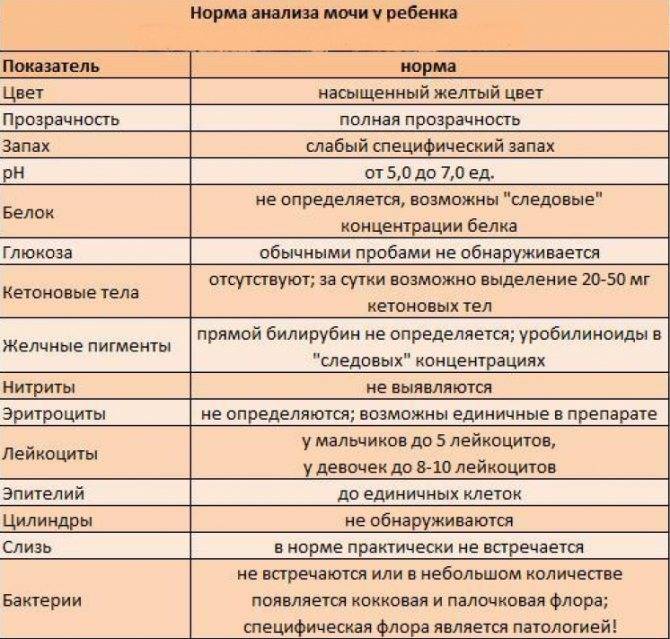
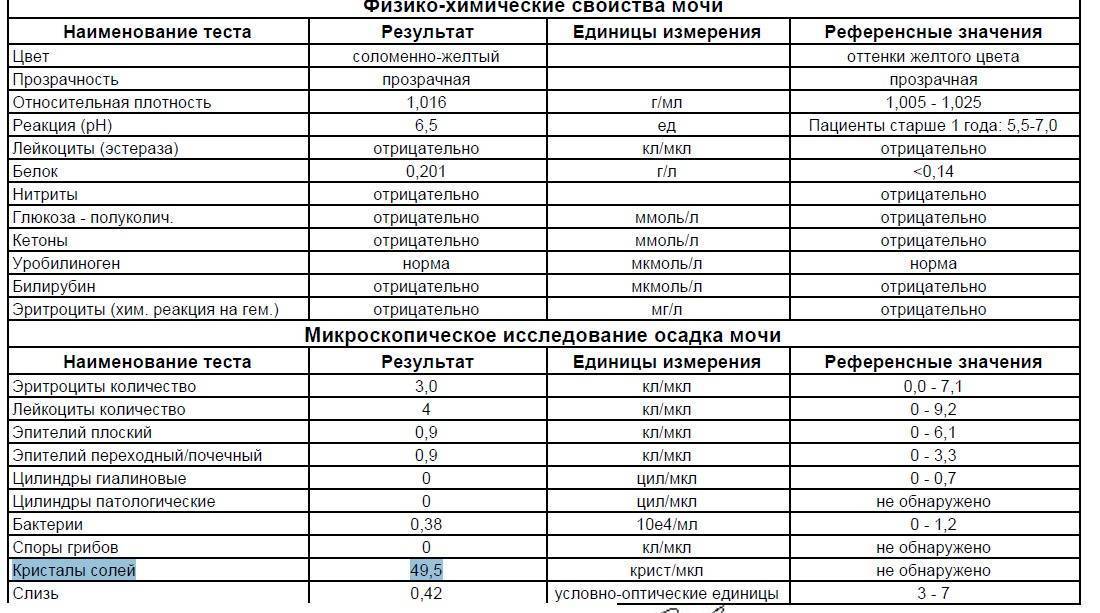
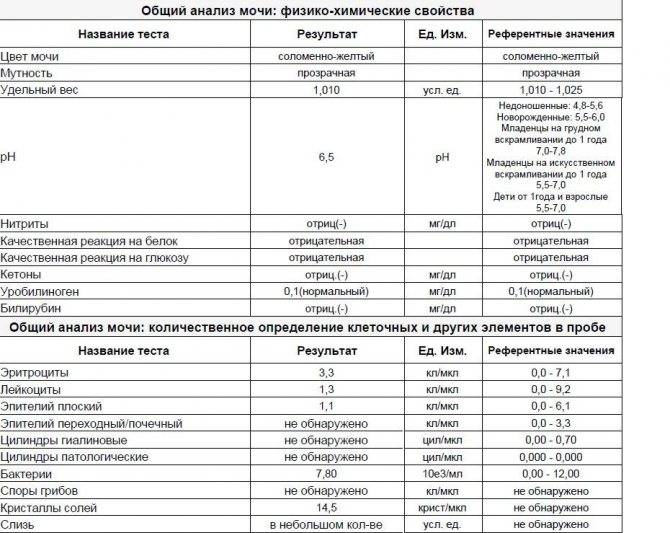
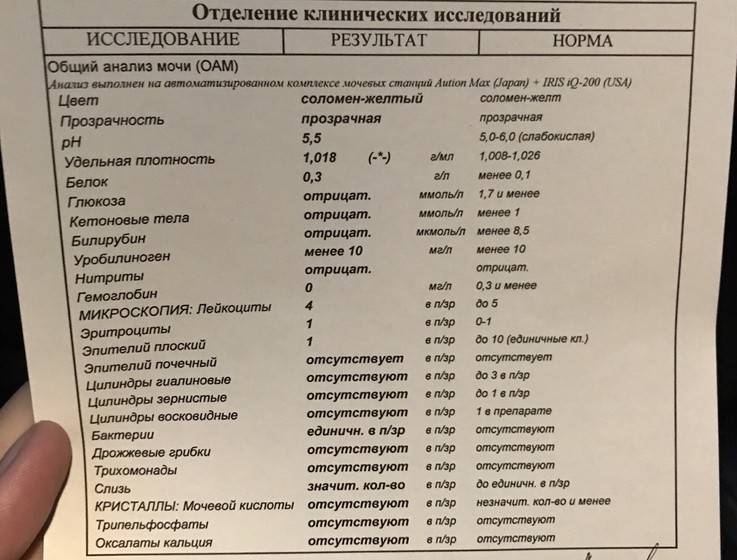
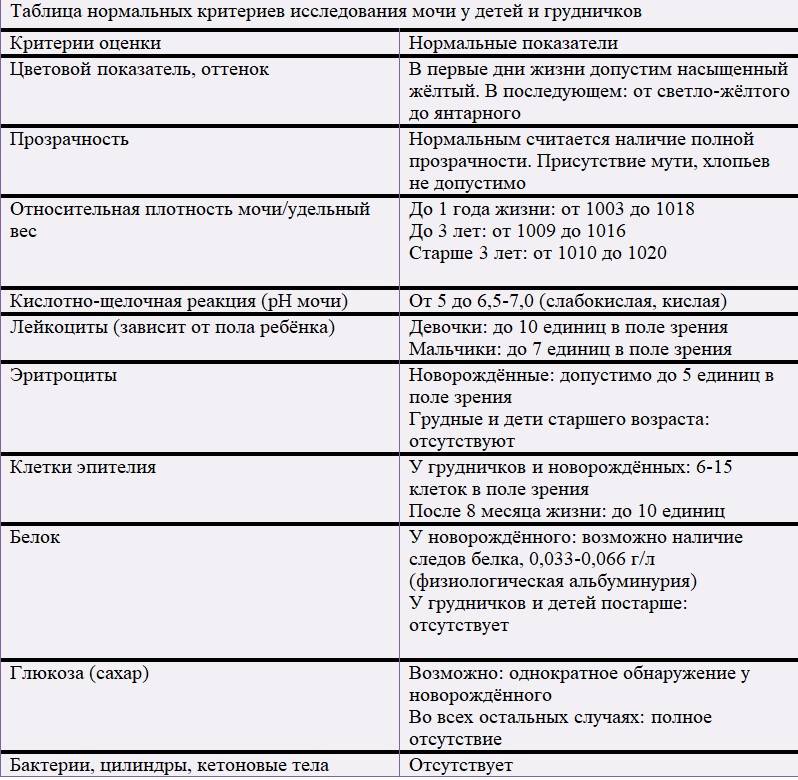
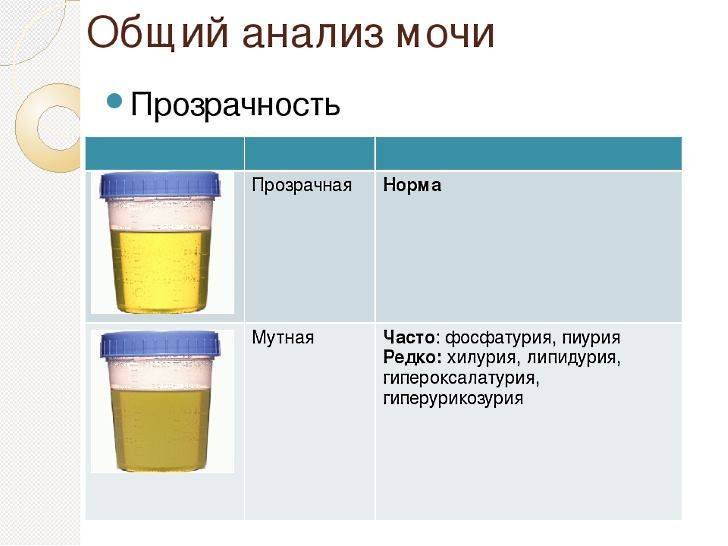
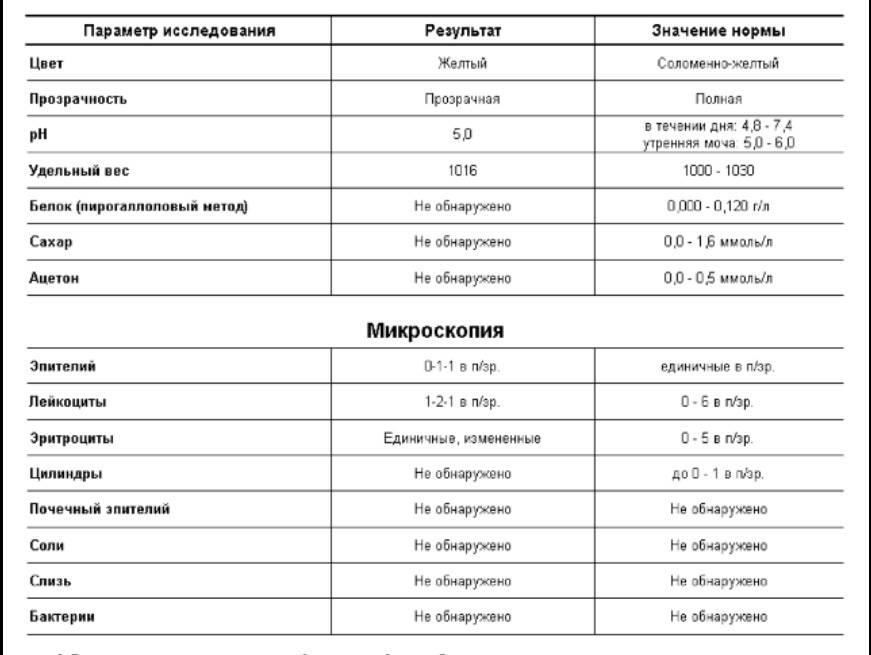
Общий анализ мочи — одно из ключевых исследований при диагностике почечной патологии. Рассматриваемые параметры: прозрачность, цвет, запах, рН-фактор, относительная плотность; наличие лейкоцитов, эпителиальных клеток, солей, эритроцитов, глюкозы, белка, бактерий. Например, повышенный белок в моче может означать указывать на наличие воспалительного процесса в мочевыделительной системе.
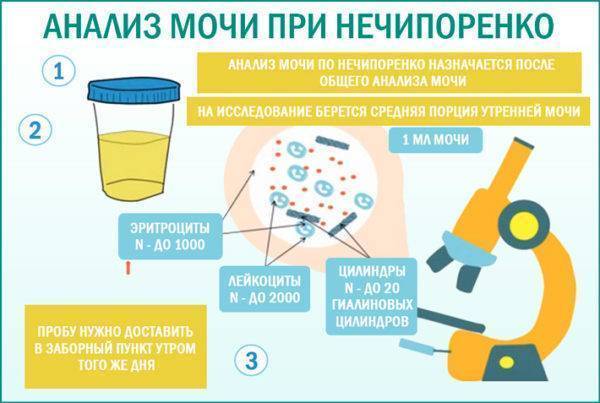
Проба по Нечипоренко проводится для обнаружения скрытого инфекционного процесса, если результаты общего анализа вызывают сомнения. Метод позволяет детально определить содержание и концентрацию в моче эритроцитов, лейкоцитов и цилиндров (белковые образования).
Проба по Зимницкому позволяет выявить патологические изменения в режиме мочеиспускания, определить плотность мочи, собранной в разное время суток.
Как готовиться к анализам
За 2-3 суток до сдачи любого анализа следует отказаться от приема спиртного, физических и душевных перегрузок, посещения бани, сауны.
Анализ крови: последний прием пищи — за 8-12 часов, вода — за 3-4 часа.
Анализ мочи: за 2 суток необходимо исключить из рациона продукты, которые могут изменить цвет мочи (ягоды, свекла, морковь, кофе, крепкий чай, поливитамины и пр.).
Если пациент постоянно принимает лекарства, об этом следует заранее предупредить врача. Некоторые препараты (особенно мочегонные) способны исказить результаты обследования.
В день анализа: пациент собирает утреннюю мочу, накопленную в мочевом пузыре за ночь. До мочеиспускания необходимо осуществить тщательную гигиену наружных половых органов. Биоматериал собирается в одноразовый контейнер (продается в аптеках). Собрать необходимо среднюю порцию мочи, слив первую порцию. Собранную мочу нужно в течение 1-2 часов сдать в лабораторию — позднее биоматериал может стать непригодным для исследования.
При назначении пробы по Зимницкому пациент собирает биоматериал в течение суток и в конце срока измеряет общее количество выделенной мочи.
Важно! Несмотря на обилие околомедицинских сайтов и форумов в интернете, не доверяйте трактовку результатов непрофессионалам. Диагностикой почечной патологии и интерпретацией данных всех обследований должен заниматься только врач!
Специфические симптомы иммунной недостаточности
К сожалению, у первичных иммунодефицитов нет специфических, характерных только этой группе заболеваний, симптомов. Тем не менее косвенным признаком проявить настороженность в отношении ПИД может служить частота развития, длительность и тяжесть различных инфекционных заболеваний:
- отиты;
- тяжелое течение синуситов;
- болезни органов дыхания (пневмонии, обструктивные бронхиты и др.);
- генерализованные инфекции (менингит, сепсис и т. д.);
- грибковые инфекции кожи и слизистых (кандидоз, стоматит и др.);
- инфекции, вызванные атипичными микроорганизмами (пневмоциста, микобактерии, плесневые грибки).
Как правило, при ПИД инфекции повторяются несколько раз в год, протекают с осложнениями, восстановительный период всегда затяжной. Также косвенным признаком иммунной недостаточности может выступать необходимость «выздоравливать» только на длительном приеме антибиотиков при не всегда высокой их эффективности. Дети с первичным иммунодефицитом могут иметь, кроме прочего, дефицит роста и веса, страдать от нарушений пищеварения (которые, в частности, характеризуются хронической диареей с потерей веса).
Если есть совпадения хотя бы по двум перечисленным критериям (например, дефицит веса и повторяющиеся синуситы в течение года) – это уже повод для более глубокого и детального обследования, в том числе на возможную иммунную недостаточность.
Первые признаки и симптомы
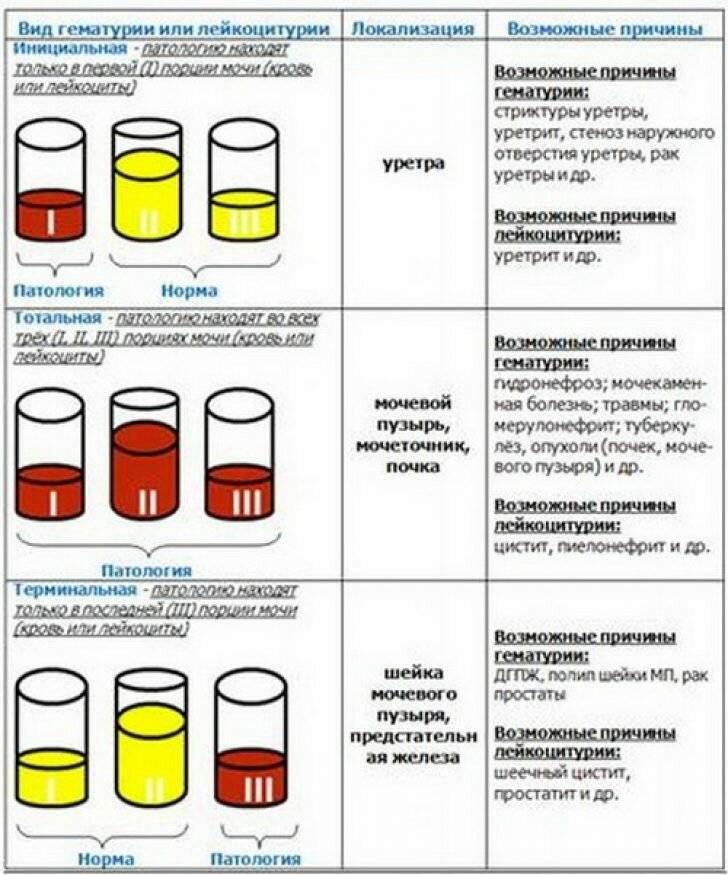
Заподозрить болезнь мочевыделительной системы можно по следующим симптомам:
- боль внизу живота;
- неприятное ощущение, затрудненное мочеиспускание;
- полное отсутствие мочи;
- боль живота;
- кровь во время мочеиспускании;
- недомогание (слабость, усталость, вялость, сонливость);
- жжение, зуд наружных половых органах;
- изменение цвета мочи (коричневый, красный, черный);
- мутность мочи;
- появление неприятного запаха.
Возможные осложнения
При продолжительном отсутствии терапии отклонения нормального состояния мочевыделительного тракта появляются осложнения:
- уретрит – воспаление мочеиспускательного канала;
- цистит – воспалительный процесс мочевого пузыря;
- гломерулонефрит – воспаление гломерулярного аппарата почек (фильтрует вещества);
- пиелонефрит – воспалительный процесс в почках с размножением бактерий, выделением гноя;
- заболевания печени (гепатит, гепатоз, жировое перерождение), которые при отсутствии лечения приводит к циррозу;
- проникновение бактерий из мочевыделенного тракта к соседним тканям, кровь, что опасно для жизни пациента;
- мочеполовые инфекции, распространяющиеся на репродуктивные органы, что приводит к бесплодию.
Чтобы устранить риск осложнений, начинают лечение, назначенное врачом. Исключается самостоятельное употребление лекарств.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
1
Ревматологическое обследование
2
Ревматологическое обследование
3
Ревматологическое обследование
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые)
Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).