Что такое Родовые травмы головы —
Родовые травмы головы являются одной из основных причин инвалидизации и смертности в детском возрасте. Данный вид повреждений требует особого подхода к их ведению, который обычно в значительной мере отличается от принятого в нейротравматологии. Это обусловлено тем, что организм новорожденного по своим анатомо-физиологическим особенностям значительно отличается от организма детей старшего возраста и тем более взрослых. Кроме того, механизмы возникновения родовой травмы головы существенно отличаются от механизмов развития постнатальной черепно-мозговой травмы. Данное отличие состоит в том, что родовая травма является следствием воздействия на голову статической механической энергии в виде достаточно длительного сдавления головы, в то время как при постнатальной черепно-мозговой травме на голову воздействует преимущественно динамическая энергия. Кроме того, большое значение в патогенезе родовой травмы имеет ряд факторов, которые характерны исключительно для данного вида повреждений, а именно гипоксия плода при отслойке плаценты, аспирация околоплодных вод и т.д.
Несмотря на длительную историю попыток хирургического лечения родовой травмы головы, данный вид повреждений до последнего времени было принято рассматривать как малоперспективный с точки зрения его успешной терапии. Это было обусловлено отсутствием достаточно эффективных диагностических методов, что приводило к тому, что оперативные вмешательства при родовой травме головы выполнялись в стадии декомпенсации. Кроме того, в лечении родовой травмы головы применялись травматичные методики краниотомий, принятые во «взрослой» нейротравматологии.
Прогресс в данном направлении наметился во второй половине XX столетия и был связан с появлением новых диагностических методов, в частности нейровизуализации, а также внедрением в нейрохирургическую практику малоинвазивных хирургических методик.
Типы инсультов
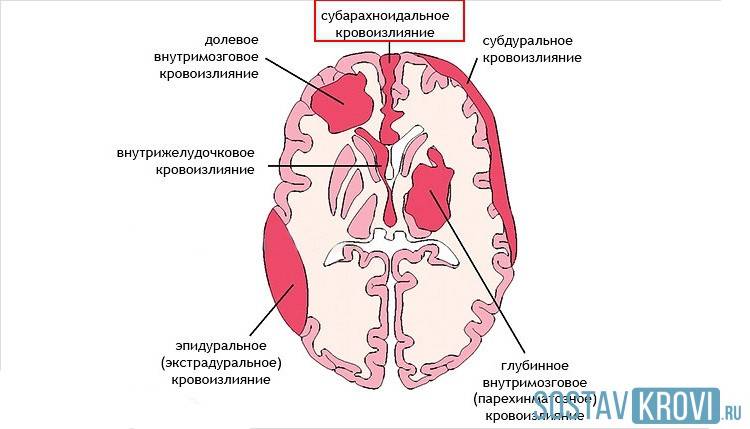
В зависимости от того, в какую часть головного мозга произошло кровоизлияние, выделяют 4 типа инсульта:
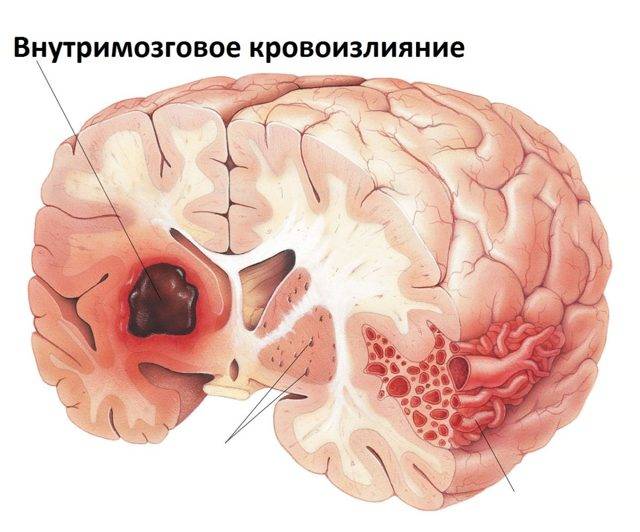
- Внутримозговой или паренхиматозный, когда излившаяся кровь пропитывает участок мозга. В свою очередь, они также имеют свое деление на:
- полушарные, когда страдают участок полушарий;
- субкортикальные, расположенные под корковым (серым) веществом головного мозга;
- кровоизлияние в мозжечок, где находятся центры равновесия;
- кровоизлияние в ствол мозга, где расположены дыхательный центр и зона, которая отвечает за работу сердца и поддержание в сосудах давления, необходимого для обеспечения жизнедеятельности.
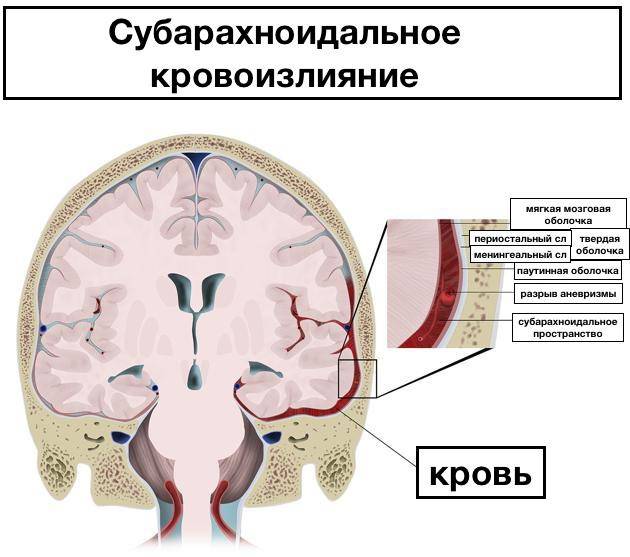
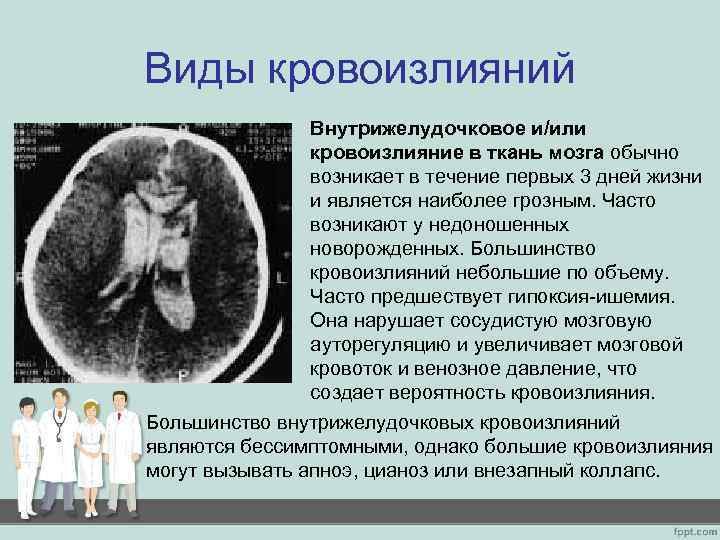
- Субарахноидальный (кровоизлияние в пространство между мозговыми оболочками).
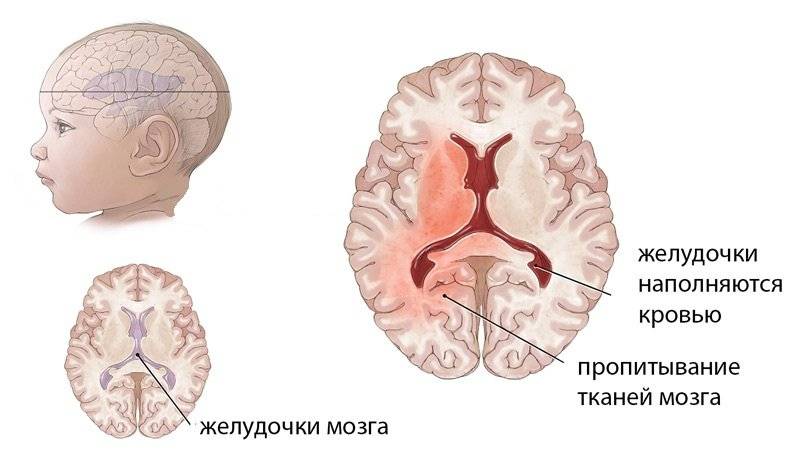
- Вентрикулярный (кровоизлияние в желудочек мозга).
- Смешанный: вентрикулярно-паренхиматозный, субарахноидально-паренхиматозный, паренхиматозно-вентрикулярно-субарахноидальный и так далее.
Выживаемость зависит не только от места разрыва сосуда, но и от того, какое количество крови излилось. Малыми кровоизлияниями считаются такие, при которых излилось от 1 до 20 мл, средними – от 20 до 50 мл, большими – более 50 мл. Чем больше количество излившейся крови, тем тяжелее последствия. Инсульт практически всегда сопровождается нарушением сердечной деятельности, дыхания и глотания, глазодвигательными нарушениями, изменением величины зрачков.
Патогенез (что происходит?) во время Кровоизлияния в мозг при родовой травме:
Родовая травма головного мозга и гипоксия патогенетически связаны друг с другом и, как правило, сочетаются, причем в одних случаях повреждение тканей головного мозга и ЗЧК является следстзием тяжелой гипоксии, в других — ее причиной. Соотношение травматических и нетразмагических кровоизлияний в мозг и его мягкие оболочки сосгавляет 1:10.
Субдуральные, эпидуральные и кровоизлияния в мозжечок являются следствием травматического повреждения в родах (возникает чрезмерное сдавление черепа в вертикальной и лобно-затылочной плоскостям с разрывом поверхностных вен больших полушарий или венозных синусов задней черепной ямки); внутрижелудочковые (субарахноидальные и пери- интравентрикулкрные кровоизлияния чаще возникают у недоношенные детей и обусловлены преимущественно гипоксически-ишемическим повреждением эндотелия капилляров и венул с развитием венозного застоя и последующим появлением мелкоточечных кровоизлияний в вещество мозга.
К основным причинным факторам нарушенного гемостаза у всех детей с ВЧК можно 01 нести также дефицит прокоагулянтов и широкого спектра, других факторов свертывающей, антисвертывающей и фибринолитической систем, предрасполагающих к ишемически-тромботическим поражениям мозга.
Патогенез (что происходит?) во время Родовые травмы головы :
Голова плода и новорожденного имеет ряд принципиальных анатомо-физиологических отличий от головы взрослого. К моменту родов голова является наибольшей по окружности частью тела новорожденного. Кроме того, в подавляющем большинстве случаев голова осуществляет формирование родового канала и принимает на себя максимальную нагрузку. Способность головы новорожденного к деформации в ходе родов обусловлена наличием у нее двух свойств, абсолютно не характерных для головы взрослого, а именно упругости и эластичности. Эластичность черепа обусловлена наличием родничков, которые представляют собой межкостные промежутки, выполненные плотной мембраной, образованной сросшимися между собой твердой мозговой оболочкой и надкостницей. Всего на голове новорожденного имеется четыре родничка: большой, малый и два боковых. Кроме того, эластичность черепа обусловлена строением его швов, которые также выполнены соединительнотканной мембраной.
Данные образования обеспечивают взаимную подвижность костей черепа в ходе родового акта и уменьшение объема головы при прохождении через родовой канал. Образования, обеспечивающие упругость черепа новорожденного, препятствуют чрезмерной деформации головы в родах, предохраняя от травматизации внутричерепные образования.
К данным образованиям относят большой серповидный отросток твердой мозговой оболочки и расположенный перпендикулярно ему намет мозжечка. Большой серповидный отросток, фиксированный к теменным костям, ограничивает их значительное перемещение. Кроме того, треугольной формы чешуя затылочной кости, располагаясь между теменными костями, также ограничивает их подвижность. Намет мозжечка, в свою очередь, ограничивает избыточное смещение чешуи затылочной кости в полость черепа.
Отростки твердой мозговой оболочки после растяжения способны к сокращению, обусловливая восстановление нормальных анатомических отношений между костями черепа после родов.
При сдавлении головы наблюдается перемещение ликвора из достаточно обширных ликворных пространств черепа в спинальные ликворные пространства. Широкое пахионово отверстие допускает дислокации мозга при сдавлении головы без функциональных нарушений.
Гидроцефалия.
В настоящее время невозможно представить работу нейрохирургического стационара без лечения гидроцефалии. За прошедшие 7 лет мною выполнены следующие операции:
|
2006 |
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 |
|
|
Вентрикулоперитонеостомия |
4 |
5 |
8 |
8 |
10 |
14 |
9 |
11 |
6 |
|
Вентрикулоатриостомия |
1 |
1 |
1 |
||||||
|
Ревизия шунта |
2 |
2 |
5 |
9 |
11 |
11 |
6 |
6 |
7 |
|
Установка Омайя |
3 |
2 |
4 |
6 |
8 |
7 |
6 |
3 |
|
|
Субгалеальный резервуар |
3 |
1 |
6 |
1 |
1 |
3 |
1 |
4 |
3 |
|
Вентрикулостомия |
5 |
5 |
2 |
13 |
12 |
6 |
8 |
5 |
|
|
Люмбостомия |
1 |
2 |
1 |
3 |
1 |
В настоящее время мы имеем удовлетворительные результаты по лечению гидроцефалии у детей. За последние семь лет мы не имели летальных осложнений у данной категории больных. За эти годы мы имели инфицирование шунтирующей системы в пяти случаях, что составляет 7.2%, что укладывается в общепринятые в мире стандарты. Эти три случая не имели фатальных последствий. Снижение риска инфицирования шунтов достигается применение антибиотиков во время операции и сокращением времени операции. Среднее время установки шунта в нашем отделении составляет 45 мин., что соответствует международным рекомендациям.
Другие заболевания из группы Беременность, роды и послеродовой период:
| Акушерский перитонит в послеродовой период |
| Анемия беременных |
| Аутоиммунный тиреоидит при беременности |
| Быстрые и стремительные роды |
| Ведение беременности и родов при наличии рубца на матке |
| Ветряная оспа и опоясывающий герпес у беременных |
| ВИЧ-инфекция у беременных |
| Внематочная беременность |
| Вторичная слабость родовой деятельности |
| Вторичный гиперкортицизм (болезнь Иценко-Кушинга) у беременных |
| Генитальный герпес у беременных |
| Гепатит D у беременных |
| Гепатит G у беременных |
| Гепатит А у беременных |
| Гепатит В у беременных |
| Гепатит Е у беременных |
| Гепатит С у беременных |
| Гипокортицизм у беременных |
| Гипотиреоз при беременности |
| Глубокий флеботромбоз при беременности |
| Дискоординация родовой деятельности (гипертоническая дисфункция, некоординированные схватки) |
| Дисфункция коры надпочечников (адреногенитальный синдром) и беременность |
| Злокачественные опухоли молочной железы при беременности |
| Инфекции, вызванные стрептококками группы А у беременных |
| Инфекции, вызванные стрептококками группы В у беременных |
| Йоддефицитные заболевания при беременности |
| Кандидоз у беременных |
| Кесарево сечение |
| Кефалогематома при родовой травме |
| Краснуха у беременных |
| Криминальный аборт |
| Кровотечения в последовом и раннем послеродовом периодах |
| Лактационный мастит в послеродовый период |
| Лейкозы при беременности |
| Лимфогранулематоз при беременности |
| Меланома кожи при беременности |
| Микоплазменная инфекция у беременных |
| Миома матки при беременности |
| Невынашивание беременности |
| Неразвивающаяся беременность |
| Несостоявшийся выкидыш |
| Отек Квинке (fcedema Quincke) |
| Парвовирусная инфекция у беременных |
| Парез диафрагмы (синдром Кофферата) |
| Парез лицевого нерва при родах |
| Патологический прелиминарный период |
| Первичная слабость родовой деятельности |
| Первичный альдостеронизм при беременности |
| Первичный гиперкортицизм у беременных |
| Перелом костей при родовой травме |
| Перенашивание беременности. Запоздалые роды |
| Повреждение грудиноключично-сосцевидной мышцы при родовой травме |
| Послеродовой аднексит |
| Послеродовой параметрит |
| Послеродовой тиреоидит |
| Послеродовой эндометрит |
| Предлежание плаценты |
| Предлежание плаценты |
| Преждевременная отслойка нормально расположенной плаценты |
| Пузырный занос |
| Разрывы матки при беременности |
| Рак тела матки при беременности |
| Рак шейки матки при беременности |
| Рак щитовидной железы при беременности |
| Раневая инфекция в послеродовой период |
| Родовая травма внутренних органов |
| Родовая травма центральной нервной системы |
| Родовые травмы головы |
| Самопроизвольный аборт |
| Сахарный диабет при беременности |
| Сепсис в послеродовой период |
| Септический шок в послеродовой период |
| Синдром диссеминированного внутрисосудистого свертывания крови при беременности |
| Тазовые предлежания плода |
| Тиреотоксикоз беременных |
| Токсоплазмоз у беременных |
| Травма периферической нервной системы при родах |
| Травма спинного мозга в родах |
| Трихомоноз у беременных |
| Тромбофлебит поверхностных вен при беременности |
| Тромбофлебит вен матки, таза и яичников при беременности |
| Тромбофлебит правой яичниковой вены при беременности |
| Трофобластическая болезнь |
| Узкий таз |
| Узловой зоб при беременности |
| Урогенитальный хламидиоз у беременных |
| Феохромоцитома при беременность |
| Функционально (клинически) узкий таз |
| Цитомегаловирусная инфекция у беременных |
Краткие сведения
В неврологии подобную болезнь по геморрагическому типу относят к ОНМК. Аномалия обладает разными названиями. Согласно проведенным опросам и среднестатистическим сведениям, полученным от практикующих врачей — описываемое отклонение от нормы стоит на первом месте по числу летального исхода больных на всем земном шаре. Исходя из общедоступной информации, такой процесс может вызвать смерть человека в течение 48 часов после дебюта в 60% случае. Риск значительно увеличивается во время восстановительного периода после перенесения инсультного состояния. Люди, пережившие критический припадок могут в 90% получить кровотечение.
В основном наибольшее количество зафиксированных патологий отмечается у населения пенсионного возраста, возраст которых превысил отметку в 50 лет. Однако, помимо этого, опасность грозит не только лицам с артериальной гипертензией, но и при любых других отклонениях, абсолютно не имеющих ничего общего с уровнем давления.
Факторы образования
Причины аномалии могут быть первичными (амилоидоз головных сосудов, связанная с этим гипертензия) и вторичными. Первичные факторы встречаются на практике крайне редко, составляют лишь 0,3% от всех случаев. Основу заболевания составляют вторичные причины, к которым относятся следующие клинические ситуации:
- постоянный и бесконтрольный прием некоторых лекарственных препаратов;
- аневротическое расширение сосуда внутри черепа с последующим разрывом;
- опухоли доброкачественного типа;
- раковые разрастания тканей.
Врожденные мальформации сказываются косвенно, поэтому считать их основной первопричиной будущего ВЖК не стоит. Если присутствуют иные осложненные патологии сердечно-сосудистой системы, риск излияния возрастает.
Новое лечение — DRIFT
В 1998 году, учитывая отсутствие эффективных методов и наличие новых знаний о лечении внутрижелудочковых кровоизлияний у взрослых был предложен новый метод лечения для детей — DRIFT — Drainage, Irrigation and Fibrinolytic Therapy / дренаж, промывание и введение фибринолитиков в полость желудочков мозга.
Суть метода заключается в удалении сгустков крови (а вместе с ними и различных провоспалительных веществ, свободных ионов железа) которые вызывают вторичное повреждение нервных клеток и являются причиной повышенного внутрижелудочкового давления, посредством установки двух вре́менных катетеров (передний рог одного желудочка и задний рог другого желудочка) и промывания искусственной спинномозговой жидкостью до получения чистых вод.
Пилотное исследование имело хороший результат и было принято решение опробовать новый метод лечения — DRIFT — в рандомизированном исследовании (РКИ).
В 2003 году начался набор пациентов — детей с ВЖК III (+ с расширением желудочков мозга по данным НСГ) и ВЖК IV.
Набор пациентов был прекращён преждевременно в связи с частым возникновением повторных ВЖК в группе сравнения (получающих новое лечение). В целом новому лечению подверглось 39 детей, а в контрольной группе, получающих стандартное лечение — 38 человек.
Причины кровоизлияний в желудочки головного мозга
Причины образования кровоизлияния в желудочки головного мозга до конца не изучены и конкретных четких причин этой патологии тоже нет.
Среди факторов риска называют следующие:
- Артериальная гипертензия (в первичных кровоизлияниях) — это хроническое повышение артериального давления, особенно опасно при отсутствии хотя бы элементарного лечения.
- Бесконтрольный прием антиагрегантов, фибринолитиков.
- Сосудистые аневризмы — это расширение артерии, могут быть врожденными и приобретенными.
- Сахарный диабет (при этом заболевании постоянно повышается уровень глюкозы в крови, что вызывает всякого рода осложнения).
- Механическое повреждение сосудов головного мозга (травма).
- Геморрагические диатезы — это повышенная ломкость стенок сосудов.
- Онкологические заболевания — опухоли доброкачественные и злокачественные.
- Инфекционно-воспалительные процессы в тканях мозга (энцефалит).
Причин, способствующих кровоизлиянию в желудочки головного мозга много. Они в первую очередь воздействуют на нервную ткань. Первичные факторы провоцируют множественные осложнения, что и приводит к кровоизлияниям такого рода. Одним из первых таких осложнений является повышение проницаемости стенок сосудов желудочковой системы.
Симптоматика
У заболевания отмечается ряд специфических и неспецифических признаков, к которым относятся следующие состояния:
- резкое или постепенно прогрессирующее угнетение сознания вплоть до комы;
- рвота;
- потливость, озноб;
- бледность кожи, сменяется покраснением;
- первоначальный упадок температуры тела с быстрым набором до 41-42 градусов;
- расстройство мышечного тонуса;
- парез спастического вида, когда больной выгнут с запрокинутой головой, руки и ноги вытянуты, кисти и пальцы сильно согнуты, предплечья направлены к телу.
При постепенном поражение двигательных и рефлекторных центров проявляются автоматические движения, пропадают рефлексы в области брюшины, проявляется дисфункция органов малого таза (недержание мочи и кала), дыхательные проблемы стартуют при поражении глубинных зон мозга, далее присоединяются затруднения с глотанием, спонтанные движения прекращаются.
Если на данном этапе не оказывается медицинская помощь, кровоизлияние продолжается, что ведет к сильному отеку внутренних структур головы, усиливается жизнеугрожающее состояние, повышается давление, падение частоты сердечных сокращений сменяется чрезвычайной тахикардией, появляется аритмия. Пациент впадает в глубокую кому с полным отсутствием рефлексов.
Методы исследования
При первых признаках ВЖК требуется срочная госпитализация больного, при этом реанимационные манипуляции возможны уже по пути в лечебное заведение
Важно обеспечить лечащему врачу доступ к истории болезни пострадавшего, так как косвенно подтвердить первоначальный диагноз поможет информация об имеющихся заболевания крови, перенесенных инсультах, данных о принимаемых лекарственных средствах
Быстрое развитие симптоматики и утяжеление клинической картины в первые часы развития патологии требует комплексной, но максимально быстрой диагностики, которая включает следующие лабораторные и аппаратные исследования:
- МРТ головного мозга.
- Эхо-энцефалография.
- Люмбальная пункция.
- КТ головного мозга.
- Мониторинг ЭКГ и АД.
- Диагностическая пункция желудочка.
Наибольшую информативность способны дать только томографические способы сканирования. При нормализации состояния пациента рекомендуется магнитно-резонансное сканирование, так как дает полное представление о состоянии тканей головного мозга, о тяжести предполагаемых последствий и способах восстановления. При коматозно-рефлекторной активности больного больше подходит КТ, так как не настолько чувствительно к смещениям и движениям, как магнитная томография
Проводится она в 2 раза быстрее, что также важно на начальной стадии заболевания
Условия диагностики
По возможности пациента необходимо доставить в клинику, в которой имеются все условия для полноценного обследования и реанимационных действий. Не все государственные клиники обладают необходимым оснащением для томографии, но найти ближайшие госпитали с качественным оборудованием можно на нашем сервисе. Выберите услугу, сравните варианты на одной странице, задайте свои критерии поиска при помощи фильтров, позвоните операторам и бесплатно проконсультируйтесь, узнайте о ближайших центрах. Сотрудники направят Вас по нужному адресу, запишут на экстренное исследование.
Лечение и профилактические меры
Срочная терапия направлена на нормализацию сердечно-сосудистой, дыхательной функции, артериального давления. Применяются реанимационные меры, вводятся противосудорожные, противоотечные, противорвотные препараты. Стандартной технологии крово-остановки внутри черепной коробки пока нет, она разрабатывается. Основными методами нормализации состояния служат:
- хирургическая эвакуация скопившейся в мозге крови в первые 6-12 часов;
- поддержание нормального давления;
- применение медикаментозной поддержки в форме нейротрофинов, блокаторов кальциевых каналов, метаболитов.
В последующем необходимо предупредить образование пролежней, респираторных проблем, пневмонии, язвенных поражений кожи и урологических заболеваний. Прогнозы при ВЖК всегда серьезные. Тяжесть течения и риск летального исхода зависит от объемов кровоизлияния, глубины проникновения субстанции, масштабов отечности, сопутствующих болезней, скорости и корректности оказанной медицинской помощи.
Главные факторы появления и признаки
Существует две стадии кровотечения — первичная и вторичная. ПВГ, связывают с артериальными проблемами организма или амилоидозом в церебральных сосудах, поэтому они диагностируется в редких ситуациях. Исходя из некоторых данных, подобная аномалия встречается раз на 300 больных. Второй вариант КЖМ формируется при неправильном употреблении определенных медикаментов (например, веществ-антиагрегантов или препаратов фибринолитического плана), наличии новообразования, способное к прорыву, раковых опухолях.
 При такой болезни у пациента замечается стремительный рост угнетения мышления. Обычно, коматозное состояние появляется после инсульта в первые часы. Только при поэтапном течении недуга и самое главное минимального количества выделяемой жидкости, сознание особи долгое время сохраняется в стабильности и снижается постепенно.
При такой болезни у пациента замечается стремительный рост угнетения мышления. Обычно, коматозное состояние появляется после инсульта в первые часы. Только при поэтапном течении недуга и самое главное минимального количества выделяемой жидкости, сознание особи долгое время сохраняется в стабильности и снижается постепенно.
Зачастую, кровотечение наступает вместе с:
- менингеальными проявлениями и рвотными рефлексами.
- Сверхсильным выделением пота.
- Дрожанием, схожим по природе с ознобом.
- Изменение цвета кожного покрова.
- Аномальные скопления кровеносных телец в сосудистых протоках, возникающие в области лица, на туловище, руках и ногах.
- Изначальное снижение температуры тела, а вследствие стремительный скачок достигающий отметки выше 40 градусов.
Типичным симптомом при таком нарушении в организме считается снижение тонуса мышечной ткани, которое проявляется в форме горметонического синдрома или необратимой стадии комы. В первом способе начинается приступ увеличения мышечной активности в воспаленном очаге. Подобный признак проявляется из-за внешних условий. Во втором — деформации развиваются исключительно в разгибательных слоях. Больной принимает лежачую позу и выгибает дугообразно спину, при этом отклонив голову. Верхние конечности сцеплены, а предплечья обращены вовнутрь. Также, может сопровождаться парезом в противоположных конечностях от патологии, образование рефлексов в сухожилиях, присутствие аномалий и отсутствие действий брюшного отдела, нарушение работоспособности тазовой области и ее органов.
Во время болезни, которая локализуется в третьем отсеке — возникают трудности при дыхании и в функционировании системы кровообращения, а синдром горметонии обладает двусторонней силой. При отклонении, расположенном в четвертом желудочке вызывается икота и проблемы с глотанием слюны, неконтролируемых движений не наблюдается, а признаки горметонии менее заметны. В случае если у больного описываемый процесс продолжается долгое время, то начинается увеличение количества жидкости, что провоцирует рост ВД, отечности и сдавливания нервных участков, несущих ответственность за жизнеобеспечение всего тела. Дополнение выступает расстройство сердца и сосудистой системы.
Online-консультации врачей
| Консультация неонатолога |
| Консультация оториноларинголога |
| Консультация психиатра |
| Консультация пластического хирурга |
| Консультация маммолога |
| Консультация доктора-УЗИ |
| Консультация семейного доктора |
| Консультация гинеколога |
| Консультация кардиолога |
| Консультация дерматолога |
| Консультация специалиста по лазерной косметологии |
| Консультация генетика |
| Консультация детского невролога |
| Консультация массажиста |
| Консультация ортопеда-травматолога |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
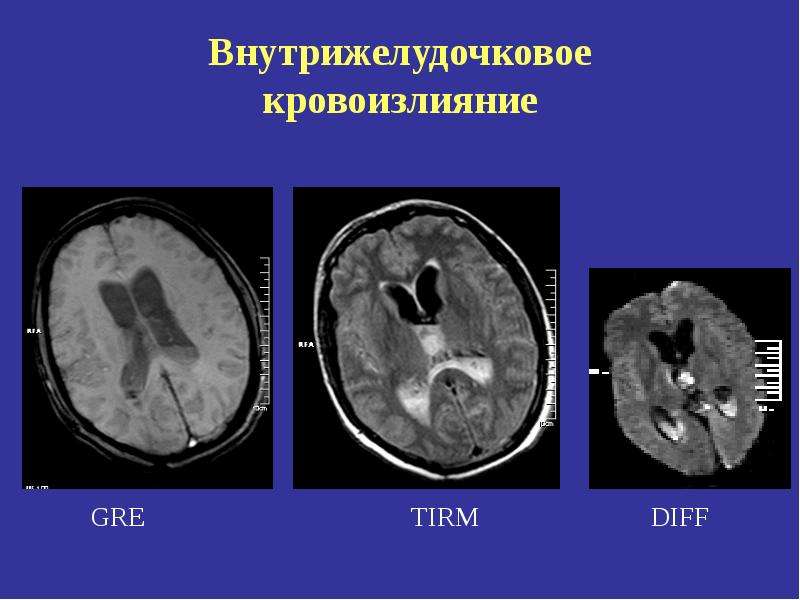
Диагностика Кровоизлияния в мозг при родовой травме:
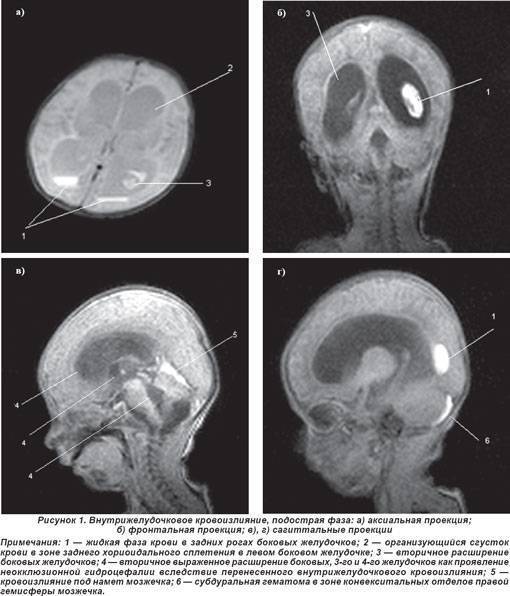
Диагноз субдуральной гематомы устанавливают на основании клинического наблюдения и инструментального обследования. Быстро нарастающие стволовые симптомы позволяют заподозрить гематому задней черепной ямки, возникшую в результате разрыва намета мозжечка или других нарушений. При наличии неврологических симптомов можно предположить конвекситальную субдуральную гематому. Люмбальная пункция в этих случаях не желательна, т.к. она может спровоцировать вклинение миндалин мозжечка в большое затылочное отверстие при субдуральной гематоме задней черепной ямки или височной доли в вырезку намета мозжечка при наличии большой односторонней конвекситальной субдуральной гематомы. Компьютерная томография является наиболее адекватным методом диагностики субдуральных гематом, их можно выявить также с помощью ультразвукового исследования. При трансиллюминации черепа субдуральная гематома в остром периоде контурируется темным пятном на фоне яркого свечения.
Диагноз субарахноидального кровоизлияния устанавливают на основании клинических проявлений, наличия крови и увеличения содержания белка в цереброспинальной жидкости. При трансиллюминации черепа в остром периоде ореол свечения отсутствует, он появляется после рассасывания крови в результате прогрессирования гидроцефалии. Для уточнения локализации патологического процесса проводят компьютерную томографию и ультразвуковое исследование. При компьютерной томографии головного мозга выявляют скопление крови в различных отделах субарахноидального пространства, а также исключают наличие других кровоизлияний (субдурального, внутрижелудочкового) или нетипичных источников кровотечения (опухоли, аномалии сосудов). Метод нейросонографии малоинформативен за исключением массивных кровоизлияний, достигающих сильвиевой борозды (тромб в сильвиевой борозде или ее расширение).
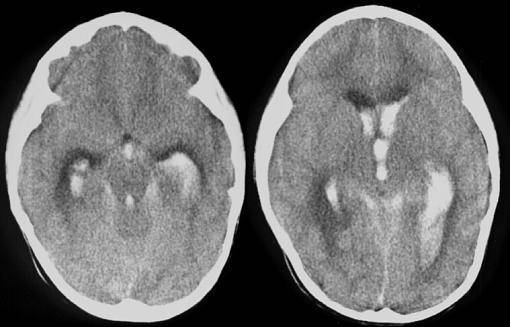
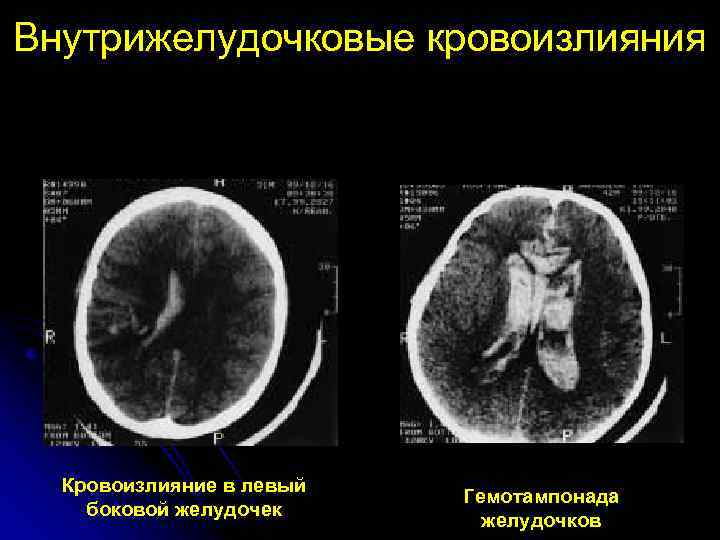
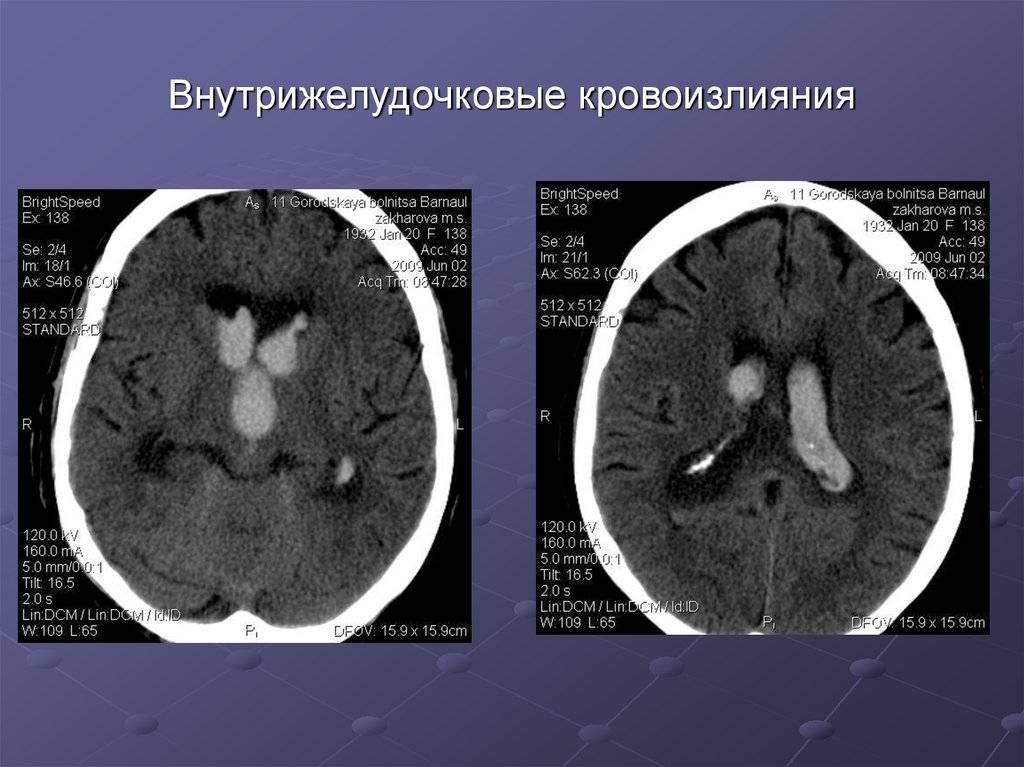
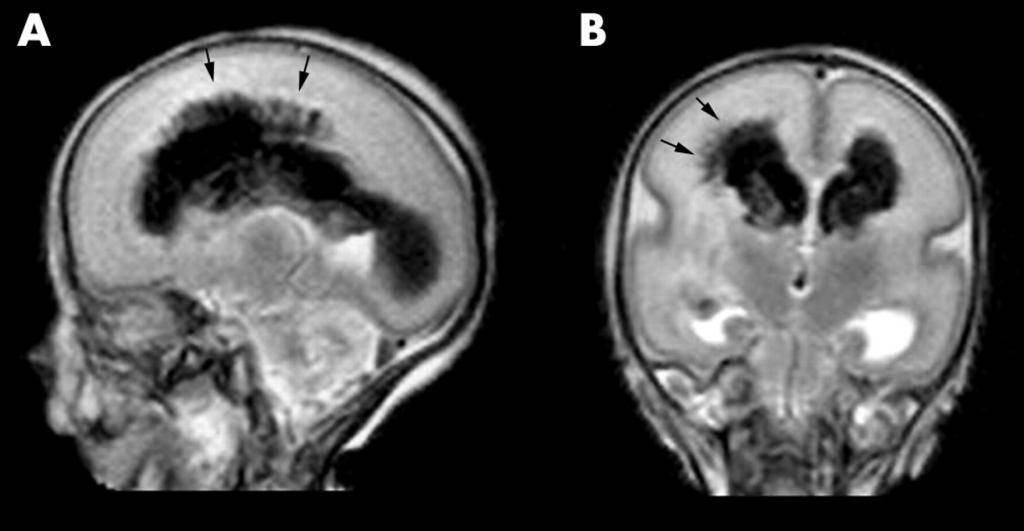
Диагноз интравентрикулярных и перивентрикулярных кровоизлияний устанавливают на основании анализа клинической картины, результатов ультразвукового исследования и компьютерной томографии. Полагают, что существует только 4 патогномоничных клинических симптома: снижение гематокрита без видимой причины, отсутствие прироста гематокрита на фоне инфузионной терапии, выбухание большого родничка, изменение двигательной активности ребенка. Ультразвуковое исследование головного мозга через большой родничок позволяет определить степень выраженности кровоизлияния и ее динамику. При интравентрикулярном кровоизлиянии обнаруживают эхоплотные тени в боковых желудочках — внутрижелудочковые тромбы. Иногда тромбы выявляют в I и IV желудочках. Ультразвуковое исследование дает возможность также проследить распространение кровоизлияния на вещество головного мозга, которое может наблюдаться до 21-го дня жизни ребенка. Разрешение тромба длится 2-3 нед., и на месте эхоплотного образования формируется тонкий эхогенный ободок (кисты).
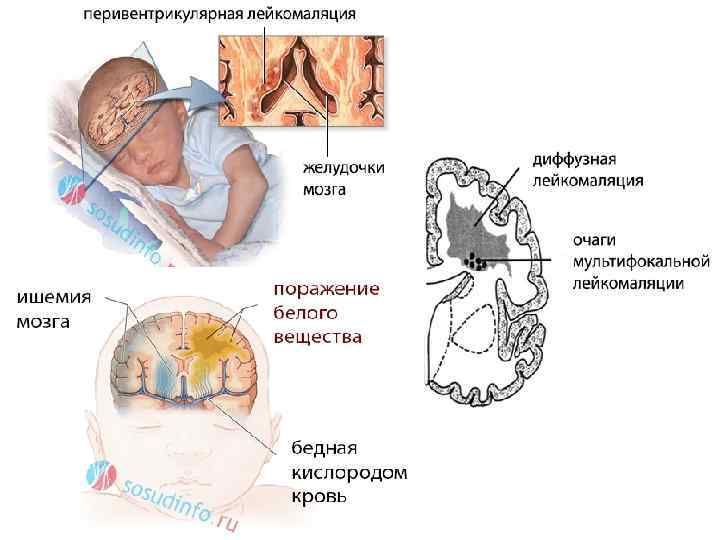
Кровоизлияние в герминальный матрикс также приводит к деструктивным изменениям с последующим образованием кист, которые формируются чаще всего в перивентрикулярном белом веществе головного мозга — перивентрикулярная кистозная лейкомаляция. После острого периода ультразвуковая картина интравентрикулярного кровоизлияния проявляется вентрикуломегалией, достигающей максимума к 2-4 нед. жизни. Ультразвуковые исследования головного мозга рекомендуют проводить в 1-й и 4-й дни жизни ребенка (в эти сроки выявляют около 90% всех кровоизлияний). Компьютерную томографию с диагностической целью производят в тех случаях, когда имеется подозрение на одновременное наличие субдуральной гематомы или паренхиматозного кровоизлияния. При проникновении крови в субарахноидальное пространство ценную информацию о наличии кровоизлияния дает люмбальная пункция: в цереброспинальной жидкости обнаруживают примесь крови, увеличение содержания белка и эритроцитов (степень повышения концентрации белка, как правило, коррелирует с тяжестью кровоизлияния), давление повышено.
Диагноз кровоизлияния в мозжечок основывается на выявлении стволовых нарушений, признаков повышения внутричерепного давления, данных ультразвукового исследования и компьютерной томографии головного мозга.