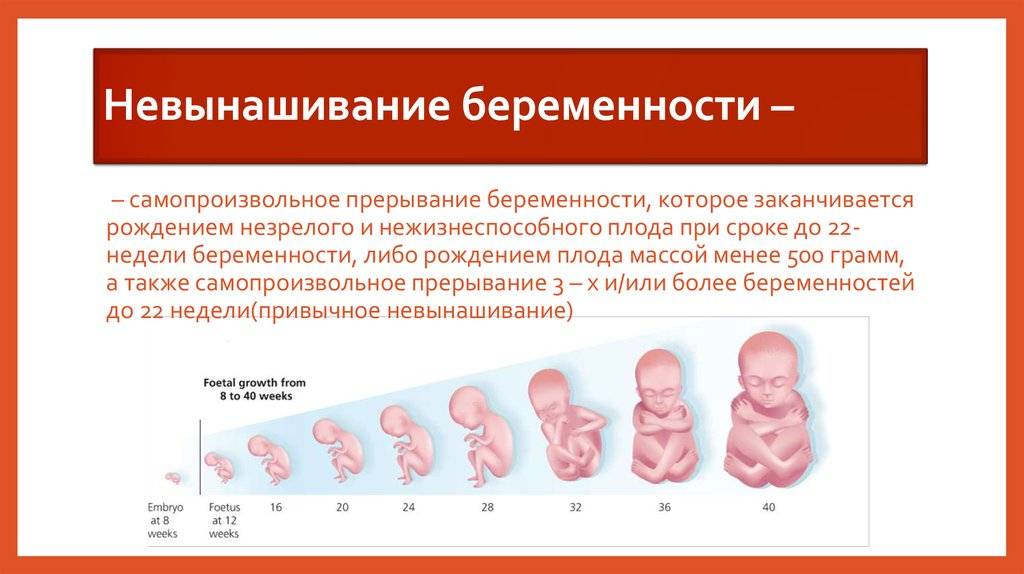
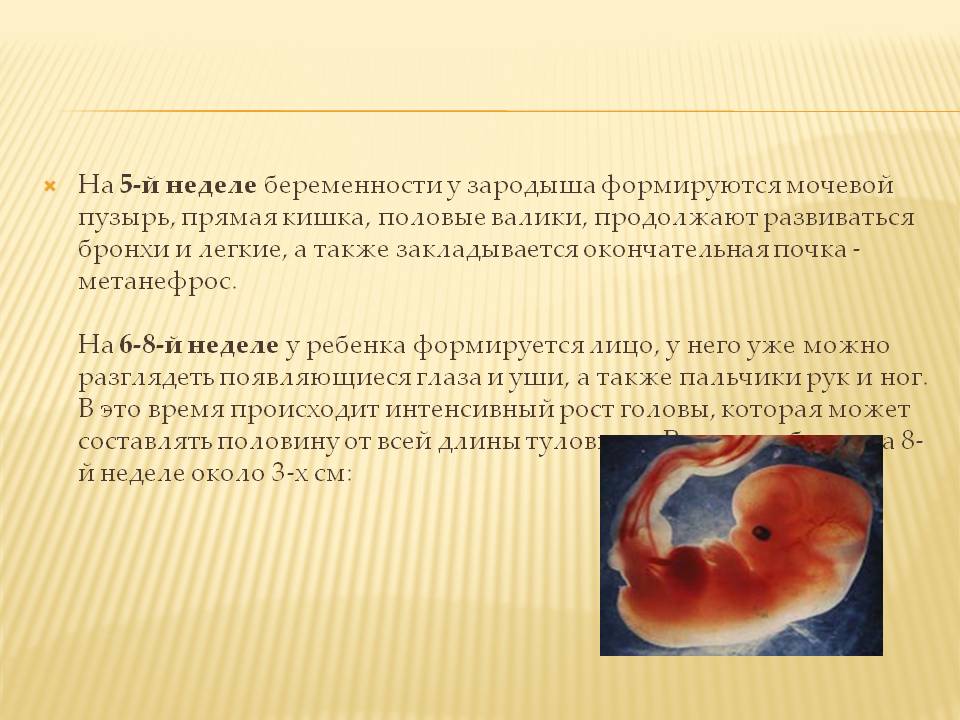
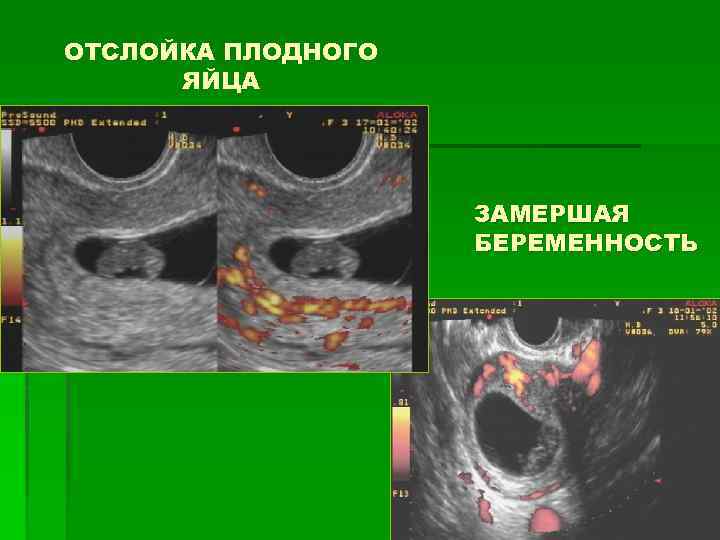
Новая беременность после неразвивающейся беременности
Планировать новую беременность после неразвивающейся беременности рекомендуется не раньше, чем через 3 месяцев после лечения (оптимально 6 месяцев). Этот срок необходим для восстановления организма женщины для полноценной беременности после неразвивающейся беременности, если им пренебречь, то исход может быть неблагоприятным.
К тому же, приступать к планированию беременности после неразвивающейся беременности можно после пройденного курса лечения: восстановления гормонального фона, устранения нарушений иммунитета и инфекции и т.п. И перед наступлением новой беременности после неразвивающейся беременности супругам следует пройти полноценное медицинское обследование.
Бесплатный прием репродуктолога
по 31 мая 2021Осталось дней: 34
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Другие статьи
Внимание! Важная информация о работе клиники
Уважаемые пациенты! Забота о вашем здоровье и безопасности – наш долг. «Центр ЭКО» предпринимает все необходимые меры для вашей защиты, в соответствии с рекомендациями Министерства Здравоохранения и Роспотребнадзора по предотвращению распространения вирусной инфекции.
Читать статью
Что такое ЭКО в естественном цикле
Протокол ЭКО в естественном цикле (ЕЦ) — наиболее щадящая процедура из всех программ экстракорпорального оплодотворения.
Читать статью
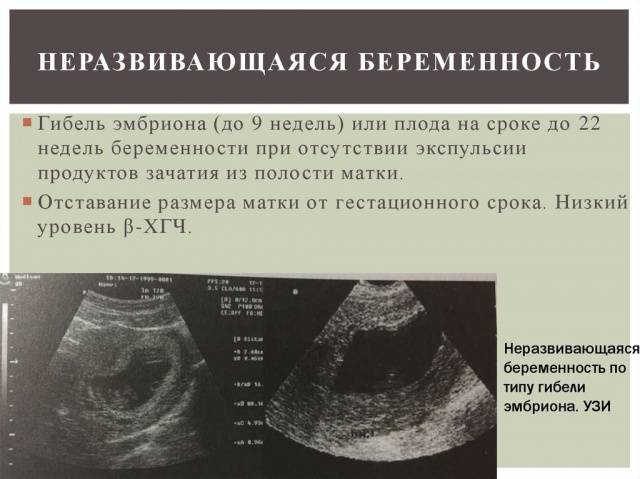
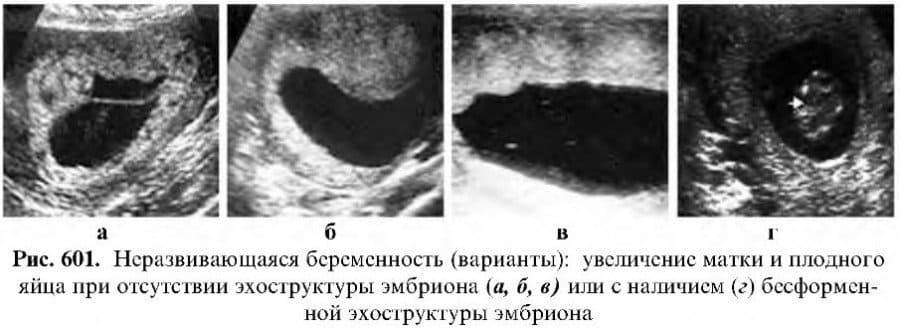
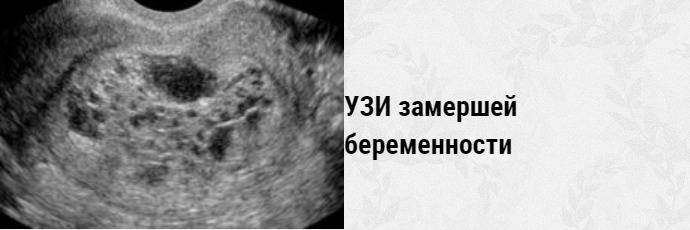
Признаки и симптомы замершей беременности
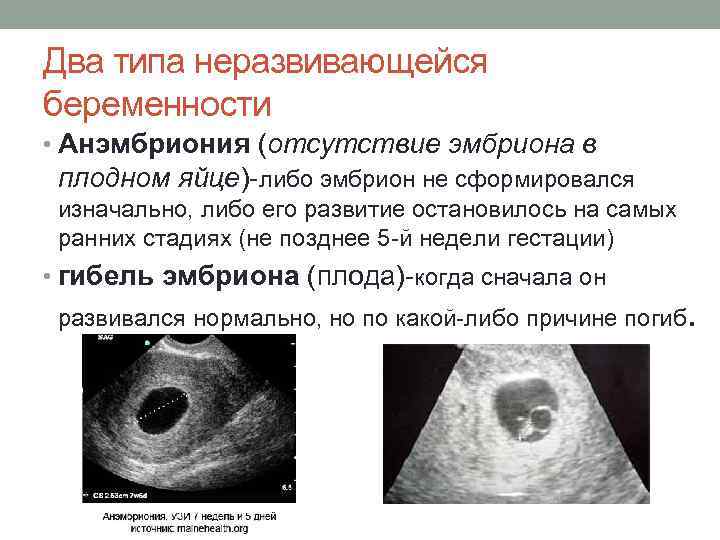
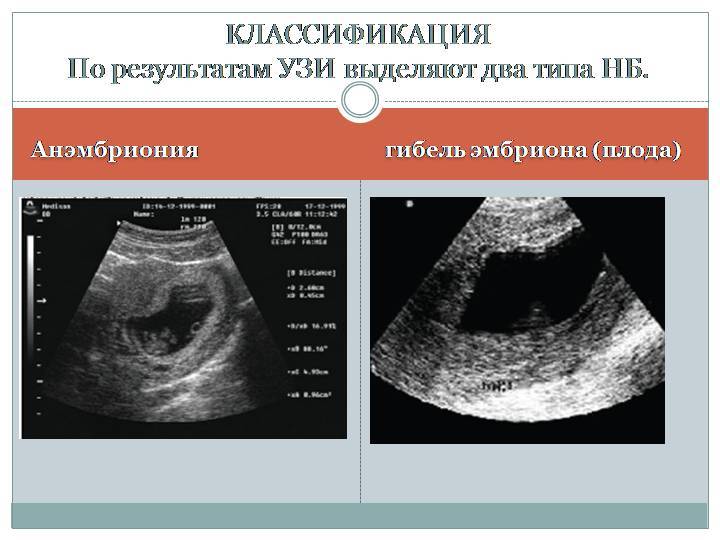
Развивается замершая беременность по двум сценариям:
- анэмбриония – плодное яйцо пустое, эмбрион не сформировался;
- гибель эмбриона – ультразвук покажет, что плод некоторое время рос, но погиб.
Женщина может в течение нескольких недель носить замерший плод и не подозревать об этом. К косвенным признакам остановки развития эмбриона относят:
- исчезновение характерных ощущений, которые испытывают будущие мамы – токсикоза, набухания груди, изменения вкусовых предпочтений;
- тянущие боли внизу живота;
- появление кровянистых или серо-зелёных выделений из влагалища.
Некоторые женщины во время беременности не чувствуют изменений в организме, поэтому понимают серьёзность ситуации только при выкидыше. Чтобы контролировать развитие плода, они должны регулярно проходить гинекологический осмотр и УЗИ.
Симптомы
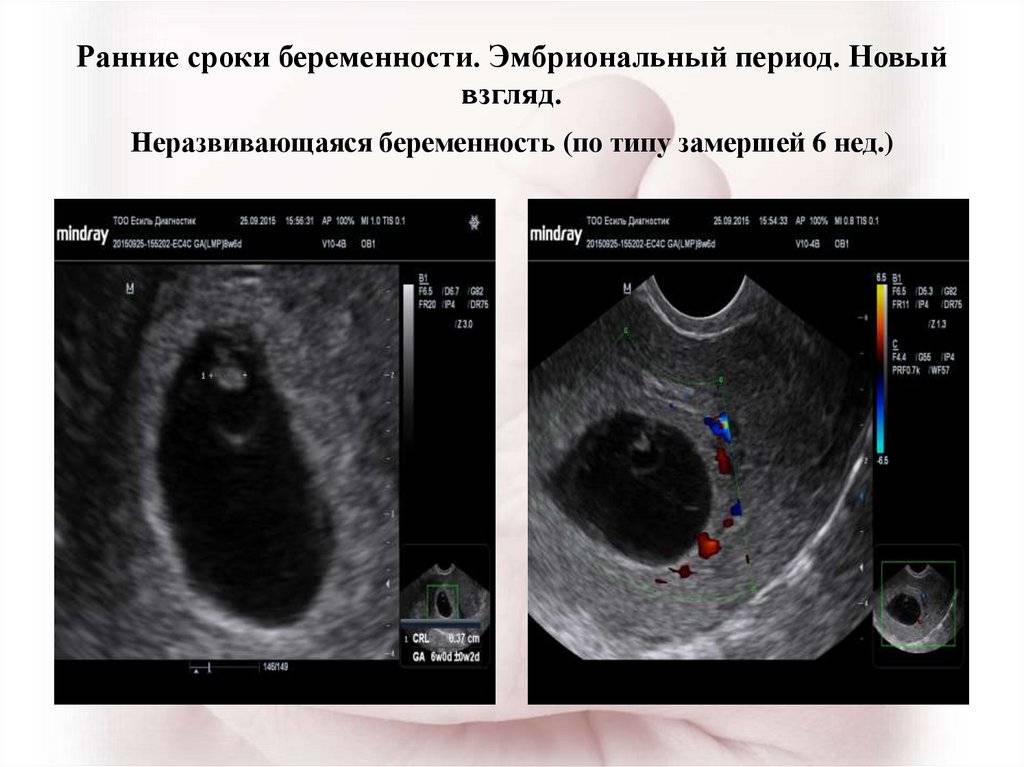
Если тревожные признаки появились в первом триместре, врач проведёт осмотр, измерит размеры матки, направит на УЗИ. Поскольку в этот период сердцебиение плода прослушивается слабо, однозначно говорить о замершей беременности можно только после получения результатов лабораторных анализов.
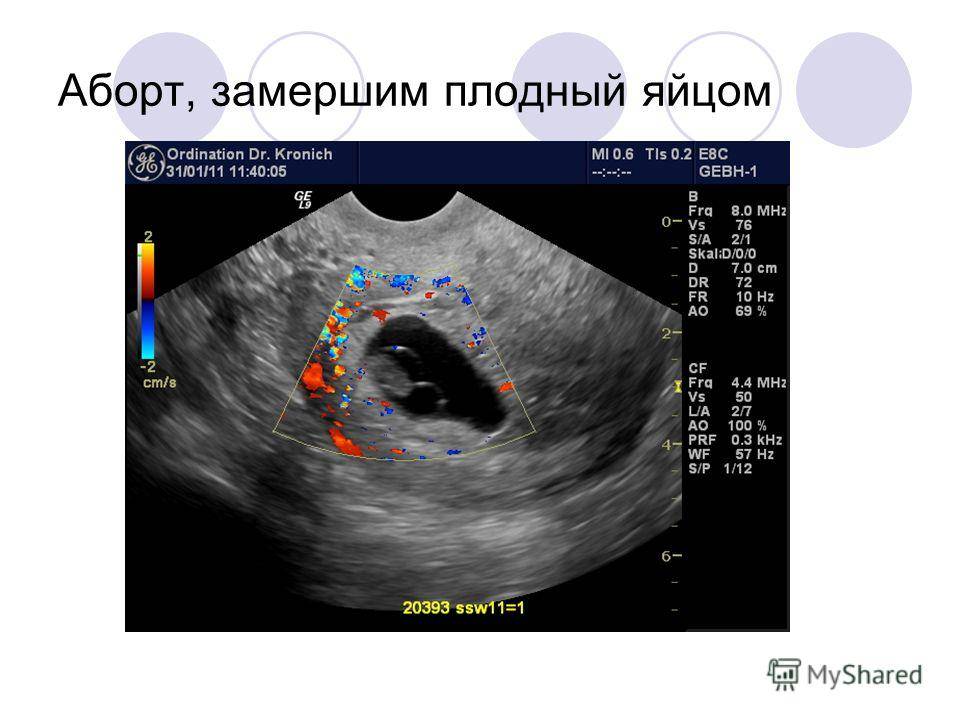
Симптомы гибели плода при УЗИ-диагностике:
- 1 триместр – неровный контур, повреждение плодного яйца, перемещение в нижнюю часть матки;
- 2 триместр – отсутствие сердцебиения, шевеления, несоответствие плода расчетным показателям, исходя из срока беременности.
Ключевым симптомами, характеризующим остановку развития эмбриона, является снижение уровня ХГЧ в крови. Чтобы исключить риск диагностической ошибки, ультразвуковое исследование проводится повторно через 2-4 недели.
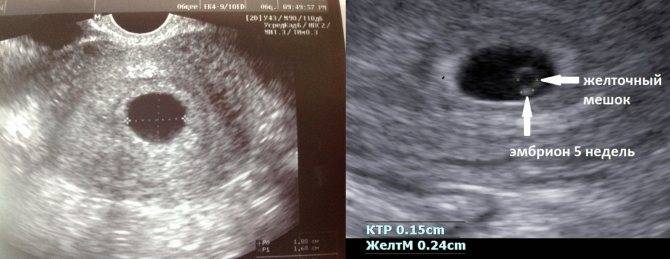
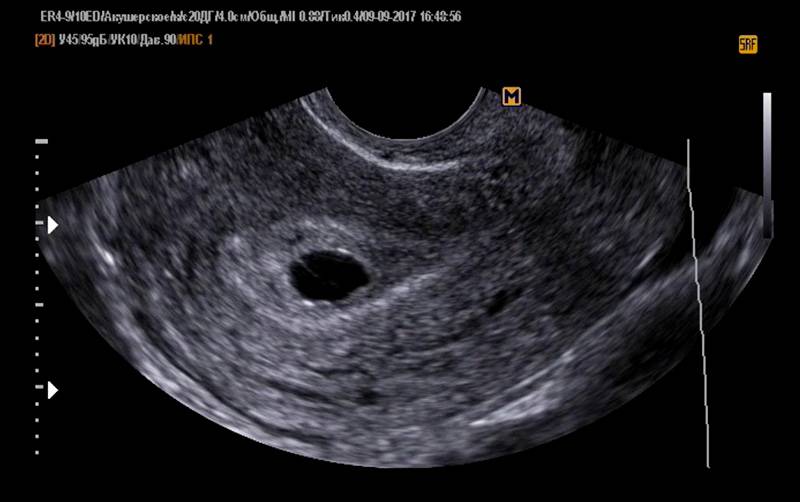
Почему на УЗИ не виден эмбрион?
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
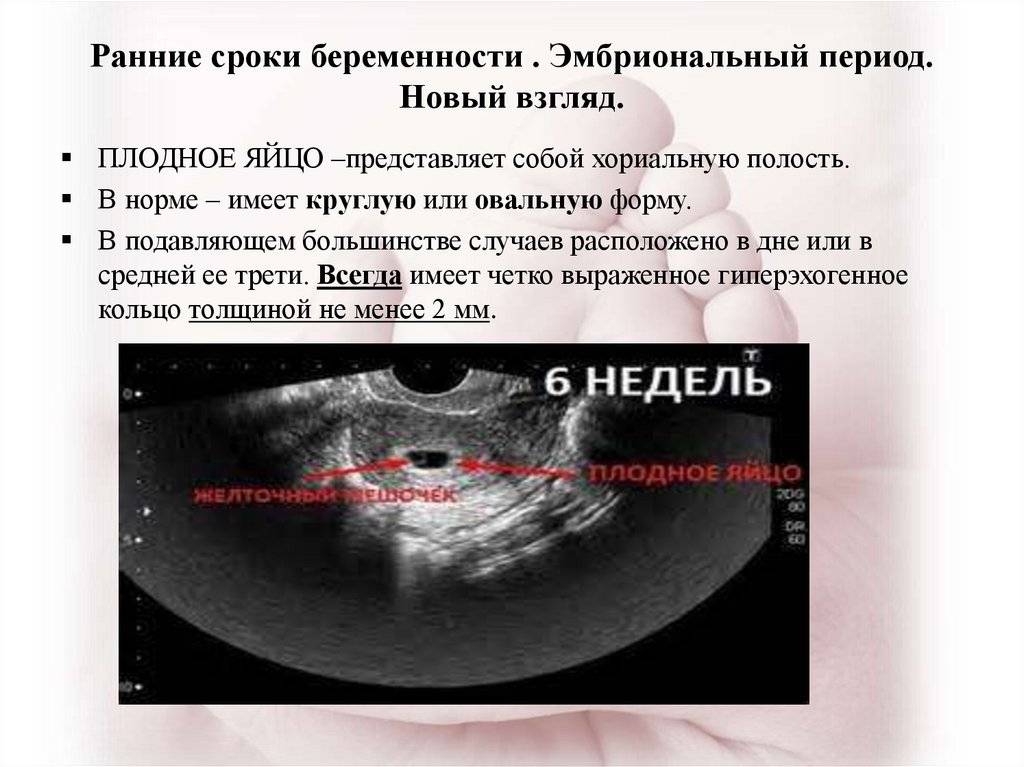
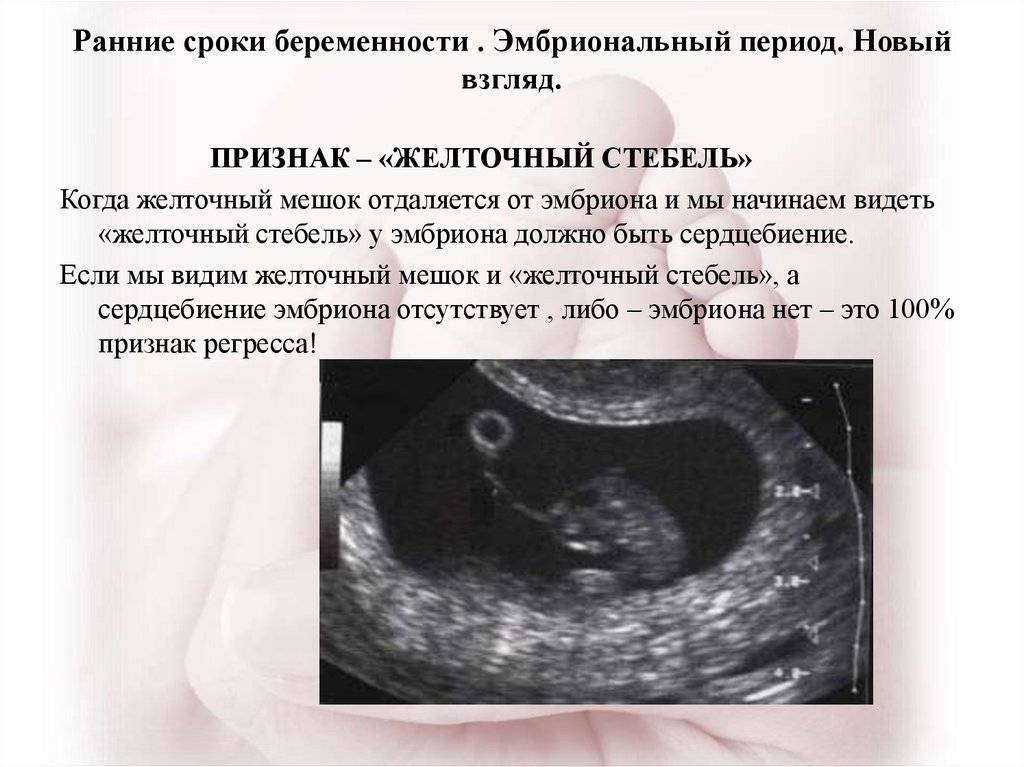
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
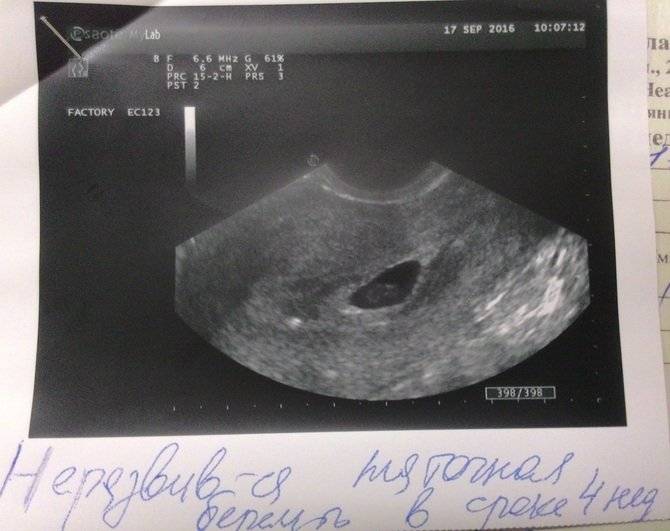
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Профилактика замирания беременности
Как забеременеть после замершей беременности? Возможно ли это? Да, возможно! – заявляют врачи.
Почему замирает беременность, в точности неизвестно до сих пор. Однако не одна женщина родила после замершей беременности; произвести на свет здорового ребенка – вполне реально. Конечно, при необходимости (по результатам анализов) нужно пройти лечение.
Перед планированием беременности рекомендуется сделать прививки от краснухи и ветряной оспы. Особенно это актуально для женщин, входящих в группу риска – в данном случае это работа в детских учреждениях, где легко можно заразиться этими болезнями. Также следует пролечить заболевания, передающиеся половым путем, пройти общеукрепляющий курс витаминов, простимулировать иммунную систему. Схему лечения необходимо согласовать с лечащим врачом.
А если все результаты анализов в норме, то лечение может и не потребоваться.
Самая лучшая защита от замирания плода – здоровый образ жизни при планировании беременности.
Обследования при ЭКО после 40 лет
Важную роль в обеспечении успеха экстракорпорального оплодотворения в этом возрасте играет диагностирование. Пациентка старше 35-40 лет проходит комплексное медицинское обследование, включающее стандартные процедуры:
- Анализы крови – общий, биохимический, на инфекции (ВИЧ, сифилис, гепатиты), уровень гормонов, антитела и т. д.;
- Анализы мочи – общий и биохимический, на содержание гормонов (в частности, ФСГ и АМГ);
- Исследование влагалищного мазка или цервикального соскоба на онкологическую цитологию и микрофлору;
- Ультразвуковое исследование органов малого таза, ЭЭГ, кардиографию, маммографию.
Кроме того, пациентка, чей возраст превысил 35-40 лет, проходит дополнительные исследования – в частности, преимплантационную генетическую диагностику ооцитов или эмбрионов для исключения или выявления возможных наследственных заболеваний. По результатам этих обследований и данных медицинской карты женщины врач может назначить и другие диагностические процедуры, а также привлечь узкоспециализированных специалистов для решения возможных проблем.
Помимо самой пациентки, обследование проходит также ее половой партнер/супруг. Ввиду того, что у него только извлекаются половые клетки для оплодотворения, его диагностика существенно проще и включает следующие процедуры;
- анализы крови – общий, биохимический, на инфекции;
- общий и биохимический анализ мочи;
- спермограмму (исследование качества спермы).
Последняя процедура заключается в изучении фертильных свойств эякулята – количества сперматозоидов, их подвижности, морфологического строения и т. д. При невысоком качестве спермы врач подготавливает ее, повышая концентрацию половых клеток. В некоторых случаях отбирается наиболее подвижный и здоровый сперматозоид, который принудительно внедряется в яйцеклетку. Эти мероприятия позволяют существенно повысить шанс успешного зачатия.
Методы чистки беременности на ранних сроках
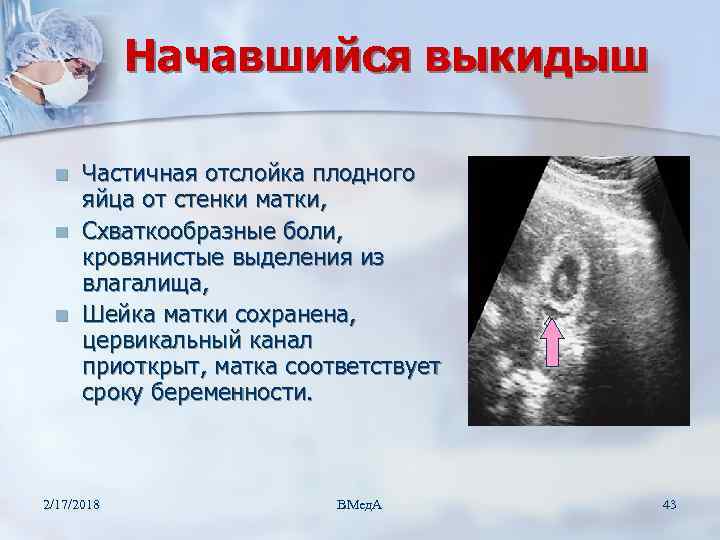
Если срок беременности не большой, легче подобрать оптимальный метод прерывания замершей беременности. Зарекомендовавший себя способ – это самопроизвольная чистка матки.
Как это происходит:
- под еженедельным контролем УЗИ женщина выжидает самопроизвольный выкидыш в течение 2-3 недель и даже до месяца;
- происходит выкидыш естественным путем;
- осуществляется врачебный контроль за состоянием здоровья после выкидыша.
Такой метод распространен на Западе и используется в России. Наиболее подходит этот метод тем женщинам, которые уже перенесли однажды выкидыш, пациентки с анембрионией, а также у кого беременность регрессировала. Непременное условие для ожидания самопроизвольного выкидыша – хорошее самочувствие пациентки. Если поднялась температура тела, началось кровотечение и появились боли внизу живота, срочно надо обратиться к врачу.
На сроках до 6 недель врач может рекомендовать чистку матки с помощью медикаментов. Особой подготовки этот метод не требует.
Проводится по такой схеме:
- женщина принимает специальный препарат, которые способствует отделению плодного яйца от эндометрия;
- через 36-48 часов женщина принимает другой препарат, который вызывает активное сокращение матки;
- происходит выкидыш, во время которых женщина ощущает схватки.
 Через 10 дней после такой чистки женщина должна посетить врача и сделать для контроля ультразвуковое обследование.
Через 10 дней после такой чистки женщина должна посетить врача и сделать для контроля ультразвуковое обследование.
Также может быть применена вакуумная очистка матки, а также с помощью хирургической чистки. Каждый метод имеет свои плюсы и минусы и назначается исключительно врачом.
Цены:
| Код | Наименование услуги | Цены |
|---|---|---|
| 1 | Первичный прием | 1200 |
| 2 | Повторный прием | 900 |
| 3 | УЗИ малого таза | 1400 |
| 4 | УЗИ второго триместра | 1900 |
| 5 | УЗИ третьего триместра | 2400 |
| 6 | Допплерометрия 2-3 триместр | 1200 |
| 7 | Кольпоскопия | 1500 |
Как добраться от метро:
Назад в раздел
Выбрать клинику
По станции метро
Бесплатная
консультация
специалиста
по телефону:+7 (495) 123-45-56
Все виды анализов
в клиниках и на дому
Акции
Фотогалерея
Список литературы и библиографических ссылок:
- Савельева Г.М. – Акушерство
- Дуда Вл.И., Дуда В.И., Дражина О.Г. – Акушерство
Опубликовано: 01.4.2019
Дополнено: 04.3.2021
Просмотров: 28162
Поделиться
19307
Анализ на ХГЧ во время беременности и не только
10710
Третий триместр беременности
8298
Второй триместр беременности
11788
Молочница при беременности — кандидоз. Какие опасности представляет эта патология?
11877
Курение во время беременности. Что происходит? Когда бросать курить?
19713
Первый триместр беременности – всё, что нужно знать
24511
Гестоз при беременности. Причины, симптомы, лечение и профилактика
18148
Запоры во время беременности
12201
Заложен нос при беременности. Что делать? Причины патологии на ранних и поздних сроках, 1, 2 и 3 триместре. Чем лечить? Какие капли в нос можно беременным?
12332
Почему болят почки при беременности? Причины, диагностика и способы облегчить неприятные симптомы
13458
Почему болит грудь при беременности? Когда проходит боль в груди? Как облегчить это состояние?
17624
ОРВИ при беременности
15622
Токсикоз беременных — причины, симптомы, диагностика и лечение патологии
29921
Почему болит спина при беременности? Причины и диагностика боли в спине при беременности. Что делать при боли в спине во время беременности?
15386
Отеки во время беременности. Что делать?
12143
Упражнения Кегеля для беременных и женщин после родов. Польза упражнений Кегеля. Как правильно выполнять упражнения Кегеля? Сколько времени нужно делать упражнения Кегеля?
22807
Частые мочеиспускания при беременности. Причины частого мочеиспускания при беременности. Мочеиспускание в ночное время у беременных. Как избавиться от частых мочеиспусканий во время беременности?
2005
Безопасны ли веганская и вегетарианская диеты во время беременности
11537
Акушер. Чем занимается данный специалист, какие исследования проводит, какие патологии лечит?
29219
Гинеколог-эндокринолог. Чем занимается данный специалист, какие исследования производит, какие заболевания лечит?
24559
3 неделя беременности
23787
2 неделя беременности
23687
1 неделя беременности
35924
Отекают ноги. Причины отеков ног. Отеки ног при беременности и после родов. Что делать при отеках ног?
648793
Боли в паху у женщин. Боли в паху слева, справа, тянущие, ноющие боли в паховой области, внизу живота
260753
Боли внизу живота у женщин. Причины болей внизу живота у женщин. Что делать при этих болях?
471149
Вздутие живота (повышенное газообразование). Причины, диагностика и лечение патологии.
215074
Аппендицит. Причины, симптомы, диагностика и лечение.
541357
Киста яичника — правого или левого яичника, причины, симптомы, диагностика и лечение. Виды: эндометриоидная, дермоидная, фолликулярная, киста желтого тела, фолликулярная. Разрыв кисты яичника
78058
Миома матки — причины, симптомы, диагностика и лечение без операции. Эмболизация маточных артерий, какова доза облучения, возможна ли беременность после нее?
Коронавирус и беременность: возможные риски
По причине недавнего появления вируса SARS-CoV-2 достоверно судить о его долговременном и кратковременном влиянии на организм матери и ребенка пока невозможно. На данный момент еще недостаточно накоплена статистика изучения беременных (в результате естественного зачатия или после ЭКО) женщин, болевших коронавирусом в период подготовки к беременности и/или во время вынашивания. Тем не менее, на основании имеющихся данных можно сделать предварительные выводы:
- не существует фактов передачи коронавирусной инфекции от материнского организма плоду через плацентарный барьер;
- нет убедительных доказательств непосредственного или опосредованного негативного влияния коронавируса на организм ребенка в период внутриутробного вынашивания.
Тем не менее, отсутствие этих фактов и доказательств не означает, что риск отсутствует полностью. Данная проблема еще слишком мало изучена, чтобы делать окончательные выводы.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Невынашивание беременности после ЭКО
К сожалению, выкидыши на ранних сроках после искусственного оплодотворения – не редкость. Частота их наступлений достигает 30%.
Сохранение беременности становится первоочередной задачей для женщин после подтверждения беременности. Можно выделить несколько основных причин, приводящих к самопроизвольному прерыванию беременности.
- Генетические аномалии в развитии эмбриона. Риск врожденных пороков у плода при ЭКО несколько выше, чем при естественном зачатии. Причин таких аномалий может быть много. Часто это связано со зрелым возрастом родителей, либо с хромосомными нарушениями, которые имеются у одного или обоих супругов. Развитие подобных отклонений может быть вызвано влиянием медицинских препаратов, применямых в период подготовки к процедуре. Иногда генетические аномалии являются случайными – они проявляются по независящим от пациентов причинам. На этапе формирования эмбриона происходит “поломка”, приводящая к выкидышу. Природа происхождения генетических нарушений до конца не изучена.
- Инфекции и воспаления. Инфекционные заболевания являются одной из самых распространённых причин выкидышей. Микроорганизмы, заселяющие репродуктивные органы, могут привести к серьёзным последствиям – происходит снижение иммунитета, поражаются ткани матки. Наиболее опасными инфекциями для будущей мамы являются герпес, цитомегаловирус, микоплазмоз, хламидиоз, уреаплазмоз, и др.
- Гормональные нарушения. Одной из основных причин самопроизвольного прерывания беременности являются эндокринные сбои в организме женщины. Гормональные нарушения могут быть как исходными, так и приобретёнными в процессе применения препаратов (напр., индукция суперовуляции). Часто эндокринные нарушения появляются на фоне стресса, который испытывают многие пациентки при невозможности зачать ребёнка. Беременность после ЭКО должен наблюдать опытный специалист в данной сфере, это значительно увеличит шансы на сохранение ребёнка.
- Внутриутробные инфекции плода. На более поздних сроках к одному из главных факторов наступления выкидыша относятся инфекии плода, которые чаще всего передаются от матери. Стоит тщательно обследовать организм при планировании беременности, а также регулярно проводить комплекс анализов во время вынашивания ребёнка, чтобы исключить риск инфицирования плода. Внутриутробные инфекции могут вызывать преждевременные роды, поражение внутренних органов, и антенатальную гибель.
- Плацентарная недостаточность. Она связана прежде всего с нарушением обменных процессов в организме женщины. При проявлении признаков плацентарной недостаточности, ребёнок не получает в полной мере необходимые ему питательные вещества. Опытный доктор предоставит комплекс мер для улучшения функционирования плаценты.
Могут ли быть менструации при беременности
К первым достоверным признакам беременности после зачатия следует относить отсутствие менструаций. Женский организм, который готовится к вынашиванию плода и родам, менструировать не может. И женщине, которая подозревает развитие беременности, следует быть особенно внимательной к своему менструальному циклу.
Если месячные не наступают в течение нескольких дней с момента ожидаемой даты, значит, есть основания полагать, что произошло зачатие. Если же возникла задержка, а через некоторое время появились кровянистые выделения или месячные слишком «затянулись» — продолжаются дольше обычного и вызывают подозрение — необходимо обратиться к врачу.
Нехарактерные или «подозрительные» месячные могут свидетельствовать о наступлении внематочной беременности, которая создает угрозу жизни женщины. А если на фоне установленной беременности выделяется кровь — возможна отслойка плодного яйца, что также опасно и требует помощи врача.