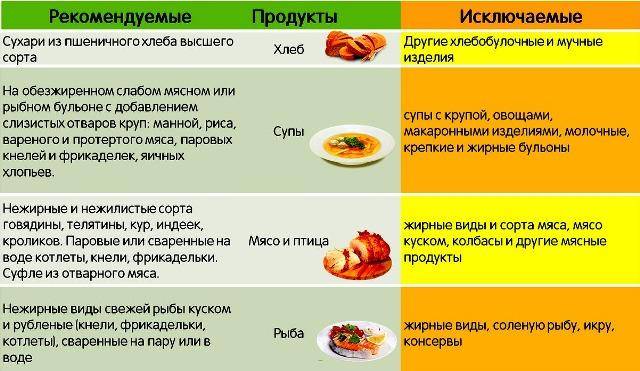
Признаки отравления
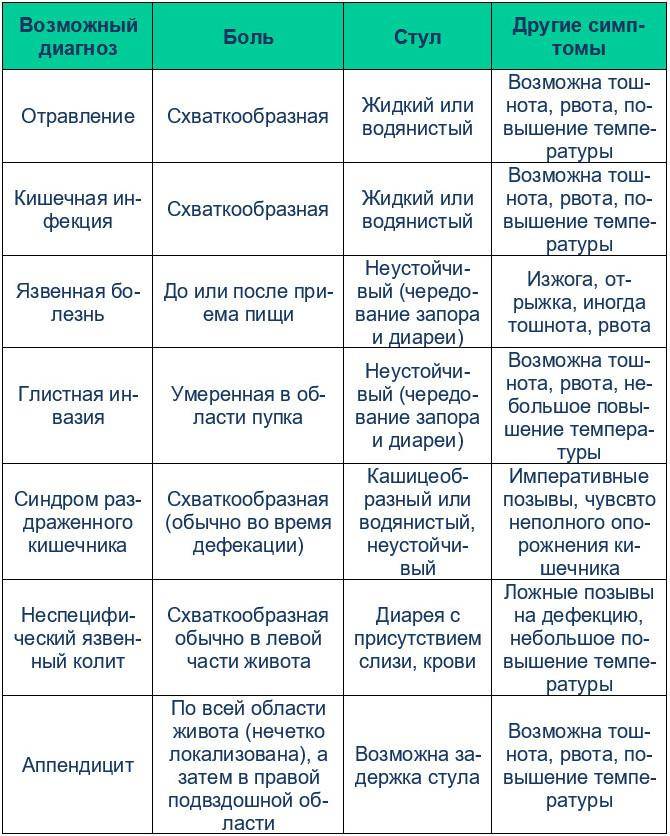
Определить, что ребенок отравился, можно по следующим признакам: ухудшается самочувствие малыша — он становится слабым, капризным, вялым, жалуется на боль в животе, поджимает ножки; в дальнейшем появляются тошнота, рвота. В случае пищевой токсикоинфекции вслед за рвотой может подняться температура и начаться понос. Развитие симптоматики, тяжесть заболевания и тактика лечения полностью зависят оттого, какой возбудитель попал в организм.
В случае пищевой токсикоинфекции у ребенка может развиться тяжелое состояние, обусловленное обезвоживанием — большой потерей жидкости с каловыми и рвотными массами. Детям, у которых после промывания желудка продолжаются тошнота, рвота, расстройства стула, имеются признаки обезвоживания и слабой или умеренной интоксикации, назначают оральную регидратационную (регидратация — восполнение потерянной жидкости) и дезинтоксикационную (направленную на выведение токсинов из организма — например, прием энтеросорбентов) терапию, которую в настоящее время рекомендуют применять до госпитализации.
Важные моменты
Если у вас есть хронические заболевания желудочно-кишечного тракта, например, панкреатит, гастрит, холецистит, то при составлении диетического меню необходимо учитывать их особенности. Поэтому для составления грамотного диетического меню обязательно обратитесь к врачу. При необходимости доктор назначит дополнительную медикаментозную поддержку.
Продолжительность восстановительного периода зависит от тяжести интоксикации, возраста и общего состояния здоровья. Придерживайтесь щадящей диеты не менее двух недель подряд. Примерно столько же времени понадобится на нормализацию кишечной микрофлоры.
Не спешите вводить в рацион любимые блюда и продукты. Употребляйте их маленькими порциями и внимательно следите за реакцией организма.
Список литературы
- Медицинская энциклопедия. — М. «КЛАССИФИКАЦИЯ ПИЩЕВЫХ ОТРАВЛЕНИЙ» (утв. N 2436-81 от 30.07.81 г.)
- Диетология/ под ред. Барановского Ю.А. — 3-е издание. СПб. 2008 г.
- Рациональная терапия заболеваний органов пищеварения: Руководство для практикующих врачей/ В.Т. Ивашкин, Т.Л. Лапина и др.; Под общ. Редакции ей В.Г. Ивашкина. – М.: Литтера, 2007.
- КЛИНИЧЕСКАЯ ДИЕТОЛОГИЯ: Руководство для врачей/ под ред. Т.Э. Боровик, К.С. Ладодо. — М.:МИА., 2015 Изд. 2 стр. 298-328, стр. 500-517
Как врачи диагностируют ГЭР у младенцев, можно ли определить изжогу?
В большинстве случаев врач диагностирует гастроэзофагеальный рефлюкс (ГЭР), анализируя симптомы, возникающие у младенца и историю болезни. Если симптомы ГЭР не улучшаются при изменении тактики кормления и приема лекарств против рефлюкса, может потребоваться дополнительное обследование. Врач может рекомендовать исключение гастроэзофагеальной рефлюксной болезни, если симптомы у младенца не улучшаются, часто возникает плач, который вызван изжогой. Опасно, когда ребенок не набирает вес, у него возникают проблемы с лёгким. Однако, в отличие от срыгиваний и рвоты, изжога, причиняющая ребенку боль, может только предполагаться. Несколько тестов могут помочь врачу диагностировать ГЭРБ и определить, что ребенка мучает изжога и боли.
Показана эндоскопия пищевода и желудка для визуального осмотра верхних отделов желудочно-кишечного тракта младенца. Эта процедура проводится в больнице, она показана ребенку, если у него есть проблемы с ростом или дыханием. Процедуру проводят под седацией или кратковременным внутривенным наркозом, чтобы ребенок был неподвижен и расслаблен.
Врач проводит эндоскоп сквозь пищевод в желудок (иногда еще и двенадцатиперстную кишку). Миниатюрная камера, помещенная на эндоскоп, отправляет видеоизображение на монитор, что позволяет провести тщательный осмотр слизистых. Врач может выполнить биопсию, взяв небольшой кусочек ткани из пищевода ребенка. В большинстве случаев процедура диагностирует ГЭРБ, если у младенца умеренные или тяжелые симптомы.
Рентгенография с контрастом применяется для оценки строения и функционирования верхних отделов пищеварительного тракта. Выполняют эту процедуру только в больнице. Младенец не нуждается в анестезии, но нельзя кормить ребенка до процедуры. Во время процедуры врач будет давать контраст из бутылочки, смешав его с пищей. Во время прохождения пищи по пищеводу в желудок делается серия снимков. Во время процедуры часто меняют положение младенца, чтобы получить полный обзор пищеварительной системы. Барий появляется на рентгеновском снимке и может помочь найти проблемы, связанные с ГЭРБ.
Наиболее точной процедурой определения кислотного рефлюкса является рН-метрия пищевода. Он измеряет количество кислоты или жидкости в пищеводе у младенца при привычной деятельности ребенка – сне, питании или бодрствовании.
Пройдите тестCклонен ли ваш ребенок к аллергическим заболеваниямСклонен ли ваш ребенок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребенку избегать и какие меры предпринять.
Использованы фотоматериалы Shutterstock
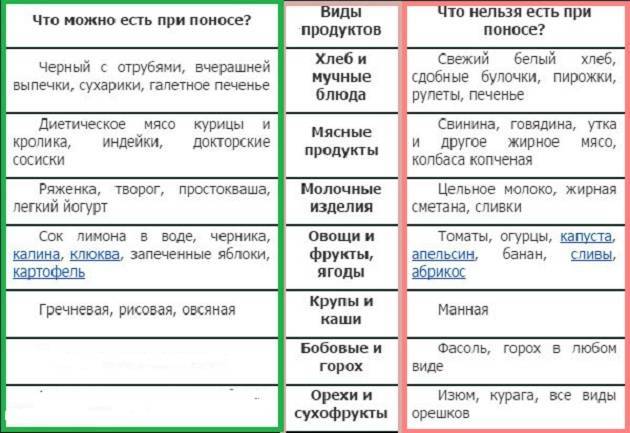
Что можно кушать ребенку после пищевого отравления или рвоты
Рвота — это защитная реакция организма на появление чужеродных бактерий, токсинов и ядов. Появление симптома при отравлении связано с необходимостью естественного очищения. Частые рвотные позывы и появление диареи обезвоживают организм. Это опасное состояние сопровождается бледностью кожных покровов, частым дыханием, низким давлением и сильной жаждой. Не кормите ребёнка при таких проявлениях. Просто отпаивайте больного на протяжении 10–12 часов и исключите любые продукты. Соблюдайте меру и учитывайте, что раздражённый желудок не готов к большому объёму жидкости. Давайте пить по чайной ложечке 2 раза в час. После нормализации состояния и прекращения рвотных приступов, дозу постепенно увеличивают до 2 столовых ложек в час. Такой принцип отпаивания на протяжении нескольких часов снизит нагрузку на желудок и подготовит его к приему пищи.
После приступов рвоты, аппетит у малыша появится не сразу. Не бойтесь недоедания и не заставляйте его кушать. Это может усилить тошноту и вызвать повторные рвотные реакции. Давать пищу необходимо после того, как состояние стабилизируется. В составе еды не должно быть компонентов, раздражающих слизистую желудка. Составляя меню, будьте предельно осторожны. Есть продукты, которые следует исключить на время восстановления нормальной работы желудка. После пищевого отравления рацион и режим питания меняются кардинально. Скорее всего, придётся пожертвовать многими из продуктов, которые дети любят и едят с удовольствием, но ради выздоровления этим можно пожертвовать.

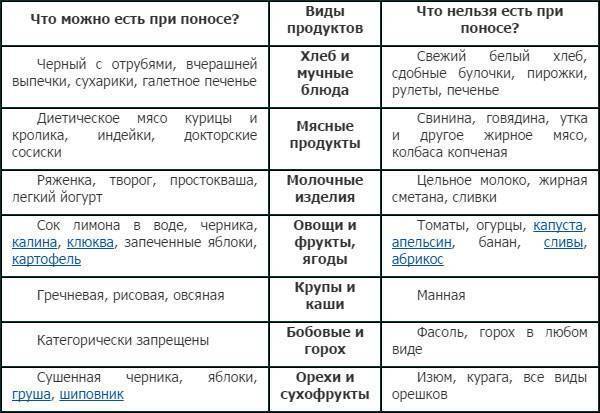
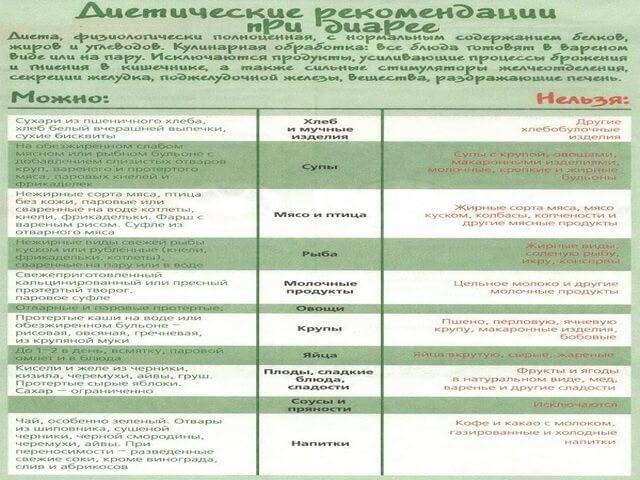
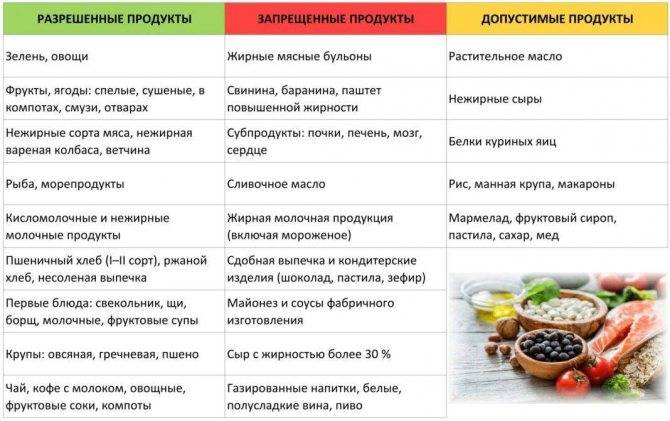
Не давайте больному сырые ягоды, овощи и фрукты. Исключите соления, консервированные продукты, бобовые и глютеносодержащие крупы (пшено, ячка, перловка). К запрещенным продуктам относятся жирное мясо, колбаса, копчености, макаронные и мучные изделия, коровье молоко, свежие соки и сладости. В меню не должно быть чипсов, полуфабрикатов, фастфуда и газированной воды. Не увлекайтесь овощными пюре и суфле из баночек, детям нужна свежая «живая» еда.
При таких ограничениях и проблемах с аппетитом найти альтернативу непросто, но выход есть. Правильные блюда и сбалансированное меню помогут быстрее восстановиться и улучшат самочувствие. При пищевом отравлении в лечебную диету можно включить:
- Термически обработанные овощи (брокколи, помидоры, свекла, цветная капуста, морковь).
- Сухофрукты.
- Из круп: овсянка, гречка, рис.
- Нежирное мясо.
- Рыба (желательно морская).
- Пшеничные сухарики.
- Фруктовые компоты, кисели, травяные чаи.
- Кисломолочные продукты: кефир, йогурт, творог.
Ежедневное меню необходимо наполнять продуктами с достаточным содержанием белка. Эти вещества хорошо усваиваются и не перегружают пищеварительную систему. Молочный белок обладает липотропным действием, улучшает функции печени и устраняет накопившиеся токсины.
Жиры тоже должны присутствовать, но в ограниченном количестве. При обезвоживании они плохо усваиваются, а в непереваренном состоянии нарушают кислотно-щелочной баланс. Ослабленный организм просто не справится со сложными органическими соединениями. Не предлагайте ребёнку жиры в чистом виде, а добавляйте в готовую пищу. Например, бутерброд со сливочным маслом лучше не давать. Безопаснее растворить масло в каше.
Не злоупотребляйте углеводными компонентами, особенно при повышенной температуре, поносе и рвоте. Углеводы усиливают брожение в кишечнике, а это может ухудшить состояние.
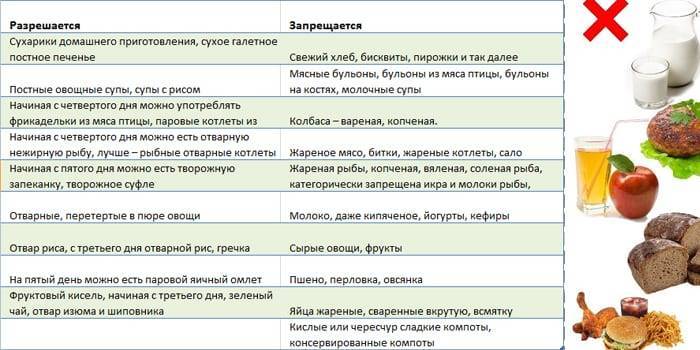
Что можно давать ребёнку после прекращения рвоты в первые дни?
Даже после превращения рвоты не следует сразу же переходить на общий стол
Важно подготовить организм ребёнка для привычной пищи
Рекомендованные продукты
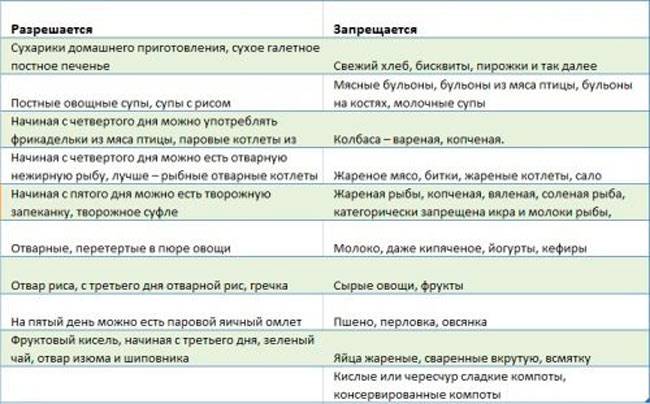
Рекомендуется в первую очередь вводить кашу, сваренную на воде. Для детей до года существуют безмолочные каши промышленного производства. Если рвота сопровождалась диареей, то рекомендуется предлагать ребёнку рисовую кашу. Также можно гречневую и кукурузную. Кашу рекомендуется начинать давать с небольших порций, то есть с одной трети или половины. Постепенно, смотря на реакцию, следует увеличивать объём кормления.
Также можно предлагать овощи, приготовленные на пару. Мясо рекомендуется давать постное. Готовить необходимо в виде котлеток или пюре. Жареные блюда вводить ребёнку после заболевания не следует. Можно малышу предлагать фрукты: бананы, яблоки. В качестве перекуса разрешается кушать постные галеты, сухари из чёрного хлеба.

Рекомендуемые напитки
Потреблять жидкость также следует продолжать в полном объёме. Существуют некоторые нормы для каждого возраста
Важно употреблять большое количество жидкости для быстрейшего выведения токсинов из организма: до 3 лет — 1 литр, 3 — 7 лет — 1,5 литра, >7 лет — 2 литра. В качестве жидкости ребёнку можно предлагать воду, компоты, разведённые соки и морсы
Методы термической обработки
Рекомендуется подавать блюда, прошедшие термическую обработку. Идеальным вариантом являются продукты, приготовленные на пару. Овощи и фрукты необходимо тщательно мыть и обрабатывать кипятком. Пища должна быть щадящей для ослабленного желудочно-кишечного тракта.
Запрещённые продукты
Запрещается употребление молочных продуктов, особенно после ротавирусной инфекции. Острые, копчёные продукты также должны быть исключены из рациона ребёнка. Не рекомендуется давать шоколад и другие кондитерские изделия
Также важно не употреблять белый хлеб и сдобы. Жирные сорта мяса и рыбы, колбасы, сало должны быть временно исключены из меню
Лекарственные препараты для улучшения пищеварения и восстановления флоры
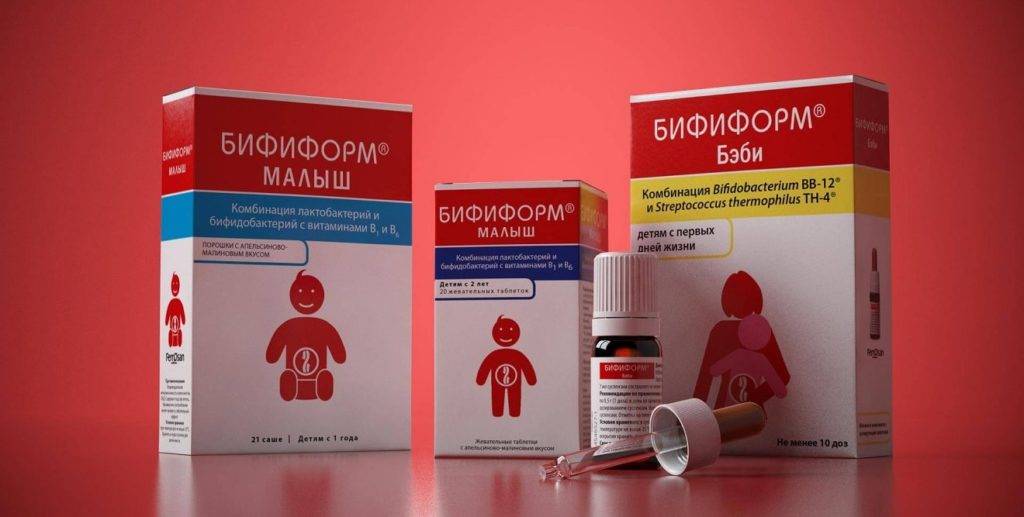
На современном фармрынке существует небольшое количество препаратов, которые способны восстановить микрофлору кишечника, а также способствующих быстрому выздоровлению. К таким препаратам относятся: Линекс, Нормобакт, Бифиформ. Данные лекарственные средства имеют доказательную базу и имеют специальные детские формы для употребления.
Особенности питания детей до года
Дети, получающие грудное кормление с элементами прикорма, во время рвоты в дополнительном питании не нуждаются. Малыши, находящиеся на искусственном вскармливании, хорошо переваривают рисовые и гречневые смеси на молоке.
Полугодовалым детям полезны каши из гречки и риса. Варить их следует на воде и молоке в пропорции 1:1. Прикорм разрешается включать в меню малышей по окончании рвоты: делать это следует постепенно. Питание ребенка в возрасте 7-8 месяцев предполагает присутствие, помимо каш, мясного суфле, пюре из овощей, воздушного крема-супа.
Родители поступят очень мудро, если доверятся потребностям самого ребенка, и не будут оказывать на него давления в отношении качества и объёма питания. Пусть малыш кушает, сколько хочет и что хочет.
Самые частые причины рвоты у детей
Синдром рвоты является следствием различных патологических состояний. Лечение основного заболевания исключает симптомы, беспокоящие ребёнка.
Поэтому, прежде чем бороться с синдромом рвоты, необходимо выявить первоначальную причину:
- раздражающее действие на слизистую оболочку желудка вызывает защитную реакцию, которая направлена на изгнание патологического агента из полости желудка;
- большинство кишечных инфекций сопровождаются рвотой. К ним можно отнести рота- норавирусная инфекция, сальмонеллёз, дизентерия и другие. Для детей более характерно развитие ротавирусной инфекции, особенно для тех, кто посещает детские сады;
- пищевое отравление. Рвота при пищевом отравлении формируется по защитному механизму;
- повреждение слизистой оболочки желудка при гастрите и язвенной болезни может сопровождаться рвотой;
- гастроэзофагеальнорефлюксная болезнь, которая часто встречается у детей до года, характеризуется постоянным забросом желудочного содержимого в пищевод;
- травма, сотрясение головного мозга, повышение внутричерепного давления, менингит, энцефалит формируют синдром рвоты. Данные заболевания имеют центральный механизм возникновения патологического синдрома;
- мигрень, солнечный удар также нередко сопровождаются рвотой;
- хирургическая патология: аппендицит, инвагинация, верхняя кишечная непроходимость. Данные состояния требуют экстренного медицинского вмешательства.
Изменения эвакуаторной функции желудка
В норме измельчённая пища из ротовой полости поступает в пищевод, а затем для переваривания — в желудок и из него порционно попадает в кишечник. Существуют некоторые ситуации, при которых эвакуаторная функция меняется и тогда пища забрасывается обратно в пищевод и ротовую полость.
Данная ситуация может наблюдаться при гастроэзофагеальнорефлюксной болезни, спазме или стенозе пилорического отдела желудка, которые зачастую наблюдаются у новорождённых детей.
Изменения состава желудочного сока
Повышение секреции и кислотности желудочного сока наблюдается при некоторых формах гастрита и язвенной болезни желудка. Но непосредственной причиной развития воспаления слизистой оболочки желудка служат бактерии Helicobacter pilori.
Изменения микрофлоры кишечника
В случаях, когда кишечник ребёнка заселяется патогенной микрофлорой, которая постепенно замещает полезные микроорганизмы, развивается кишечная инфекция. Большинство кишечных инфекций протекает с повышенной температурой, диареей, многократной рвотой и симптомами интоксикации.
Питание во время рвоты
Когда взрослые обнаруживают у ребёнка рвотные реакции, они зачастую констатируют у него диарею (понос), которая сопровождается повышением температуры тела малыша.
Это сигнал о том, что ребёнок теряет много жидкости. Восполнить её недостаток можно, обеспечив больного большим количеством воды. Иными словами, диета при поносе и рвоте начинается с обильного питья.
В течение первых 24 часов нужно поить малыша в переменном режиме:
- травяным и чёрным чаем;
- отваром шиповника;
- минеральной или слегка подсоленной водой;
- компотом из сухофруктов.
На вторые сутки рекомендуется начинать кормить ребенка, если рвота прекратилась.
Родителям важно учитывать, что рацион питания зависит от того, какими причинами была вызвана рвота. Если имело место несоблюдение режима приема еды или ребенок перенес какой-то стресс, то через двое суток можно возвращаться к привычной для ребёнка еде
В случае пищевого отравления или нарушений в работе нервной системы, к питанию необходимо более серьёзное отношение. Не исключено, что совет врача окажется как нельзя кстати.
Подробнее: Как остановить рвоту у ребенка →
Какая польза яиц?
В состав куриных яиц входят 12 витаминов, не все из которых способен вырабатывать человеческий организм. Поэтому яйца – незаменимый продукт в питании.
Польза:
- Содержат витамины А, В, Д, Е;
- Наличие полиненасыщенных жирных кислот;
- В составе железо, йод, кальций, фосфор, кобальт и медь.
Польза перепелиных яиц:
- Наличие аминокислот, незаменимых в восстановлении тканей, гормонов, антител;
- В составе – лецитин: предотвращает повреждение печени.
Включая яйца в пищу, снижается риск появления депрессии, уменьшается выпадение волос, повышается работоспособность. Яйца являются преградой для возникновения онкологических заболеваний.
Помощь при симптомах рефлюкса и кислой отрыжке у ребенка
Принятие решения о комплексной медикаментозной терапии детей грудного возраста с диагнозом – рефлюкс, а также синдромом срыгивания должно осуществляться индивидуально, так как подбор программы лечения напрямую зависит от каждого конкретного случая и особенностей ребенка. В то же время необходимо помнить, что практически у всех детей грудного возраста (до 95%) рвота и отрыжка имеют переходящий характер. Проявления данных симптомов довольно уверенно купируются назначением и приемом на небольшой срок специальных смесей с загустителями, а также с помощью приема лекарственных препаратов. Постановка диагноза «рефлюкс» может быть оправдана только при продолжительном или повторяющимся характере течения заболевания, а также при появлении тревожных симптомов, например, обильной рвоты, рвоты с кровью и др. Основными медикаментами, которые в настоящее время применяют для лечения ГЭРБ у детей и грудничков, являются антирефлюксные (альгинаты), антацидные и антисекреторные средства (также известные как ингибиторы протонной помпы (ИПП) и блокаторы Н2-гистаминовых рецепторов (Н2ГБ)).
Если вы сомневаетесь в здоровье крохи, обязательно проконсультируйтесь с педиатром Чтобы вы лишний раз не впадали в панику, напоминаем вам, что рефлюкс и кислая отрыжка у ребенка – это естественные явления, и дети редко страдают от ГЭРБ. Просто наслаждайтесь каждой минутой в обществе своего малыша, ведь дети так быстро растут.
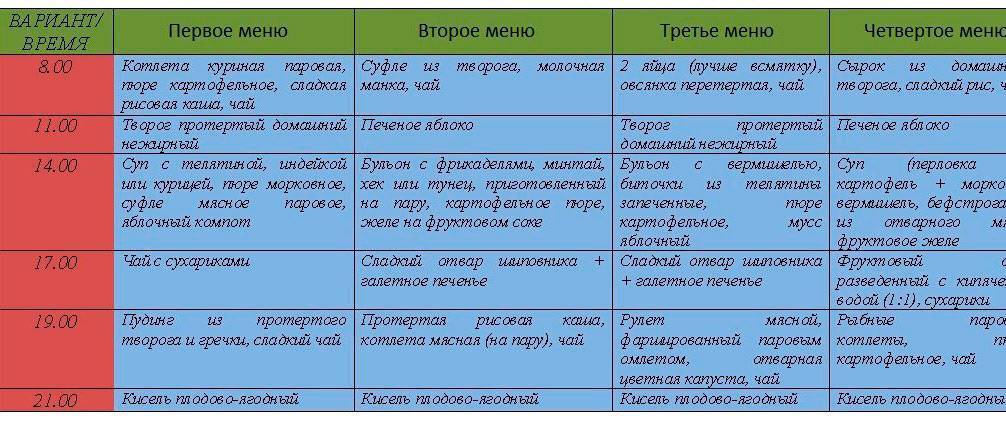
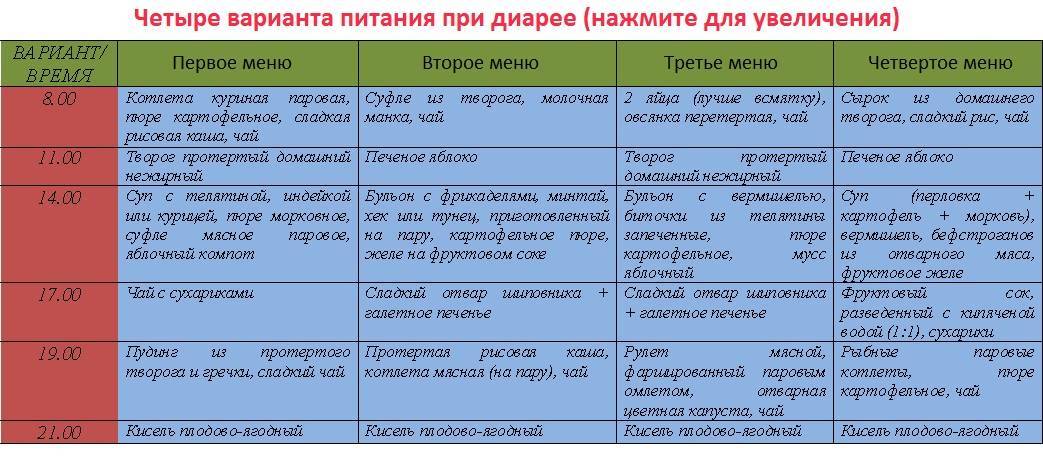
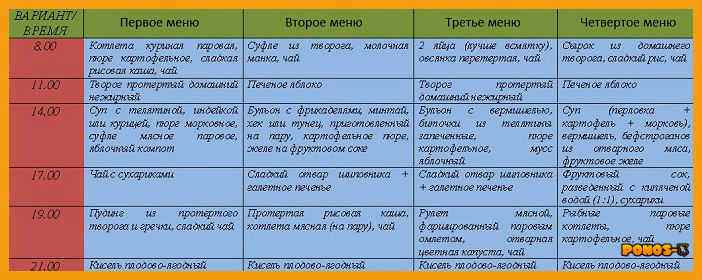
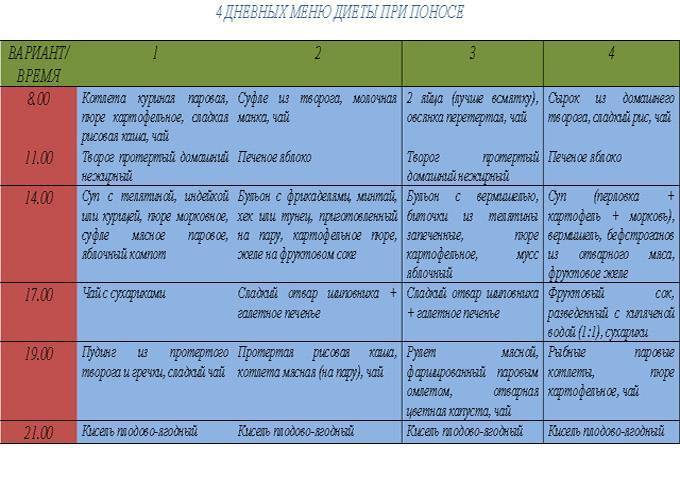
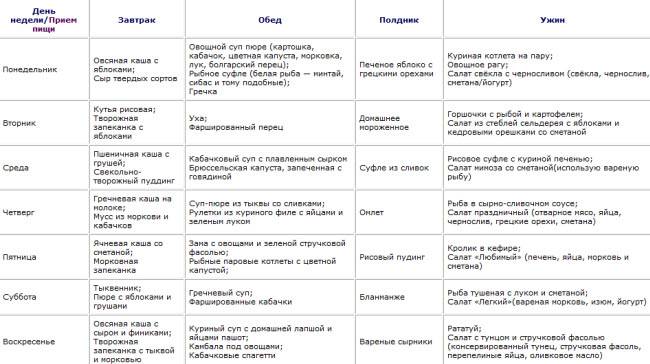
Пример меню на день
Один день строгой диеты, после приступов тошноты и рвоты, выглядит следующим образом:
| РЕЖИМ ПИТАНИЯ | МЕНЮ |
|---|---|
| Первый прием пищи | Отварные всмятку яйца – 2 шт.; Молочная каша из риса либо манки – 300 г; Чай с молоком – 1 стакан |
| Второй завтрак | Котлеты на пару с маслом оливы; Пюре из картофеля; Каша размазня, молочная; Молоко – 1 стакан; хлеб |
| Обед | Суп с добавлением крупы – 1 тарелка; Паровые фрикадельки — 110 г; Пюре из картофеля — 150 г; Желе фруктовое — 100 г |
| Ужин | Отварная рыба — 100 г; Пюре из картофеля с растительным маслом; Рисовая, разваренная каша — 300 г |
| Перед отходом ко сну | Молоко — 1 стакан |
| В течение дня | Черствый хлеб — 400 г; Сахарный песок — 50 г; Сливочное масло — 20 г |
Если рвота была один – два раза и прекратилась, можно съесть немного бульона из нежирного мяса. При отсутствии симптомов более суток, пищу можно разнообразить гречкой, рисом, овсянкой, сыром, омлетом, молочными кашами. Через сколько можно есть после рвоты, зависит от состояния больного и причин, вызвавших недомогание, но однозначно, в первые сутки от пищи лучше отказаться.
Лечение гастроэнтерита у детей
Обычно детей со рвотой и поносом можно лечить дома. В большинстве случаев гастроэнтерит (кишечный грипп) проходит через 5—7 дней.
Ухаживая за своим ребенком, примите меры для предотвращения распространения инфекции. Не пускайте ребенка в детский сад или школу в течение по меньшей мере двух суток после последнего эпизода поноса или рвоты.
Диета при гастроэнтерите.
Голодание не поможет быстрее прекратить понос и даже может продлить его. Не рекомендуется пить соки или газированные напитки, так как они могут усилить понос.
Пероральная регидратация. Если у вашего ребенка имеются признаки обезвоживания, помимо вышеуказанных рекомендаций, желательно использовать для отпаивания специальные средства для пероральной регидратации. Обычно они выпускаются в пакетиках и их можно купить в аптеке без рецепта. Растворите порошок в воде, согласно инструкции. Этот раствор помогает восстановить запас соли, глюкозы и других важных минералов, которые ребенок теряет вместе с жидкостью.
Если после того как ребенок выпил раствор, его вырвало, подождите 5–10 минут и дайте ему еще раствора. Пусть он пьет медленно, хороший способ — давать ему ложку раствора каждые несколько минут. Свяжитесь с педиатром, если каждый раз после приема раствора вашего ребенка рвет.
Как правило, рекомендуется давать ребенку раствор для пероральной регидратации каждый раз, когда из него выходит большой объем водянистого стула. Объем раствора будет зависеть от роста и веса ребенка. Проконсультируйтесь, какой объем раствора давать вашему ребенку, с врачом или фармацевтом. Также рекомендуемая дозировка указана в инструкции по применению. Прочитайте подробнее о лечении обезвоживания.
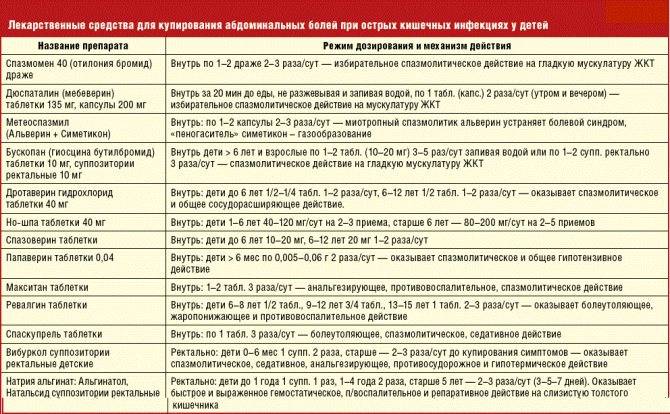
Другие методы лечения гастроэнтерита. Если ваш ребенок испытывает боль и у него повышена температура, дайте ему парацетамол. Маленьким детям может быть проще проглотить парацетамол в жидком виде, чем в таблетках. Детям до 16 лет не следует давать аспирин.
Как правило, средства от рвоты (противорвотные) и поноса при гастроэнтерите детям не рекомендуются , так как они могут иметь побочные эффекты.
Для лечения гастроэнтерита (кишечного гриппа) у детей также обычно не применяются антибиотики, так как в большинстве случаев болезнь имеет вирусную природу. Даже рвота и понос, вызванные бактериальной инфекций обычно проходят без антибиотиков. Самостоятельное использование антибиотиков для лечения легких вариантов гастроэнтерита повышает риск устойчивости микробов к антибиотикам. Лекарства из этой группы принимают только по назначению врача, в тяжелых случаях гастроэнтерита.
Госпитализация, как правило, рекомендуется лишь в случае, если у ребенка есть признаки сильного обезвоживания, в том числе следующие:
- притупление сознания, например, сонливость или невосприимчивость к окружающей обстановке;
- учащенное сердцебиение;
- учащенное дыхание;
- слабый пульс.
Состояние желудочно-кишечного тракта ребёнка после рвоты
Желудок и кишечник ребёнка после патологических реакций, которые сопровождались рвотой, находятся в расслабленном, гипотоничном состоянии. Слизистая оболочка желудочно-кишечного тракта может быть некоторое время воспалена после заболевания.
Многократная рвота у некоторых пациентов провоцирует мелкие разрывы слизистой оболочки пищевода и желудка. Такие разрывы носят название — синдром Меллори-Вейса. Повреждение слизистой оболочки могут вызвать кровотечение. Но данный синдром больше характерен для подростков и взрослых людей. У маленьких детей такая патология наблюдается крайне редко.
В каких случаях возникает рвота
Длительность и строгость диеты будет зависеть от причин, по которым возникла рвота. Нарушение режима питания, употребление непривычных или раздражающих продуктов (специй, приправ, пищевых добавок), стресс, травма головы и прорезывание зубов сопровождаются, как правило, однократной рвотой. В этом случае лечебное питание соблюдают в течение 1–2 дней, на третий день постепенно возвращаются к обычной диете.
А вот, как и чем кормить ребёнка при рвоте, если она вызвана пищевым отравлением, заболеванием органов пищеварения, повышенной температурой, длительным расстройством нервной системы? Здесь потребуется более серьёзный подход.
Во время рвоты аппетит отсутствует, и кормить насильно ребёнка не надо, за исключением отпаивания его чаями, настоями, водно-солевыми растворами.
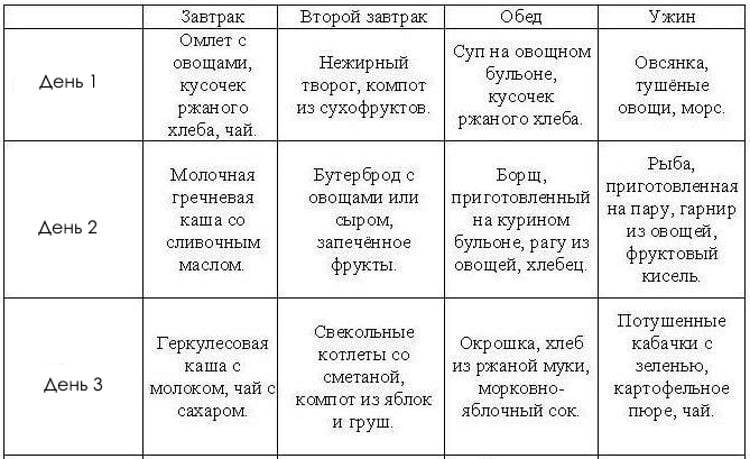
Но в период восстановления организма для соблюдения щадящей диеты следует знать, какие продукты легко усваиваются желудком, а какие вызывают несварение.
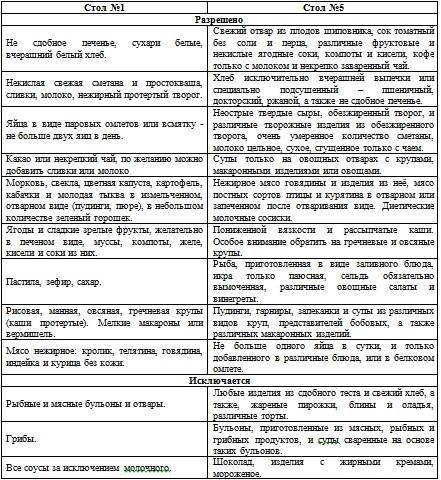
Правила питания после пищевого отравления
Строгая диета – не дополнение, а обязательный компонент лечения при остром отравлении у детей, так как при этом заболевании в первую очередь выводится из строя желудочно-кишечный тракт. При этом питание при отравлении у детей меняется в зависимости от возраста ребенка и тяжести течения болезни.
Однако есть основной принцип диетотерапии – давать пищу чаще, но меньшими и измельченными порциями!
При среднем или тяжелом течении болезни стандартный объем пищи нужно сократить в два раза. Следует кормить ребенка до 10 раз в сутки в течение 5-7 дней, постепенно возвращаясь к привычным порциям и рациону. Но помните, что насильно кормить ребенка нельзя!
Какие продукты можно есть?
Грудничкам разрешены грудное молоко и вода. При искусственном питании разрешены специальные смеси, в том числе с низким содержанием лактозы.
Для детей более старшего возраста есть общие принципы готовки и список разрешенных продуктов, о которых будет более подробно рассказано в разделе «Рацион»:
- щадящая готовка: на пару или в вареном виде;
- каши только на воде или нецельном молоке;
- тщательное измельчение пищи: в виде каш, пюре, суфле, фарша;
- фрукты (яблоки и груши) в печеном виде;
- овощи (свекла, морковь, цветная капуста и картофель) в паровом или вареном виде;
- нежирное мясо в виде пюре, фаршей или суфле (говядина, телятина, курица).
Какие продукты не следует давать?
Нельзя давать продукты «тяжелые», с резким вкусом, так как они нагружают и раздражают желудочно-кишечный тракт. Список некоторой запрещенной еды:
- цельное коровье молоко;
- овощи и фрукты с резкими вкусами;
- жирное мясо (свинина);
- продукты, повышающие газообразование (бобовые, свежий хлеб, виноград);
- концентрированные соки;
- продукты, вызывающие аллергию (шоколад, красные и оранжевые овощи и фрукты, рыба, орехи, мёд).
Рацион
Рацион грудничков и детей старше 1 года различается. Общая для всех возрастов рекомендация: в первый день отравления не перегружайте желудочно-кишечный тракт ребенка пищей. Пусть пьет только жидкость.
1. Груднички до 1 года.
У грудничков сохраняется их привычное питание – молоко матери. Это защита, иммунитет, витамины и питательные вещества для выздоровления и дальнейшего роста
Но необходимо обратить внимание на следующие правила!
- В первую неделю сократить объем привычной порции в полтора-два раза.
- После пятого дня болезни постепенно ежедневно добавлять по 10% от первоначальной порции.
- Не нужно ждать, когда ребенок сам прекратить пить молоко – время кормления нужно сократить.
- Не увеличивать количество кормлений.
- Не забывать поить ребенка обычной водой!
- С четырехмесячного возраста можно добавлять каши на воде, овощной отвар или пюре.
При искусственном питании принципы сохраняются. После обсуждения с педиатром, можно продолжить кормить ребенка кисломолочными и низколактозными смесями, так как они подавляют рост патогенных бактерий в кишечнике. Также можно добавить БАДы, назначенные врачом.
2. Дети старше одного года.
При легком отравлении достаточно лишь ограничить рацион, исключив запрещенные продукты.
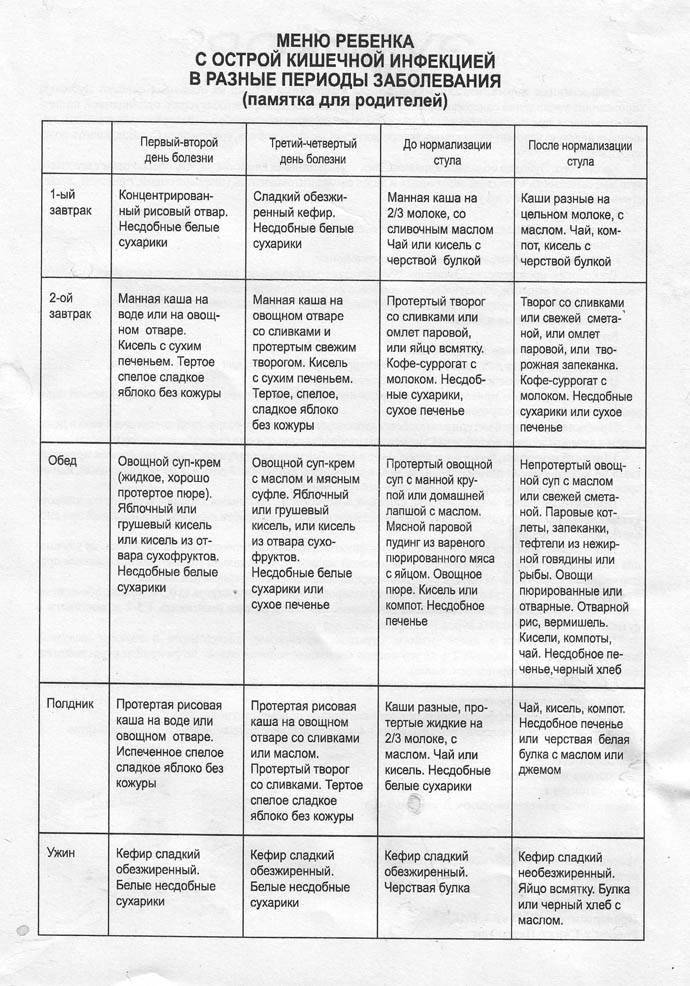
В случае более тяжелого отравления диета расширяется постепенно, в зависимости от дня болезни:
- 1 день: жидкость;
- со 2-4 дня: можно добавить овощи, яйца, каши и кисломолочные продукты (кефир – старше 3-х дней!);
- с 5 дня: постепенное добавление мясных продуктов, разрешенных фруктов и даже творога;
- с 7 дня: рацион, приближенный к стандартному, но с исключением цельного молока, свеклы, редьки, свежей выпечки и ягод или фруктов с выраженными вкусами;
- 2-3 неделя: стандартный рацион.
Основные рекомендации по питанию
Целями, которые преследует соблюдение диеты при псориазе, являются:
- уменьшение количества обострений заболевания;
- снижение частоты и интенсивности кожных высыпаний;
- нормализация обмена веществ;
- стимуляция защитных сил организма;
- налаживание работы пищеварительного тракта.
Согласно классификации Певзнера диета при псориазе не имеет «собственного стола», а значит, следует придерживаться общей диеты или лечебного стола № 15.
В случае обострения заболевания на несколько дней рекомендуется гипокалорийная диета с протертой пищей. Энергетическая суточная ценность ее составляет 1800 килокалорий, содержание белков — 50-70 грамм, жиров — не более 40-60 грамм, углеводов — около 250-300 грамм. Также показано исключение аллергенных продуктов.
Организм каждого человека индивидуален, и поэтому нет четких ограничений в потреблении той или иной пищи. Существует множество разработанных диетических методик при псориазе, наиболее известными из них являются диета Пегано и диета Огневой. Они схожи тем, что стремятся отрегулировать кислотно-щелочной баланс в организме для стабилизации заболевания. То есть рекомендуется употреблять до 70% от суточного рациона щелочеобразующих продуктов и около 30% — кислотообразующих.
Общие принципы диеты при псориазе:
режим питания;
Следует придерживаться принципа дробного питания: суточный рацион должен делиться на 4-6 приемов пищи, причем важно, чтобы последний прием происходил не позднее, чем за два часа до сна. Подобная дробность уменьшает нагрузку на желудочно-кишечный тракт и позволяет ему функционировать в оптимальном режиме
Кроме того, переедание способствует ожирению, а это неблагоприятно сказывается на течении заболевания.
кулинарная обработка;
Вся пища, которая входит в диету при псориазе, должна быть отварной или приготовленной на пару. Жарка исключается: во-первых, такие блюда перегружают печень и поджелудочную железу, во-вторых, они хуже усваиваются, а, в-третьих, продукты распада жарения являются канцерогенными, причем в процессе жарки витамины и другие полезные вещества разрушаются, и это, в совокупности, неблагоприятно сказывается на состоянии кожных покровов.
клетчатка;
В рационе больных псориазом должна преобладать растительная клетчатка. Потребление ее в пищу нормализует моторную функцию кишечника, предупреждает развитие запоров, выводит токсические вещества из организма, а также обеспечивает его необходимыми микроэлементами и витаминами. Кроме того, растительная пища не способствует увеличению массы тела. Все перечисленные факторы улучшают состояние кожи и снижают частоту рецидивов заболевания. То есть рацион больных псориазом должен быть на 70-80% вегетарианским.
употребление жидкости;
Потребление свободной жидкости не должно достигать менее 2-2,5 литров в день. Обильное питье обеспечивает выведение токсинов из организма, нормализует работу почек, препятствует развитию запоров и повышает тургор кожи.
алкоголь;
Употребление алкогольных напитков людям, страдающих псориазом, категорически запрещено. Алкоголь, особенно вина, при переработке организмом преобразуется в вещества, которые провоцируют аллергические реакции кожи. Спиртные напитки нарушают пищеварение, замедляют эвакуацию каловых масс, вызывают брожение, создают дополнительную нагрузку на печень, что ведет к накоплению токсинов. Помимо этого, этиловый спирт разрушает витамины и биологически активные вещества. И, конечно, при приеме алкоголя больной утрачивает самоконтроль и жестким образом нарушает диету.
элиминация;
Принцип элиминации заключается в постепенном исключении «неподходящих» продуктов из питания для выявления провоцирующих обострение заболевания продуктов. Такая постепенность способствует одновременно и привыканию к отказу от запрещенных продуктов.
вес;
?Избыточная масса тела свидетельствует о глубоком нарушении обмена веществ, в частности, липидного и углеводного. Важно нормализовать вес, не переедать и заниматься гимнастикой, так как ожирение нарушает работу пищеварительного тракта и сердечно-сосудистой системы. Нормализация веса улучшает состояние кожных покровов, так как в крови уменьшается содержание С-реактивного белка, повышающегося при ожирении.
Продукты лёгкие и тяжёлые
Младенцам на прикорме оставляют только грудное молоко. Это идеальный продукт, легко усваивающийся желудком. Возобновление прикорма проводят постепенно, заново приучая ребёнка к новым продуктам. Чем кормить ребёнка после рвоты?
Сначала дают жидкие рисовые и гречневые кашки, через 1–2 дня вводят детский творожок, затем овощное пюре, потом фруктовые соки. Каши варят на разбавленном молоке (соотношение с водой 1:1). В первый день можно давать размоченное печенье или пшеничные сухарики. Хорошим обволакивающим и успокаивающим действием на слизистую желудка обладает крахмальный кисель.
Продукты, рекомендуемые при нарушении работы желудка:
- печёные яблоки;
- бананы;
- отвар из сухофруктов;
- варёная морковь, брокколи;
- не кислый кефир, йогурты без добавок;
Тяжёлые для желудка продукты:
- мясо и рыба — их вводят в рацион в виде суфле через 2–4 дня после прекращения рвоты;
- груши, сливы, виноград;
- фруктовые соки;
- сладкое;
- свежий хлеб, булки, другие мучные продукты;
- ячневая, перловая и пшённая каши;
- овощи, фрукты, ягоды в сыром виде;
- жиры: сливочное, подсолнечное масло и другие.
Разумеется, никакой колбасы, чипсов, копчёностей, газировки и тому подобного.
Картофельное пюре без масла можно давать через несколько дней после рвоты. Оно содержит много углеводов, что в этом случае нежелательно для кишечника.
Выводы
Задача детской диеты при пищевых отравлениях — восстановить функционирование кишечника и поддержать ослабленный организм. Реабилитация бывает долгой и сложной, но процесс выздоровления можно ускорить правильным подбором продуктов. Кормите ребёнка маленькими порциями, жидкой (полужидкой) пищей, соблюдайте режим приёма пищи и обильно поите. Сбалансированное питание и продуманное меню избавят от неприятных симптомов и восполнят дефицит полезных веществ, необходимых для полного выздоровления.
Видео «Диета ребенка после пищевого отравления»
Предыдущая запись Как правильно выбрать тюбинг-ватрушку для ребенка
Следующая запись Почему малыш в 4 месяца плохо держит голову