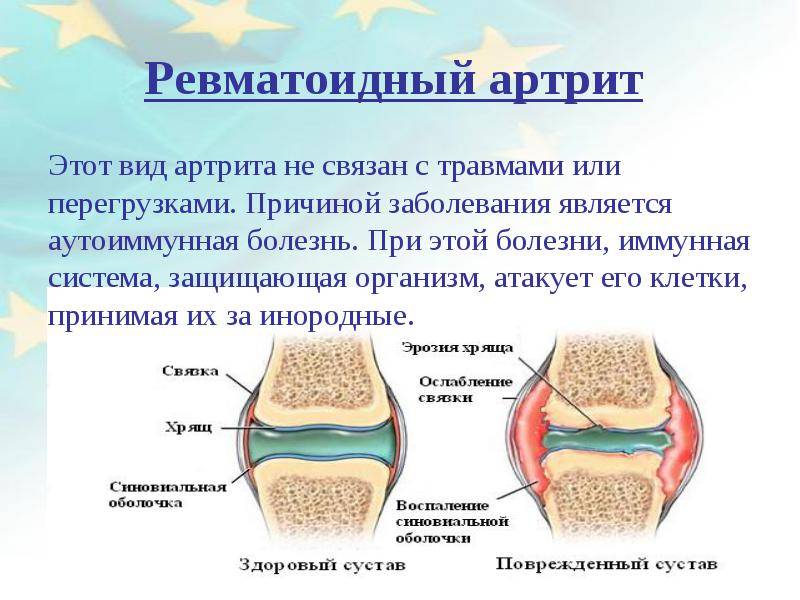
Реактивный артрит у детей
Негнойный реактивный артрит — одно из самых распространенных ревматических заболеваний среди детей и подростков, в особенности, мужского пола. Согласно эпидемиологическим исследованиям, с РеА сталкивается 1 ребенок из 1000, а из общего числа пациентов с ревматическими симптомами от этой болезни страдают 56%. Поэтому причины, симптомы и лечение реактивного артрита у детей должен своевременно узнавать каждый родитель.
Причины реактивного артрита у детей
В 4 случаях из 5 реактивный артрит у детей развивается из хламидийной инфекции. Заражение возможно при бытовых контактах с больными и носителями инфекциями — людьми, домашними животными, птицами, а также воздушно-капельным, контактным и воздушно-пылевым путем. Нередко хламидийная инфекция бывает врожденной — ребенок заражается во время прохождения через родовые пути больной матери, у которой болезнь может протекать абсолютно бессимптомно.
Реактивный артрит, вызванный кишечными инфекциями, особенно распространен среди детей в возрасте 1-3 года. Он возникает вследствие иерсиниоза, сальмонеллеза, шигеллеза и кампилобактериоза — все эти заболевания ребенок может получить, когда ползает, тянет в рот немытые руки и игрушки. Артрит вследствие носоглоточной инфекции не имеет возрастных предпочтений, но встречается сравнительно редко.
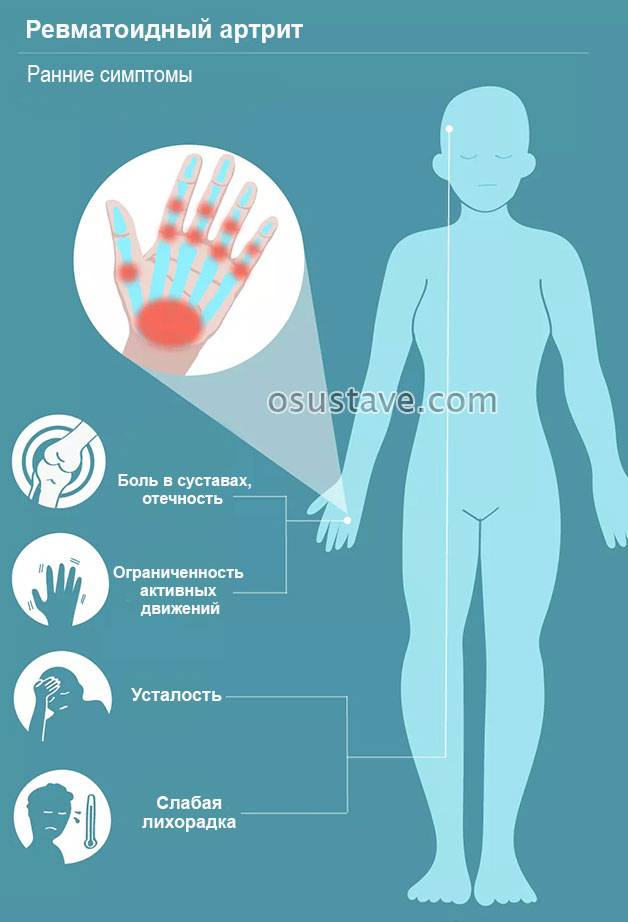
Симптомы реактивного артрита у детей
Как правило, симптомы предшествующей инфекции на момент выявления РеА уже отсутствуют. Урогенитальные инфекции (такие как хламидиоз) могут вообще никак не заявлять о себе примерно в 40% случаев. По этой причине значимыми у детей являются следующие симптомы:
- субфебрильная температура тела от 37,1 до 38°С;
- лихорадка;
- снижение аппетита;
- общая слабость и утомляемость;
- внезапно начавшаяся боль в суставах, которая сопровождается их отеком;
- боли в области ягодиц, поясницы, стоп;
- конъюнктивит и другие поражения глаз и слизистых;
- сыпь в области пораженных суставов;
- ребенок жалуется на боль в пальцах, прихрамывает, пытается погладить или защитить больные суставы.
За 2-6 недель до появления ревматических признаков может наблюдаться:
- затрудненное мочеиспускание;
- симптоматика вульвита, баланита;
- зуд и жжение в области промежности;
- беспокойство;
- диарея.
Уже упомянутый синдром Рейтера может наблюдаться у детей в течение нескольких месяцев, а при отсутствии лечения может перерастать в ювенильный ревматоидный артрит.
Лечение реактивного артрита у детей
Подбор лечения для ребенка начинается после сбора семейного анамнеза и проведения лабораторной диагностики (преимущественно клинический анализ и биохимическое исследование крови). Основу терапии составляют антибиотики широкого спектра, которые могут назначаться еще до идентификации инфекционного агента (1-2 курса с перерывом 5-7 дней). При постэнтероколитическом артрите антибиотики могут не назначаться. Также лечение реактивного артрита у детей включает симптоматическое лечение суставного синдрома — обезболивание, снятие воспаления, улучшение оттока жидкости из прилегающих тканей, восстановление подвижности в суставе, коррекция иммунных реакций. Для этого применяется как общая, так и локальная терапия (внутрисуставные инъекции глюкокортикостероидов), использование противовоспалительных мазей, кремов и гелей. Клинические рекомендации при реактивном артрите у детей и препараты выбора определяются с учетом возраста, возбудителя болезни, тяжести течения болезни и индивидуальной эффективности
Важно поддерживать чистоту в помещении, регулярно проветривать жилые комнаты, обучить ребенка правилам личной гигиены.
Не болейте и берегите близких!
Вам может быть интересно:
Артроз челюстного сустава — сдерживая больАртроз лучезапястного суставаАртроз пальцев ногОстеоартроз локтевого суставаАртроз пальцев рук — болезнь музыкантов или нет?
Принципы занятий при артрите
В России количество пациентов, которые страдают ревматоидным артритом, приближается к 6% населения. И именно острый болевой синдром в суставах является причиной отказа от упражнений, которые можно считать даже легкими, и проводимыми без отягощений. Однако опытные врачи ЛФК знают, что тренировки, которые проводятся в фазу клинической ремиссии, значительно облегчают боль, и увеличивают объём движений, практически так же, как и лекарственные препараты. Каковы главные принципы занятия физической культурой у пациентов с ревматоидным артритом? Как заниматься правильно и избежать перегрузок? Вот эти советы.
Стремиться контролировать боль
Это означает, что перед началом первой тренировки обязательна консультация врача, поскольку в некоторых случаях (в начале занятий) увеличивать объем и амплитуду движений в суставах необходимо с помощью поддерживающей лекарственной терапии. На фоне нестероидных противовоспалительных препаратов и физиопроцедур необходимо начинать процесс оздоровления, а затем постепенно снижать дозу лекарственных препаратов.
Медленное начало
Ни в коем случае нельзя начинать высокоамплитудные движения без разминки, особенно у пациентов в возрасте, и с существенным ограничением объема движений. Разминочные упражнения должны также увеличивать постепенно свою амплитуду, а если имеется выраженная болезненность и дискомфорт в области суставов, то перед началом разминки можно принять или теплый душ, или наложить согревающую грязевую повязку для расслабления связочного аппарата.
Запрещается давать сразу выраженную нагрузку
Даже в том случае если есть стойкая ремиссия и никакой боли или дискомфорта нет. Гораздо лучше заняться несложными видами водной аквааэробики, плаванием, ездой на велосипеде или занятиями на велотренажере. Очень подходит восточная гимнастика Тай-цзи цюань, проводимая с опытным инструктором в медленном темпе.
Смена упражнений
Следует регулярно менять виды упражнений, и через некоторое время увеличение движений пойдёт более активным темпом, чем при соблюдении одной-единственной тренировочной программы. Однообразный комплекс может быстро надоесть, но еще больше пользы принесет смена нагрузки, например смена упражнений с мячом и гимнастической палкой на плавание.
Не терпеть боль в суставах
Если в процессе занятий внезапно появилась и усилилась боль в суставах, то об этом обязательно нужно сказать врачу, и нельзя преодолевать боль посредством увеличения физической нагрузки.
Возможно, следует изменить физические упражнения, или подключить дополнительно лекарственные препараты или средства физиотерапии, в крайнем случае, возможно, суставам требуется отдых на некоторое время.
Делать те упражнения, которые не нравятся
Все прекрасно знают, что любой человек с большей самоотдачей делает те физические упражнения, какие у него получаются хорошо, а на укрепление слабых мышц и на нагрузку непослушных связок время тратить не хочется
Однако нужно помнить, что при артрите и остеоартрозе важно укреплять слабую мускулатуру, которая подверглась гипотрофии как раз вследствие ограничения движений при развитии болевого синдрома. Поэтому нужно делать упражнения в медленном темпе, и через силу, хотя их выполнять некомфортно, и они пока плохо получаются
Контроль самочувствия
Чрезвычайно важно контролировать общее самочувствие до тренировки, в середине и после нее. Это означает, что необходимо измерять пульс, артериальное давление, и, желательно, – число дыхательных движений
Не стоит беспокоиться, если в процессе тренировки и после нее показатели будут выше, чем в начале, это нормальный физиологический процесс. Главное, чтобы давление и показатели пульса вернулись к дотренировочным не позже, чем через час – два после окончания нагрузки. В противном случае может потребоваться лекарственная коррекция, а также – консультация врача кардиолога.
Лечение Ревматоидного артрита у детей:
Самостоятельное лечение ревматоидного артрита у детей строго запрещено. Все случаи должен вести квалифицированный врач-ревматолог. Детей лечат в основном в стационаре, особенно актуально это для периода обострения болезни. Для терапии РА у детей применяют противовоспалительные препараты, которые в большинстве случаев представляют собой внутрисуставные инъекции.
Лечебный комплекс включает процедуры, целью которых является облегчение положения ребенка. Сюда относят общеукрепляющие лекарственные средства, неспецифические противовоспалительные препараты, а также физиопроцедуры, специальный массаж и т.д. Важны методы ЛФК и специальный рацион, а также миорелаксанты и психологическая помощь ребенку.
Срок выздоровления и степень зависит от того, насколько далеко зашла болезнь и насколько тяжело она проявляется. Также имеет значение возраст больного и пол. У детей ревматоидный артрит часто переходит в затяжную стадию, которая сопровождается регулярными обострениями.
Прогнозируют благоприятное окончание болезни, если лечение начато вовремя, адекватно подобран восстановительный курс и соблюдены родителями все рекомендации врача.
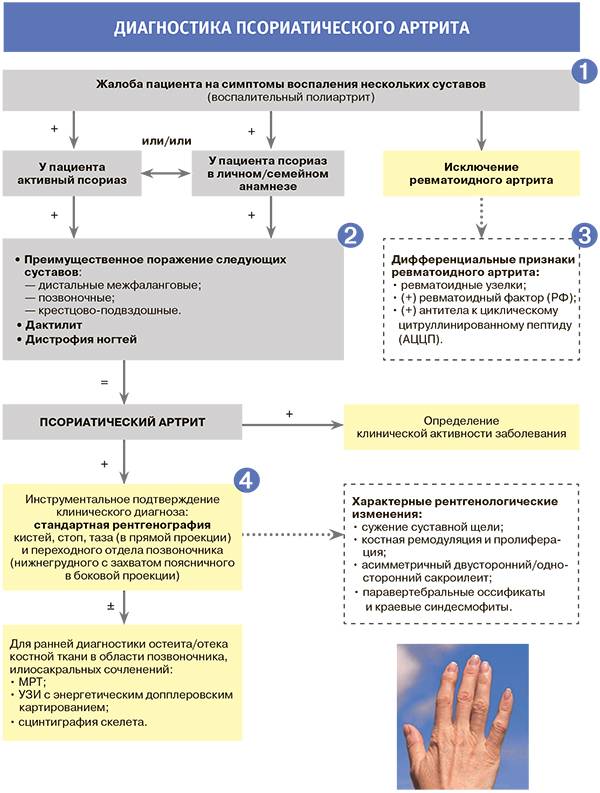
Лечение псориатического артрита
После установление окончательного диагноза проводится лечение псориатического артрита. Оно должно быть комплексным и подбираться для каждого больного индивидуально. Цель лечения:
- подавление активности воспаления и прогрессирования заболевания;
- предупреждение разрушения суставных сочленений и утраты им своей функции.
Полностью вылечить псориатический артрит невозможно. Но современная медицина располагает возможностями контроля и управления этим заболеванием при условии проведения лечения по назначению и под контролем лечащего врача. Значительное увеличение продолжительности ремиссии вполне реально.
Применяются медикаментозные и немедикаментозные методы лечения псориатического артрита. При необходимости используют народные средства и хирургические методы.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Медикаментозная терапия
Комплексная лекарственная терапия псориатического артрита включает назначение следующих препаратов:
- Лекарства из группы НПВП – назначают во время обострения для подавления воспаления, отека, боли, а также как жаропонижающее средство. Диклофенкак, Ибупрфен, Нимесулид и другие средства назначают в виде таблеток для приема внутрь, внутримышечных инъекций, мазей и гелей для наружного применения.
- Глюкокортикоидные гормоны применяют при выраженных воспалении, отеке и болях, не снимающихся НПВП. Гормоны (Преднизолон, Дексаметазон, Бетаметазон и др.) принимают внутрь, вводят в виде внутримышечных и внутрисуставных инъекций.
- Базисные средства, подавляющие активность иммунной системы (иммунодепрессанты) – Метотрексат, Циклоспорин, Сульфасалазин, Лефлуномид назначают длительными курсами под лабораторным и рентгенологическим контролем.
- Генно-инженерные биологические препараты, в состав которых входят антитела, цитокины и другие биологически активные вещества, принимающие участие в иммунных реакциях и подавляющие активность провоспалительных цитокинов, — Ритуксимаб, Устекинумаб. Эффективная современная терапия ПсА.
Правильно назначенная медикаментозная терапия позволяет полностью контролировать течение заболевания.
Немедикаментозные методы лечения
Лечение псориатического артрита должно быть комплексным и обязательно включать в себя лечебную гимнастику, рефлексотерапию и физиотерапевтические процедуры
В состав комплексной терапии входит также лечение псориатического артрита немедикаментозными методами:
- Режим. Во время обострения – максимально щадящий режим, при сильном обострении – постельный. Во время ремиссии рекомендовано постепенное повышение двигательной активности.
- Питание. Специальной диеты нет, но рекомендуется придерживаться принципов здорового питания с исключением жирных, жареных, острых, копченых блюд, сладостей, сдобы и алкоголя.
- Физиотерапевтические процедуры. Подбирают наиболее подходящие для состояния пациента процедуры: снимающие воспаление и боль, восстанавливающие суставную функцию, устраняющие последствия стресса и т.д.
- Лечебная гимнастика. Специально подобранные упражнения снимают утреннюю скованность, уменьшают болевые ощущения. Во время ремиссии рекомендовано постепенно увеличивать нагрузки.
- Рефлексотерапия. Сеансы иглоукалывания и другие восточные методики устраняют боли, воспаление, восстанавливают суставную функцию.
ДИАГНОСТИКА
Диагностические критерии
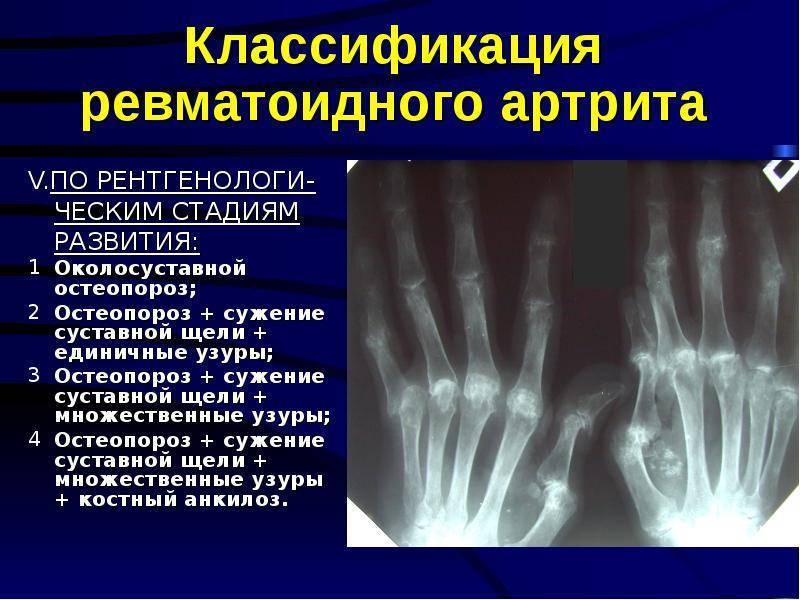
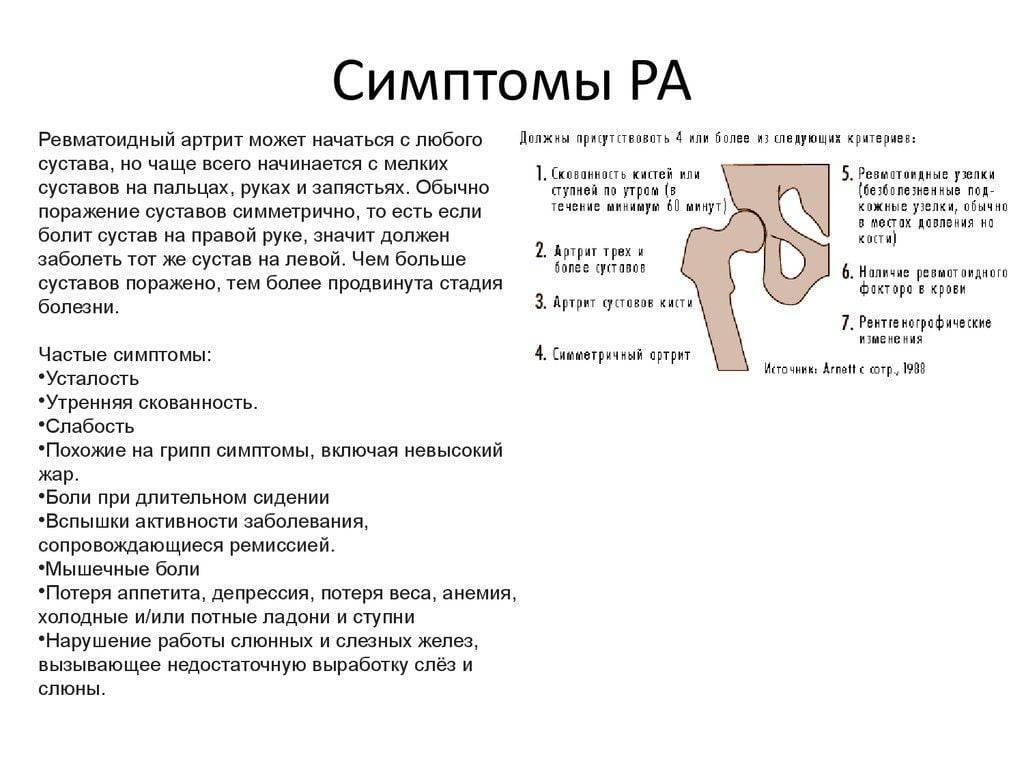
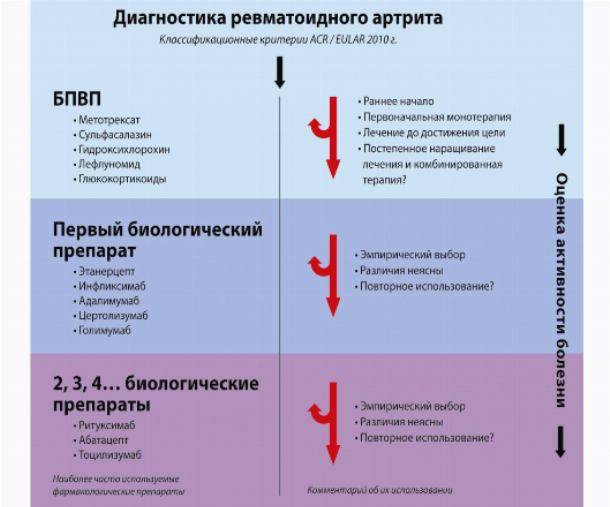
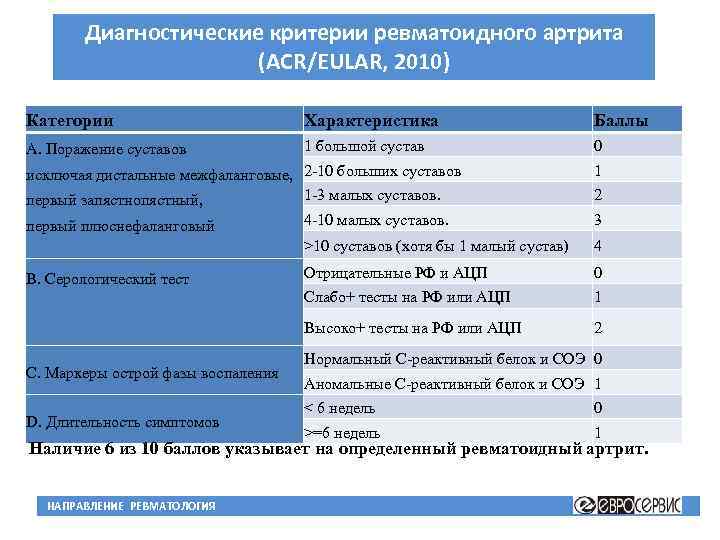
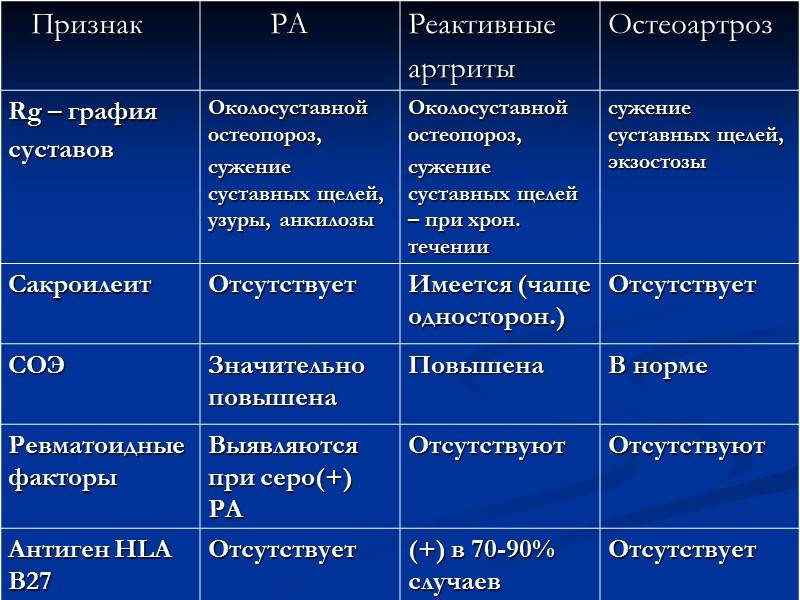
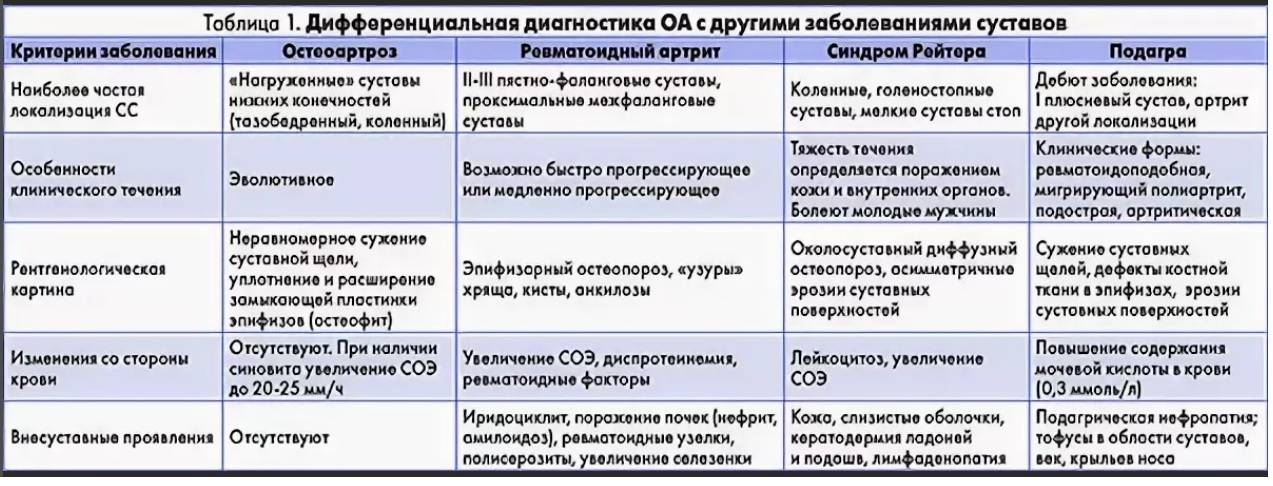
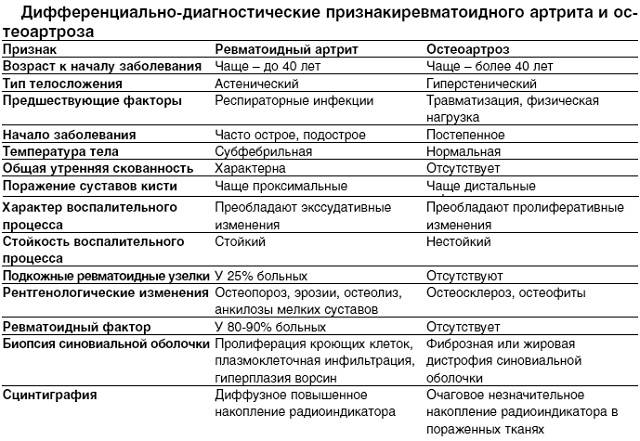
Для постановки диагноза ревматоидного артрита необходимо, по крайней мере, наличие 4 из 7 критериев, предложенных Американской ревматологической ассоциацией в 1987 г. (табл. 44-2). Первые 4 признака должны устойчиво сохраняться не менее 6 нед. Не исключаются больные с двумя клиническими диагнозами. Чувствительность критериев составляет 91,2%, специфичность — 89,3%.
Поскольку фармакотерапия ревматоидного артрита более эффективна на ранних стадиях, его диагностика должна осуществляться как можно раньше.
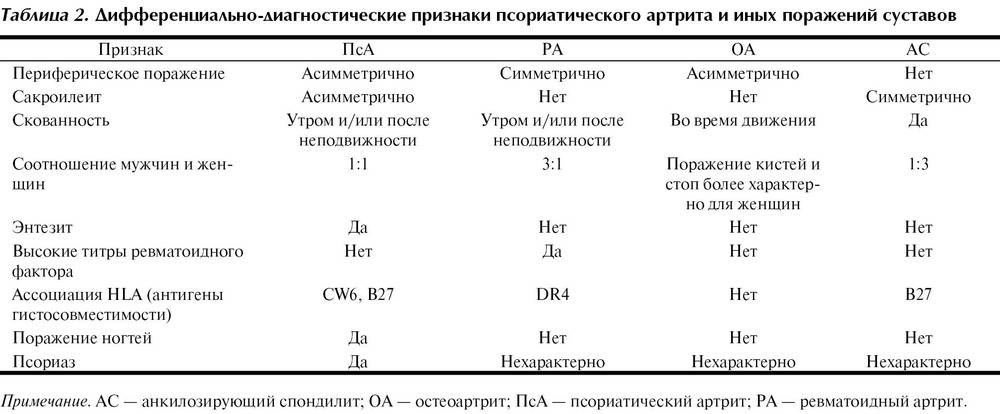
Таблица 44-2. Диагностические критерии ревматоидного артрита
Возможные последствия реактивного артрита у детей
Без вовремя начатой терапии реактивные артриты приводят к ряду тяжелых последствий. В группе риска находятся лица, у которых реактивный артрит протекает уже более 1-2 месяцев, что указывает на возможную хронику патологического процесса. Чаще всего с затяжным течением болезни сталкиваются лица, имеющие антиген HLA-B27. Наиболее частыми осложнениями заболевания являются:
- Хроническое длительное течение. Встречается такое состояние примерно у каждого пятого пациента с реактивным артритом. Это наиболее распространенное последствие данного заболевания, негативно влияющее на качество жизни больного, вынужденного длительное время использовать противовоспалительные средства, обезболивающие препараты.
- Снижение остроты зрения. Это одновременно тяжелое и редкое последствие синдрома Рейтера. Чаще всего осложнение возникает из-за неправильно подобранной терапии, а не из-за самого заболевания. Бывают случаи, что пациент имеет не диагностированную глаукому или катаракту, что и способствует возникновению осложнений на зрительный аппарат.
- Ограничение подвижности в суставах. Такое явление возникает на фоне затяжного и сильного воспалительного процесса в суставах. Имеются две причины патологического состояния – длительная обездвиженность конечности и появление патологических изменений в суставной сумке на фоне воспаления. Такие поражения более характерны для поражения крупных суставов – коленных, локтевых, голеностопа. Если у пациента возникают аналогичные проблемы с мелкими суставами пальцев рук или ног, то они реже поддаются патологическим процессам, возникающим в результате воспаления.
- Хроническая суставная боль. В редких случаях после перенесенного реактивного артрита могут остаться боли в суставах, которые проявляются в течение нескольких лет, даже при условии стойкой ремиссии. Данное явление связано со структурными изменениями в суставной полости – появлением наростов остеофитов или снижением количества суставной смазки. Из-за таких нарушений кости начинают тереться друг о друга, что проявиться выраженными болевыми ощущениями. Боль не поддается медикаментозной терапии, так как заново хрящ на суставе не вырастет. В результате может потребоваться проведение эндопротезирования.
- Хронические болезни внутренних органов. В редких случаях реактивный артрит также может затронуть другие органы, помимо признаков артралгии. Если пациент поздно обращается к лечащему врачу, то воспалительный аутоиммунный процесс распространяется на внутренние органы, включая почки, сердце, легкие. Наиболее частое осложнение – появление амилоидоза, патологического отложения белка на внутренних органах, чаще почках.
Факты о ревматоидном артрите
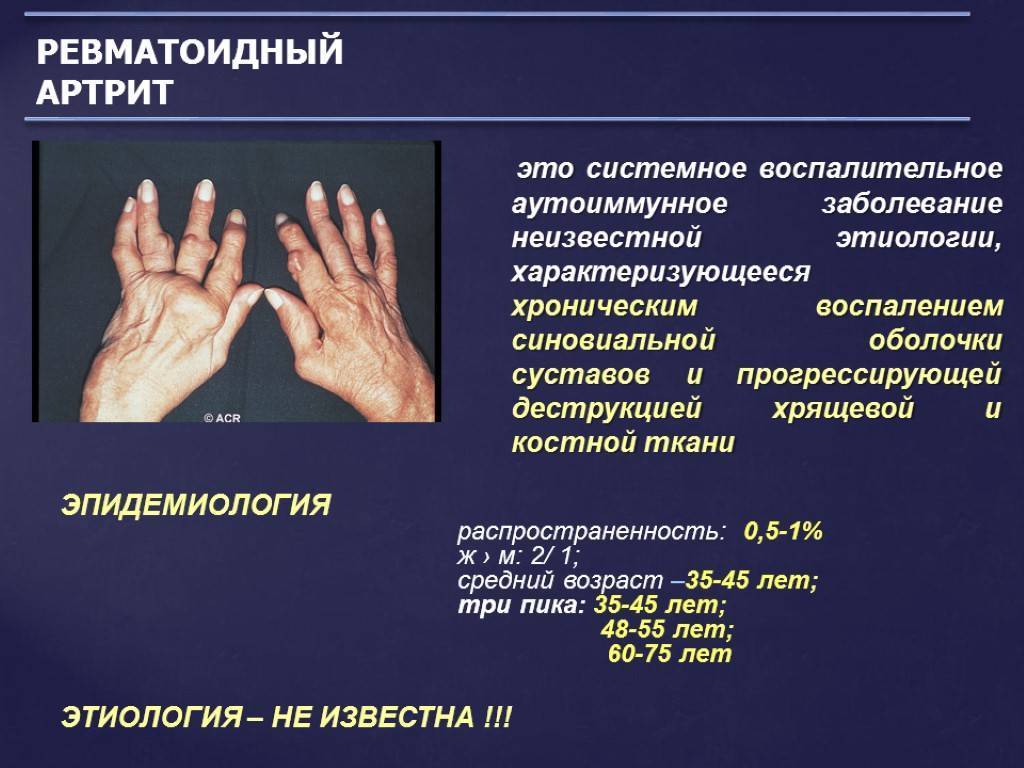
- Ревматоидный артрит – это опасное аутоиммунное заболевание, которое может привести к хроническому воспалению суставов ног и других участков тела.
- Ревматоидный артрит может затрагивать людей всех возрастов.
- Причины такого заболевания, как ревматоидный артрит, часто остаются неизвестными.
- Ревматоидный артрит суставов ног — это хронический недуг, характеризующийся периодами вспышек болезни и затем ее ремиссии.
- Ревматоидный артрит характеризуется тем, что несколько суставов ног часто, но не всегда, страдают симметрично.
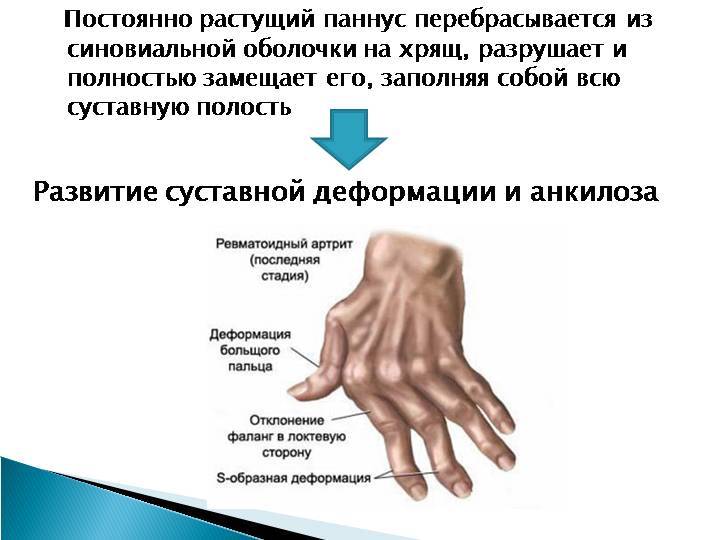
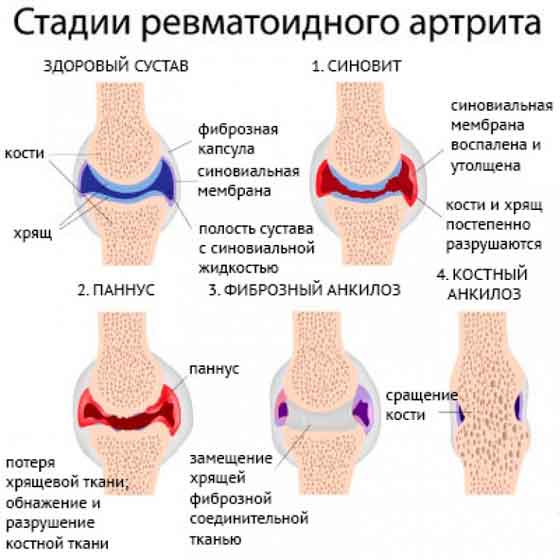
- Хроническое воспаление может привести к необратимым разрушениям суставов и деформации.
- Повреждение суставов ног может произойти рано и не коррелирует с выраженностью симптомов.
- «Ревматоидный фактор» является антителом, которое может быть найдено в крови у 80% людей на ревматоидный артрит суставов ног.
- Лечение коварного ревматоидного артрита сочетает комбинацию: медикаменты, отдых и упражнения , а иногда и хирургическое вмешательство.
- В начале лечения такого заболевания, как ревматоидный артрит, поражающий суставы ног, приводит к лучшим результатам, чем при хронической его форме.
[]
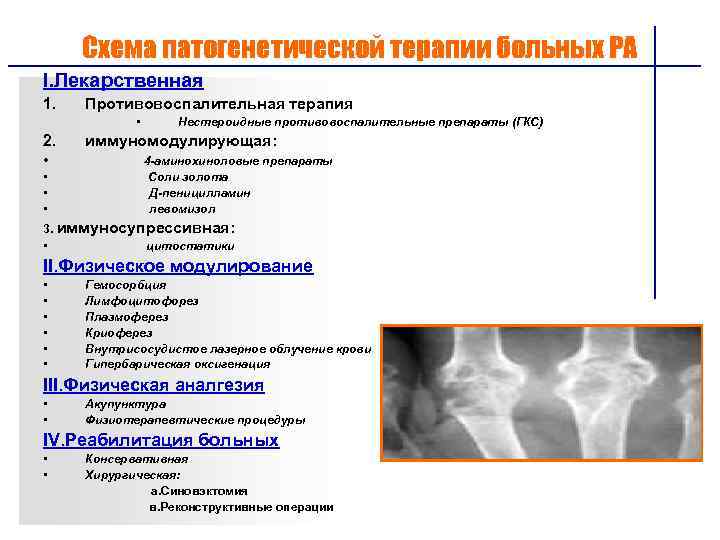
ЛЕЧЕНИЕ
Лечение больных ревматоидным артритом начинают в специализированном ревматологическом стационаре.
ОБЩИЕ РЕКОМЕНДАЦИИ
• Мультидисциплинарный подход, основанный на использовании нефармакологических и фармакологических методов, привлечении специалистов других медицинских специальностей (ортопедов, физиотерапевтов, кардиологов, невропатологов, психологов и др.).
• Лечение пациентов с ревматоидным артритом должно проводится ревматологом.
• Пациента следует информировать о характере заболевания, побочных эффектах применяемых ЛС (пациент должен знать, что при появлении определённых симптомов следует немедленно прекратить приём ЛС и обратиться к врачу).
• Избегать факторов, которые могут провоцировать обострение болезни (инфекции, стрессы и др.).
• Отказ от курения и приема алкоголя. Курение может играть роль в развитии и прогрессировании ревматоидного артрита; выявлена ассоциация между количеством выкуриваемых сигарет и серопозитивностью по ревматоидному фактору, прогрессированием эрозивных изменений суставов, появлением ревматоидных узелков, а также поражением лёгких (у мужчин).
• Поддержание идеальной массы тела.
• Сбалансированная диета, включающая пищу с высоким содержанием полиненасыщенных жирных кислот (рыбий жир, оливковое масло и др.), фрукты, овощи.
• Обучение пациентов (изменение стереотипа двигательной активности и др.).
• Лечебная физкультура(1-2 раза в неделю).
• Физиотерапия: тепловые или холодовые процедуры, ультразвук, лазеротерапия (при умеренной активности РА).
• Ортопедическое пособие: профилактика и коррекция типичных деформаций суставов и нестабильности шейного отдела позвоночника, шины для запястья, корсет для шеи, стельки, ортопедическая обувь.
Другие причины: почему болят суставы рук и ног у детей?
У детей часто наблюдаются так называемые «боли роста». У ребенка болят суставы на ногах, по ночам. Боли сильные, но не проявляют себя днем и не нарушают состояние и двигательную активность ребенка. Это доброкачественное состояние, не требующее лечения, но в каждом случае ревматолог должен исключить более серьезную патологию. Иногда артрит может быть одним из симптомов таких вирусных заболеваний, как краснуха, эпидемический паротит, парвовирус В 19, острые вирусные гепатиты и др. Изменения в суставе проходят одновременно с другими симптомами. Специальное лечение может не понадобится – лечится основное заболевание. Реже острое воспаление в суставе является проявлением серьезной болезни
Если у ребенка болят суставы рук, болят коленные или другие суставы, важно исключить такое грозное состояние, как бактериальный (септический) артрит. Он сопровождается высокой температурой, выраженной интоксикацией, изменением цвета и температуры самого сустава, признаками бактериального воспаления в анализе крови (лейкоцитоз, повышение СРБ)
В этом случае может понадобиться пункция сустава и назначение системной антибактериальной терапии (в стационаре). Иногда воспаление одного или нескольких суставов может быть началом хронического артрита, либо одним из симптомов системных воспалительных заболеваний (таких как ревматизм, васкулит, системная красная волчанка и др.), либо проявлением хронических инфекционных заболеваний (вирусные гепатиты, боррелиоз, иерсиниоз, туберкулез и др.). Диагноз ставится на основании анализа других симптомов и результатов обследования (обширный спектр анализов, КТ, МРТ суставов). При подтверждении диагноза лечение должно быть длительным. Может потребоваться дообследование и подбор терапии в условиях специализированного стационара. Если у ребенка болят суставы, это не всегда признак воспаления. Иногда болевой синдром связан с нарушением кровообращения в костных структурах на фоне активного роста (остеохондропатии, болезнь Кальве-Пертеса). Диагноз ставится на основании осмотра и данных рентгена, и в дальнейшем пациента ведет ортопед. Также может понадобиться хирургическое лечение. И, наконец, боль в суставе может быть вызвана нераспознанной травмой (в том числе при занятиях спортом). Тщательный осмотр, сбор анамнеза, особенности болевого синдрома, рентген и МРТ – все это позволяет определить, что причина болей стала травма.
ЛАБОРАТОРНЫЕ ДАННЫЕ
Общий анализ крови
Частые лабораторные признаки ревматоидного артрита — реакции организма, связанные с острым воспалением (гипохромная анемия, увеличение СОЭ и CРБ)
Исследование СОЭ и CРБ важно не только для дифференциальной диагностики ревматоидного артрита от невоспалительных заболеваний суставов, но и для оценки активности воспаления, эффективности терапии и оценки прогноза. Другие лабораторные изменения, такие, как гипергаммаглобулинемия, снижение концентрации белков системы комплемента, тромбоцитоз и эозинофилия, обычно выявляют у пациентов с тяжёлым ревматоидным артритом, а нейтропению — при синдроме Фелти
Иногда наблюдают увеличение активности ЩФ и трансаминаз, связанное с активностью заболевания.
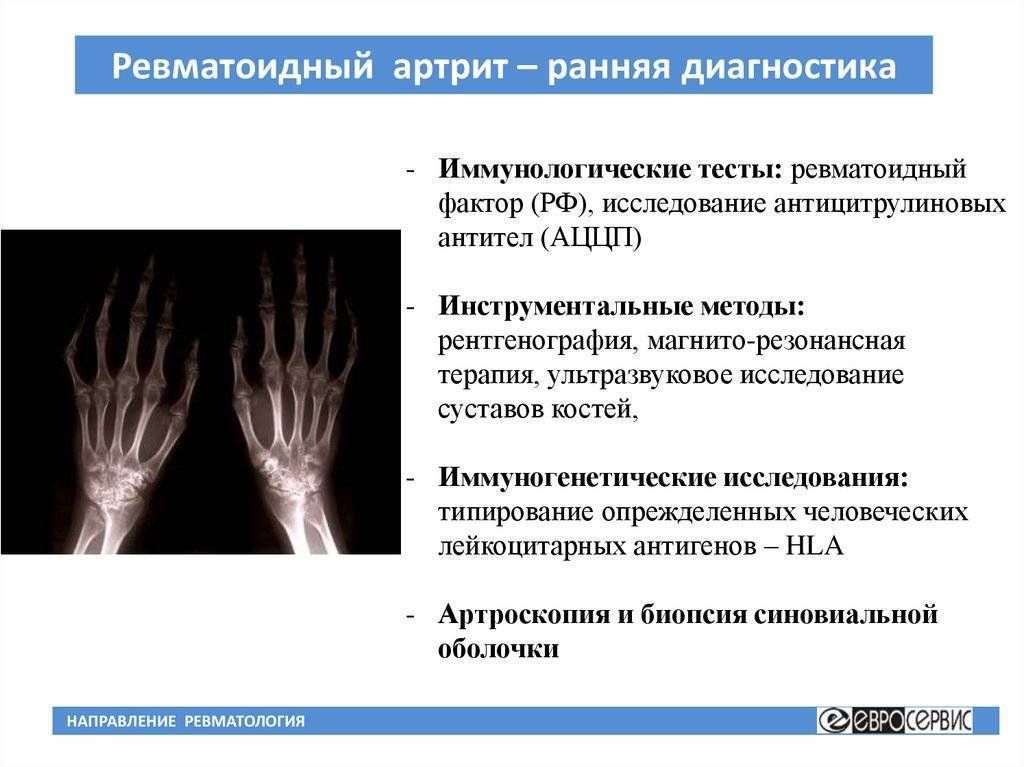
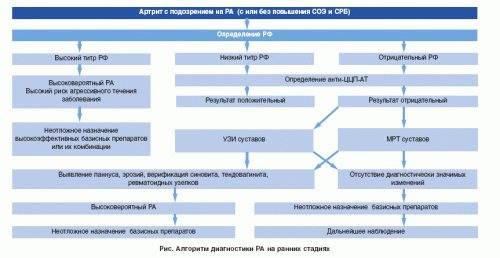
Иммунологические исследования
Особенности артритов различной локализации
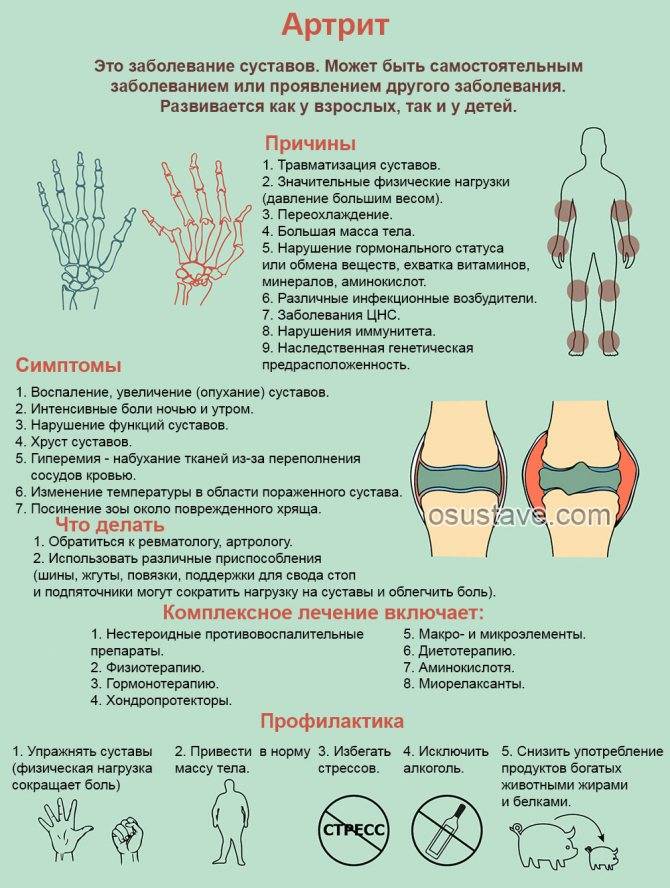
При общей схожести симптомов артрита, проявление воспалительного процесса в разных суставах имеет свои особенности.
Артрит суставов нижних конечностей
Нижние конечности имеют самую высокую нагрузку, поэтому суставные воспалительные процессы в этой области протекают более агрессивно, чаще обостряются и переходят в артрозоартриты. Особенности различных артритов суставов нижних конечностей:
- Тазобедренный сустав. Частая причина артрита тазобедренного сустава — туберкулез. Протекает хронически, сопровождается болями и формированием анкилоза. Но своевременно назначенное лечение может предупредить прогрессирование болезни.
- Коленный сустав. Здесь часто развиваются неспецифические гнойные, а также гонорейные воспалительные процессы. Гнойные артриты могут протекать тяжело, колени болят очень сильно, больному часто требуется госпитализация, иногда даже оперативное вмешательство. Гонорейные артриты коленного сустава при своевременном лечении проходят без последствий, но при отсутствии лечения течение может переходить в хроническое с формированием анкилоза.
- Голеностопный сустав. Возникновение гнойного воспалительного процесса часто происходит при травме стопы. Протекает артрит голеностопного сустава тяжело. Инфекционные процессы: гонорейный, дизентерийный, грибковый при своевременно назначенном лечении проходят без последствий.
- Пятка. Артрит таранно-пяточного сустава чаще всего является следствием постоянного травмирования у спортсменов, людей, занимающихся тяжелым физическим трудом или имеющих лишний вес. В самом начале заболевание начинается незаметно с неприятный ощущений в области пятки, переходящих в боли. Затем боли распространяются на всю стопу. Если своевременно не обратиться к врачу, инвалидизация неизбежна.
Артрит суставов нижних конечностей
Артрит суставов верхних конечностей
Артрит суставов рук также протекает по-разному.
- Плечевой сустав. В этой области могут развиваться разные виды воспаления: острый гнойный артрит, ревматоидный, туберкулезный, травматический и т.д. Возникают боли в плече, усиливающиеся при движении, покраснение и отечность кожи. Больному с плечевым артритом требуется немедленная помощь.
- Локтевой сустав. Самыми частыми поражениями являются травматические и ревматоидные формы локтевых артритов. Заболевание протекает болезненно, что в большинства случаев заставляет больных своевременно обращаться к врачу, поэтому анкилозом заканчивается редко.
- Суставы кисти и пальцев. В основном это аутоиммунные поражения с развитием ревматоидного процесса. Протекают хронически с обострениями и ремиссиями. Основные симптомы артрита суставов кисти и пальцев – сильные боли, самостоятельно с ними справиться невозможно, требуется помощь врача. Очень часто при таких артритах развиваются деформации суставов кисти и пальцев по типу ластов с развитием вывихов и подвывихов.
Артрит суставов верхних конечностей
Шейный артрит
Артриты суставов шейных позвонков чаще всего имеют аутоиммунное и травматическое происхождение. Ревматоидными поражениями суставов позвоночника (болезнь Бехтерева) страдают в основном молодые женщины. Развивается воспаление на фоне уже имеющихся поражений других суставов (обычно мелких суставов кисти) и протекает с головными болями, болями и неподвижностью в области шеи, общим недомоганием. Часто сопровождается суставными подвывихами.
Травматический артрит развивается на фоне травм шеи и также может протекать тяжело, с подвывихами, частыми обострениями и постоянными болями. Шейный артрит любого происхождения подлежит длительному лечению под контролем врача.
Височно-челюстной артрит
Самой частой причиной артрита височно-челюстных суставов является неспецифическая инфекция. При артрите она попадает в сустав с током крови из отдаленных очагов инфекции или из близлежащих тканей при ангине, отите, стоматологических воспалительных процессах. Развивается воспаление с нарушением общего состояния, выраженным болевым синдромом при движении нижней челюсти. Открытие рта может сопровождаться смещением челюсти и подвывихом сустава. Опасность заболевания в близости к головному мозгу и попаданию инфекции на мозговые оболочки. При подозрении на данное заболевание следует немедленно обращаться к врачу.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Причины развития ревматоидного артрита. Симптомы
У большинства пациентов есть мутация в одном из генов. Поскольку много наших генов «спящие» и в течение жизни не проявят себя, то в семьях больных РА случаи заболевания хоть и возможны, но не так часты. Однако иногда какой-то фактор может активизировать деятельность этого гена. Им окажется вирусная инфекция, возможно, гормональные изменения, возникающие в период беременности или менопаузы, большое значение также имеет курение (поэтому кровным родственникам больных РА нужно настоятельно советовать отказаться от этой привычки!). Запускающий фактор (триггер) может уже исчезнуть, а поломанный ген начать свою активную деятельность. Поэтому ревматолог советует пациентам с РА не искать причину заболевания – к моменту развития заболевания триггера уже нет в организме, теперь уже нужно прекратить воспаление.