SQLITE NOT INSTALLED
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Бронхоэктатическая болезнь |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Рецидивирующий бронхит у детей |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
| Синусит |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Стрептококковый фарингит |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Эпиглоттит |
| Этмоидальный синусит (этмоидит) |
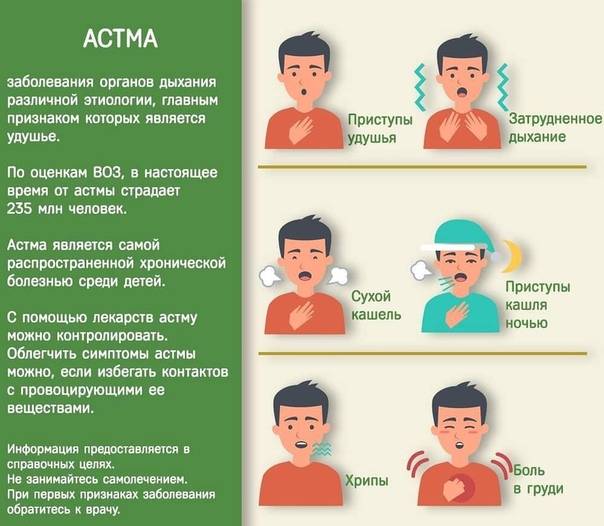
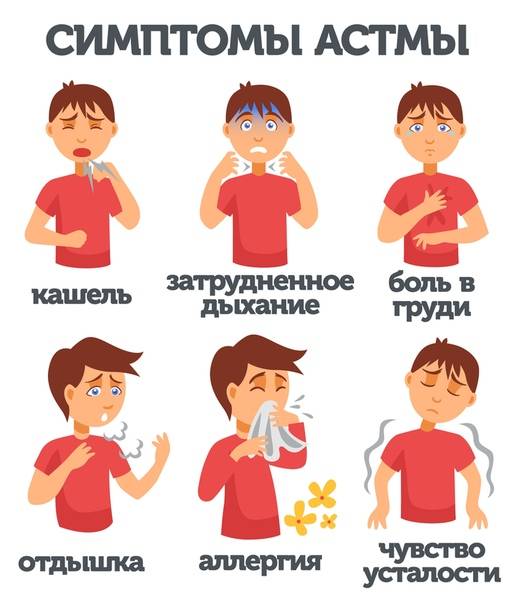
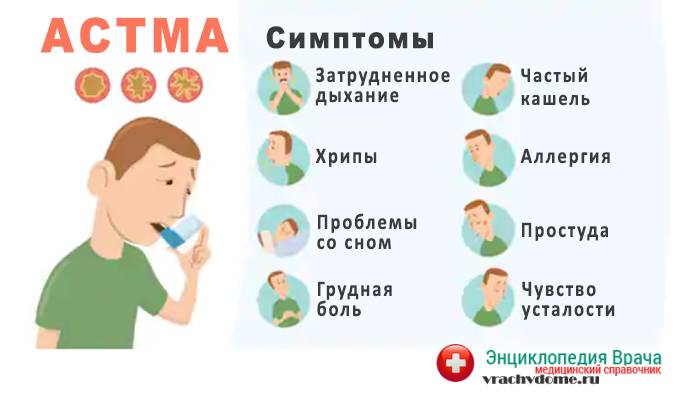
Симптомы Бронхиальной Астмы у ребенка:
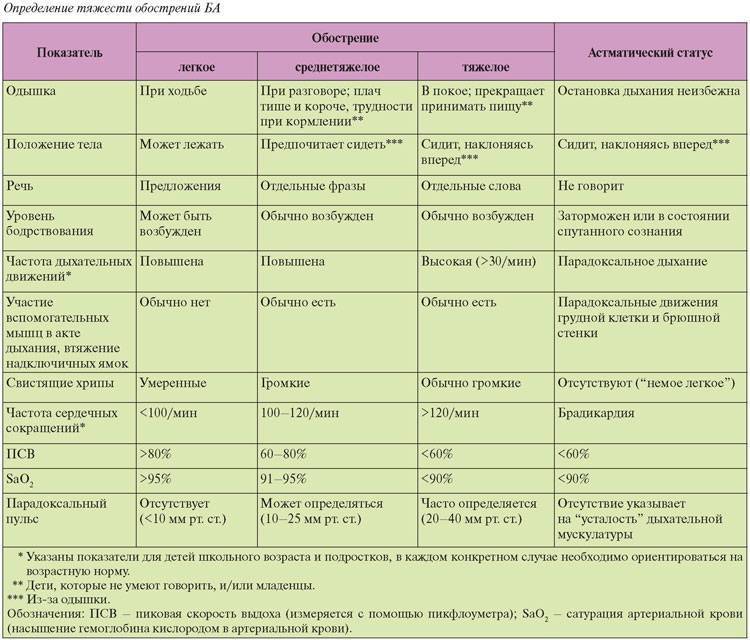
Клиника бронхиальной астмы у ребенка в фазе обострения (приступный период) имеет свои особенности, зависящие от патогенетических механизмов и возраста ребенка. Приступ протекает в виде повторных пароксизмов затрудненного дыхания. У детей раннего возраста чаще имеются «предвестники» приступа. За несколько дней или часов изменяется поведение ребенка, который становится раздражительным, ухудшаются аппетит и сон, появляется слизистое отделяемое из носа, сухой навязчивый кашель. Приступ удушья обычно развивается ночью. Нарушение бронхиальной проходимости определяется спазмом гладкой мускулатуры бронхиол, отеком слизистой оболочки и гиперсекрецией. При выходе из приступа наблюдается кашель с отхождением густой мокроты. В легких на фоне удлиненного выдоха выслушиваются сухие, а часто и влажные хрипы. Длительность послеприступного периода от 2 до 14 сут.
Фаза ремиссии (межприступный период) характеризуется клиническим благополучием. Однако клинико-функциональный контроль наших больных позволил и в этот период выявить нарушения бронхиальной проходимости при среднетяжелом и тяжелом течении болезни. Сохраняются также эозинофилия и повышение IgE в крови.
При тяжелом течении атопической бронхиальной астмы в межприступном периоде отмечаются симптомы общей интоксикации, нарушения бронхиальной проходимости при удовлетворительном самочувствии больного. У этих больных, так же как и у подростков с инфекционно-аллергической бронхиальной астмой, наиболее часто развивается астматическое состояние. Последнее опасно еще и тем, что дети приспосабливаются и не предъявляют жалоб на затрудненное дыхание. В астматическом состоянии у больных определяются нерезко выраженная экспираторная одышка, вздутие грудной клетки, ослабленное дыхание, непостоянные хрипы.
Длительность его от нескольких дней до нескольких месяцев. Опасность заключается в том, что в этот период функциональные сдвиги в организме (гипоксемия, ацидоз, надпочечни- ковая недостаточность и т. д.) создают угрозу развития асфик- сического синдрома, часто угрожающего жизни больного. Среди детей, больных бронхиальной астмой, асфиксический синдром развивается у 6-8 % больных.
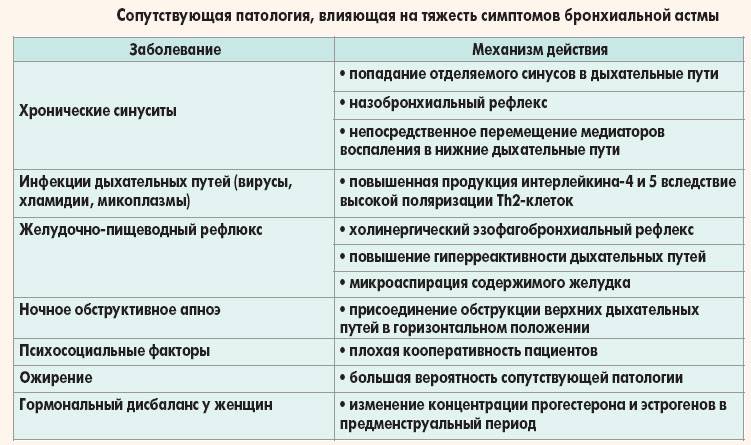
У детей, также как и у взрослых, имеются различные клинико-патогенетические варианты течения бронхиальной астмы. По данным детского отделения ВНИИП, помимо клинических особенностей, зависящих от преобладания различных типов аллергических реакций, и паторецепторных механизмов у 20 % детей патогенетические механизмы усложняются нарушениями со стороны: а) центральной нервной системы — органические поражения, предшествующие развитию бронхиальной астмы, психопатические черты личности, определяющиеся конфликтной ситуацией в семье или возникающие на фоне бронхиальной астмы; органические поражения, возникающие в период асфиксического синдрома; б) эндокринной системы — диэнцефальные нарушения, изменения функции яичников у девочек-подростков, недостаточность надпочечников; в) первичная недостаточность системы аденилциклазы — цАМФ. Развитие инфекционного процесса (рецидивирующего или хронического) в респираторном тракте неблагоприятно влияет на течение бронхиальной астмы.
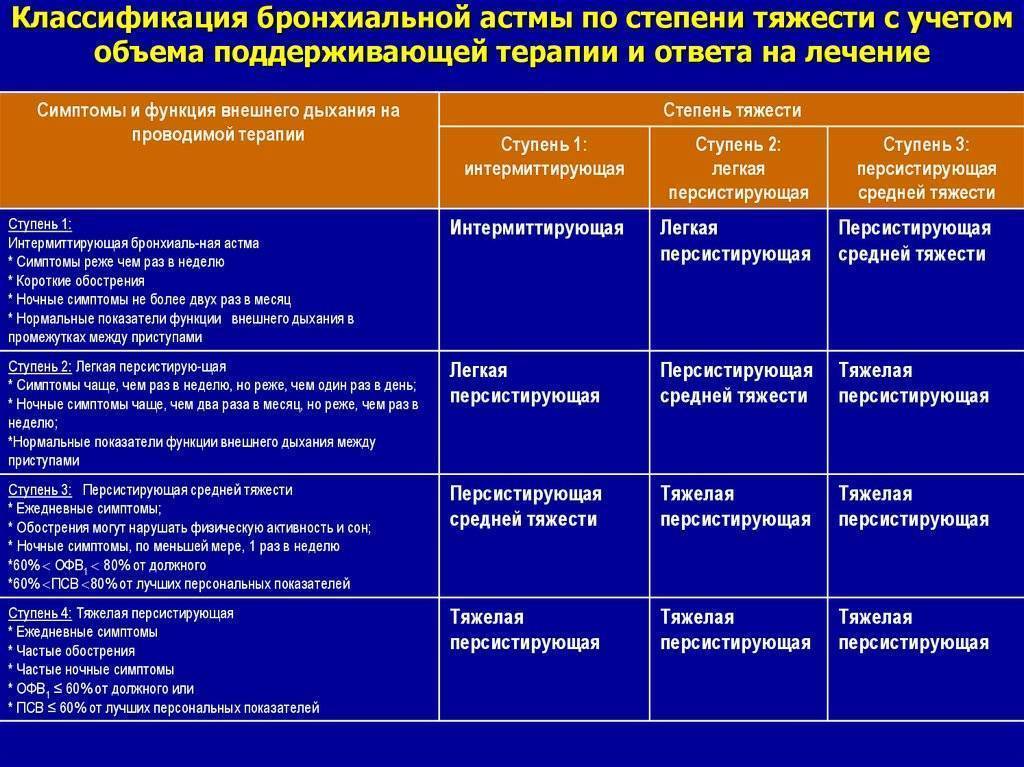
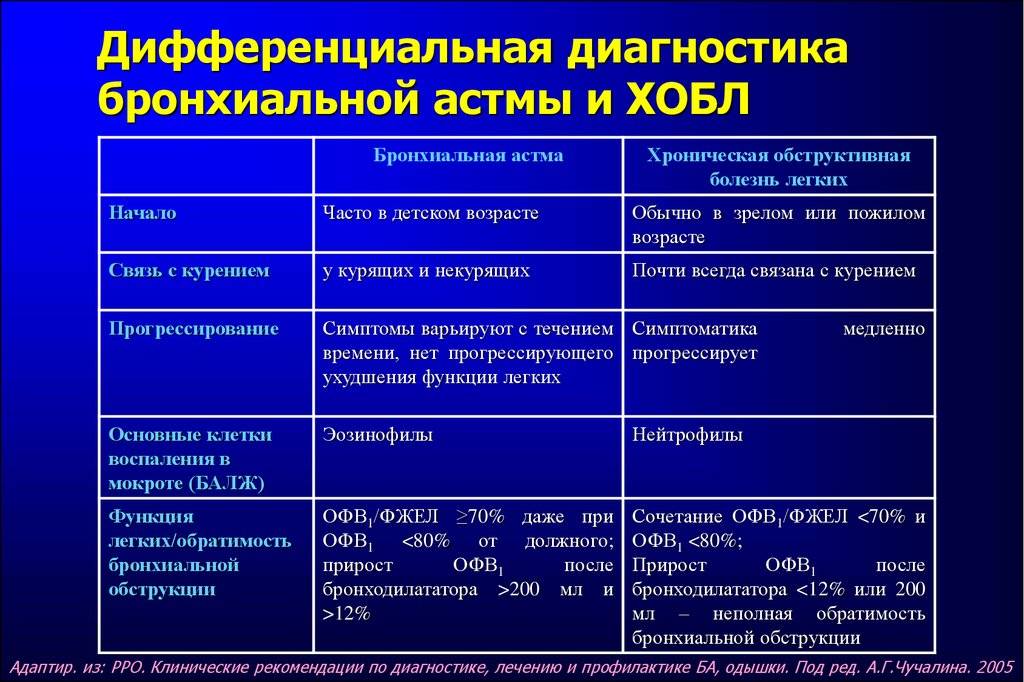
Классификация
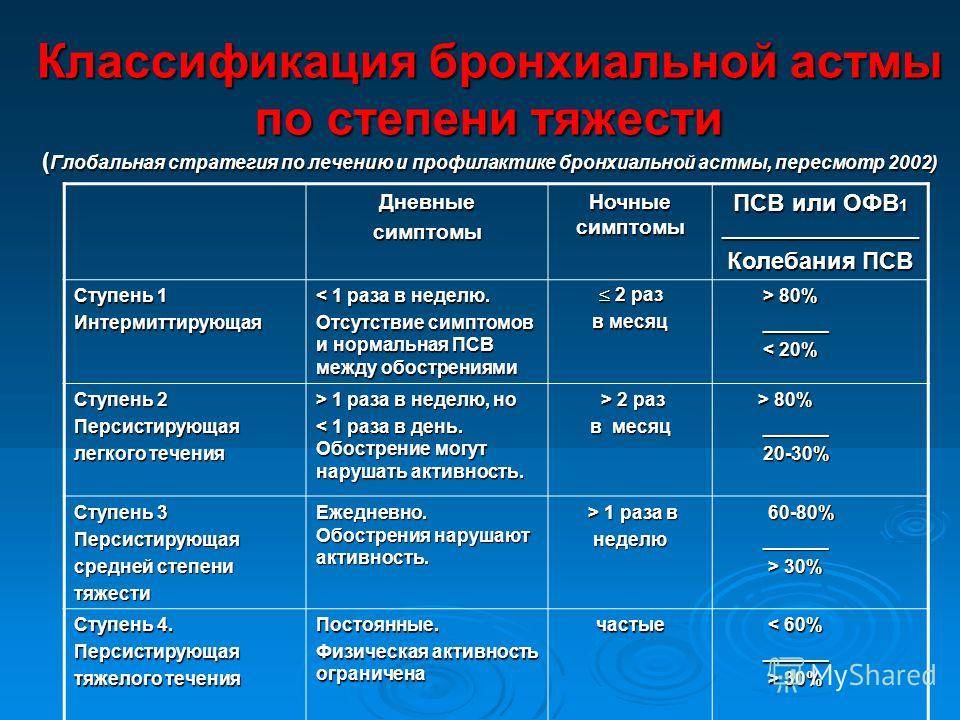
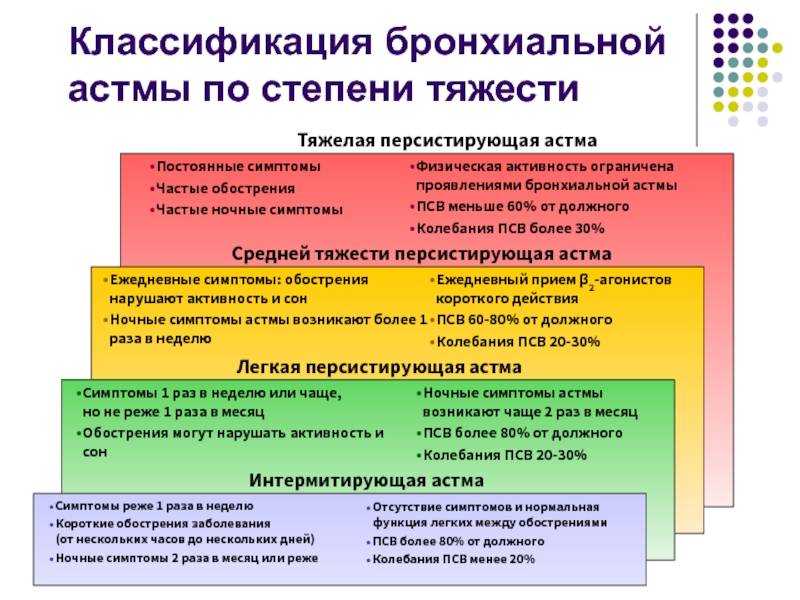
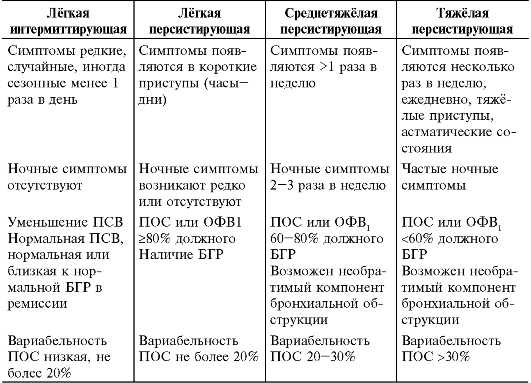
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
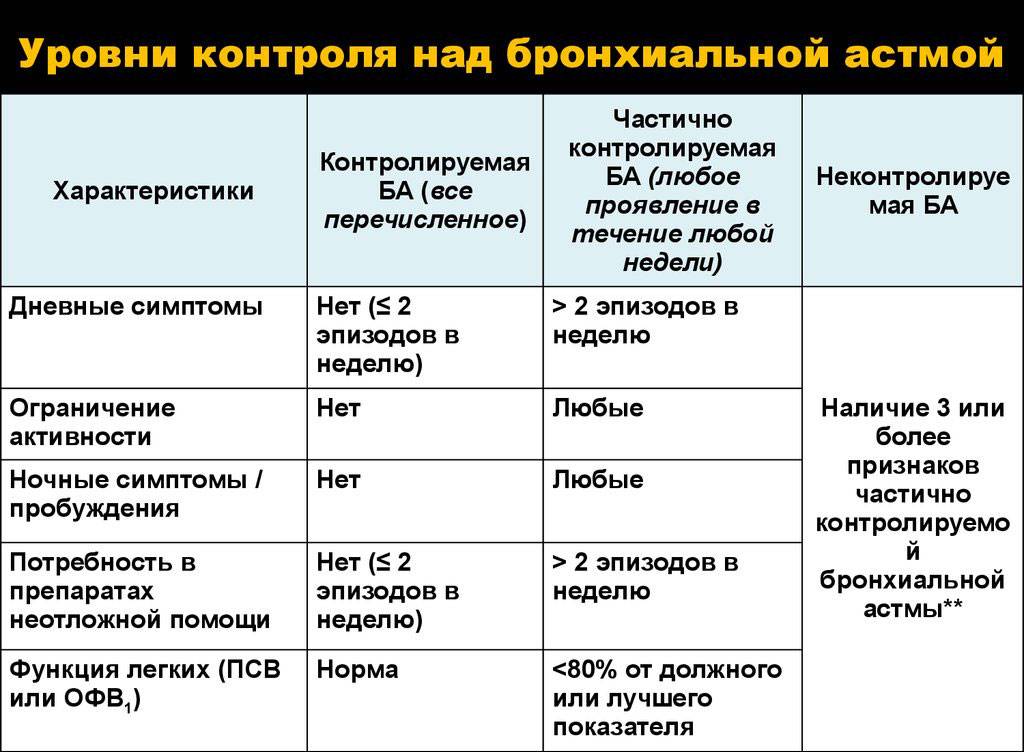
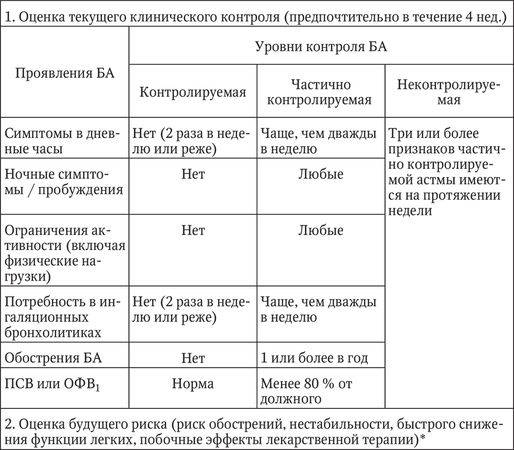
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
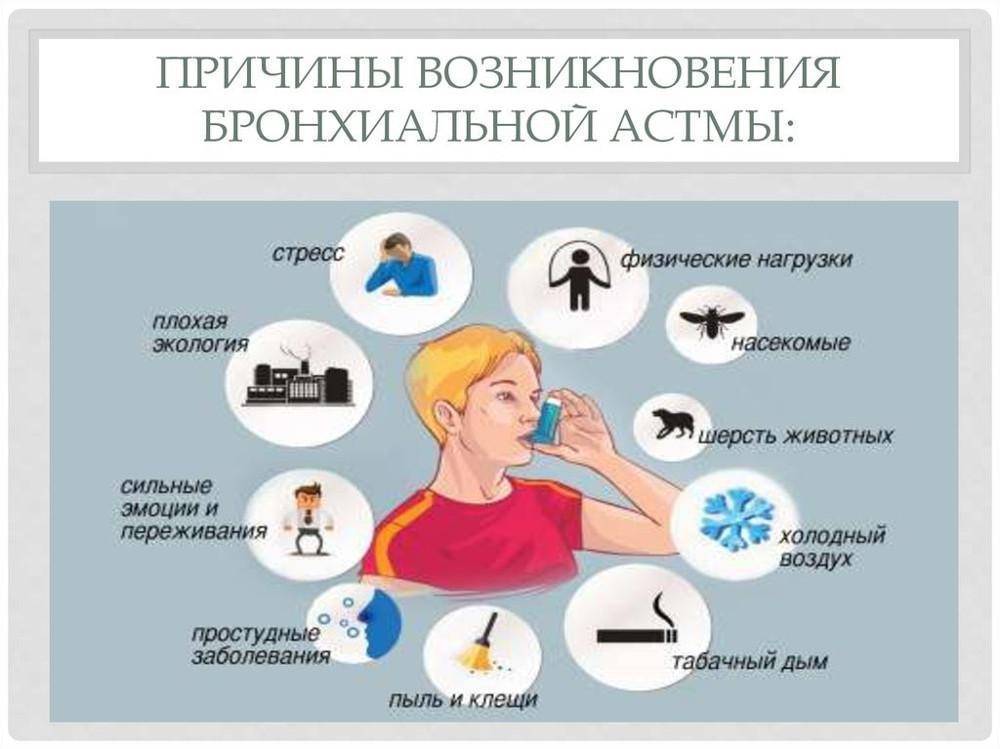
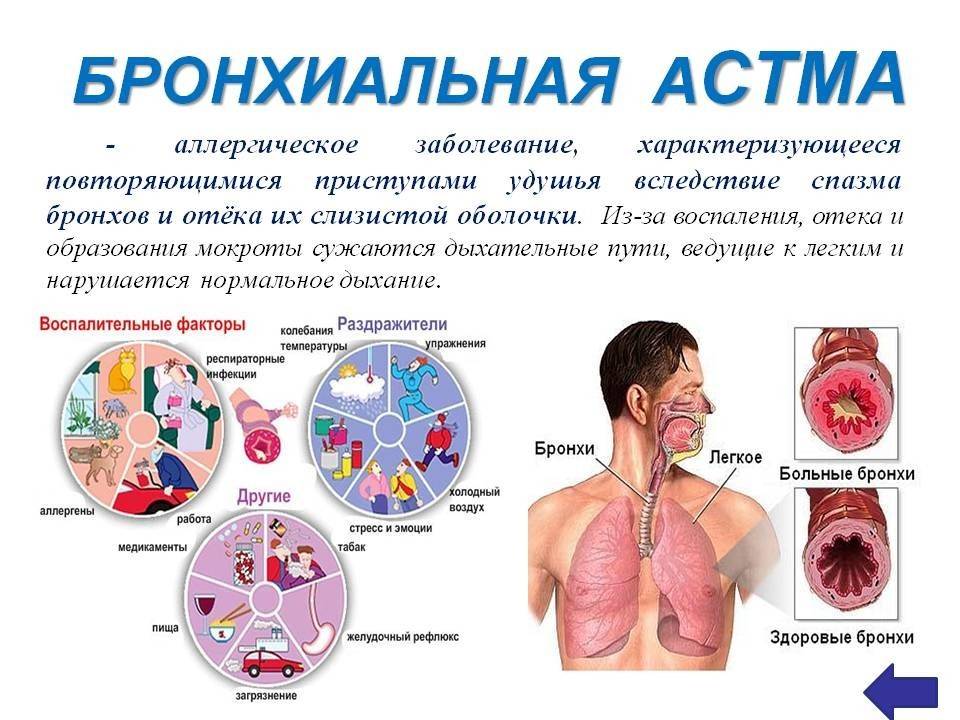
Причины бронхиальной астмы
Факторы, способствующие развитию бронхиальной астмы
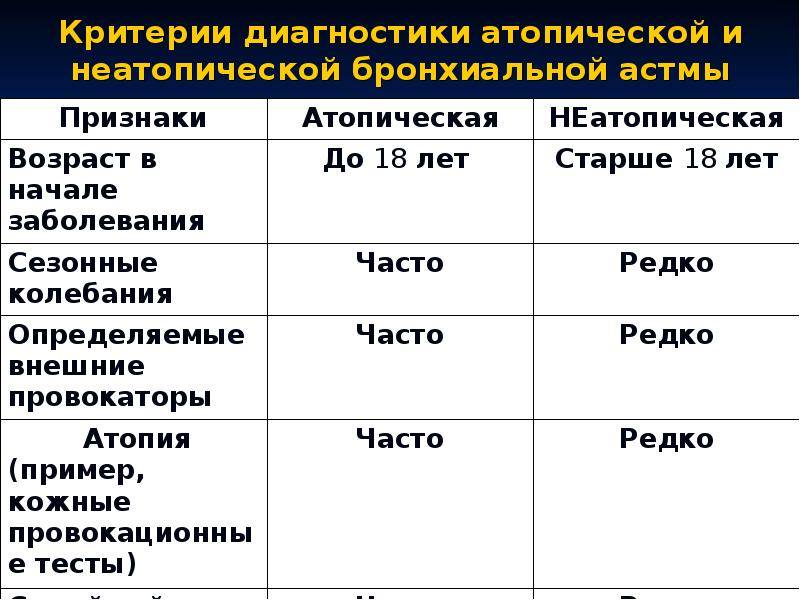
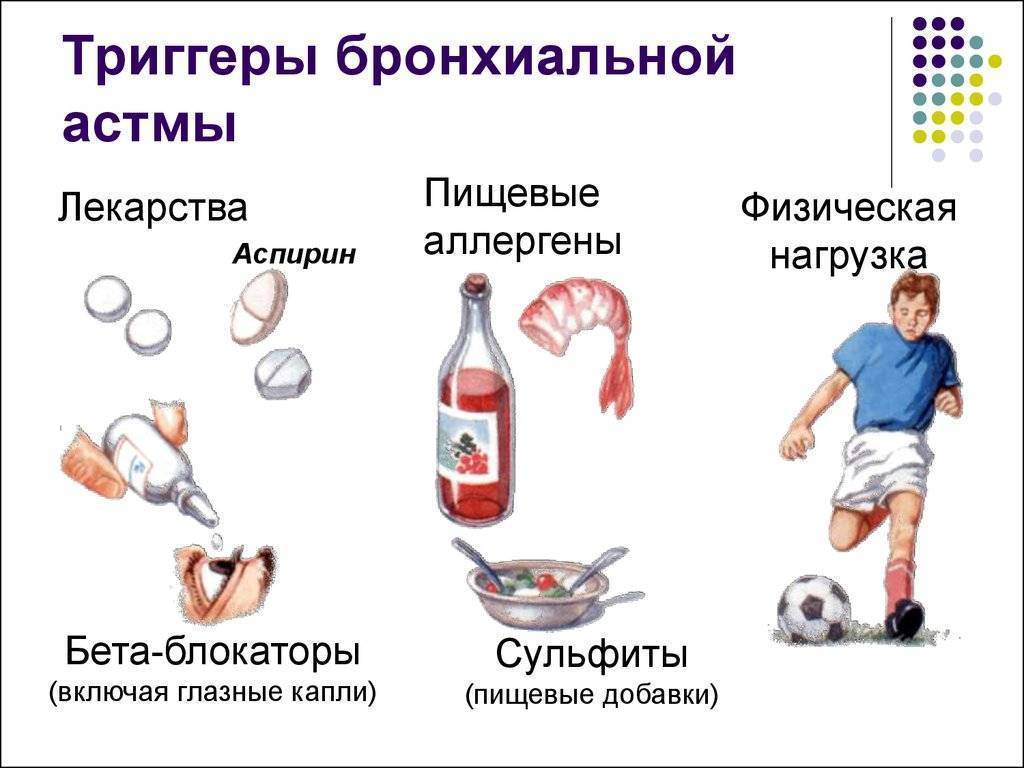
Чаще всего таким стимулом является аллерген, то есть астма имеет аллергическую природу. В этом случае говорят об атопической бронхиальной астме. Приступы астмы могут быть вызваны аллергией:
- на пыльцу растений;
- на лекарства;
- на пыль;
- на шерсть и продукты жизнедеятельности животных.
Однако астма может возникнуть и без участия аллергенов, например, как чрезмерная реакция на присутствие в организме инфекции. То есть, иммунная система правильно опознала врага, но борьба с ним сама оказывается опасной для нашего здоровья. Приступы астматического удушья также могут наблюдаться как реакция на холод или на физические нагрузки (например, бег).
Если с факторами, провоцирующими астму, более-менее всё понятно, то причина этого заболевания пока ещё неизвестна. В одних и тех же условиях у одного человека развивается астма, а у другого нет. Несомненно, существует пока ещё не выявленный фактор, определяющий предрасположенность к астме. Есть основания считать, что эта предрасположенность передаётся по наследству. В 3/5 всех случаев бронхиальной астмы наследственный фактор точно присутствует.
Кто относится к группе риска по формированию бронхиальной астмы
Вероятность развития бронхиальной астмы выше, если:
- у вас кто-то из родителей страдает бронхиальной астмой (если астматик только один родитель, риск составляет 25%, а если оба — то 75%);
- вы аллергик. Особенно высок риск при таких проявлениях аллергии, как ринит (насморк) и конъюнктивит. Но и при кожных проявлениях вы также находитесь в группе риска.
- вы работаете в экологически небезопасных условиях: в воздухе, которым приходится дышать, присутствует пыль, диоксид серы (элемент смога), оксид азота (образуется в результате сжигания газа, например, в кухонной плите), озон;
- вы курите или много времени проводите там, где курят. У детей, находящихся среди курящих взрослых, увеличивается риск раннего развития заболевания;
- вы страдаете хроническими заболеваниями дыхательных путей (прежде всего, хроническим бронхитом);
- у вас избыточный вес (ожирение). В этом случае возрастает риск возникновения астмы неаллергического происхождения.
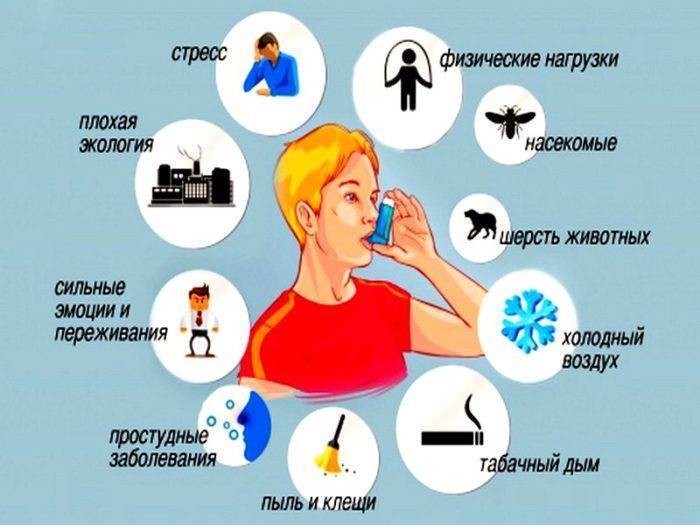
Почему случаются приступы бронхиальной астмы?
Приступ вызывает воздействие провоцирующего фактора. Если астма имеет аллергическую природу, то это контакт с аллергеном. Провоцирующим фактором также могут быть:
- холод (воздействие холода приводит к сужению бронхов);
- влажный или загрязненный воздух;
- физические нагрузки;
- стресс.
Действие провоцирующего фактора вызывает три взаимосвязанных процесса:
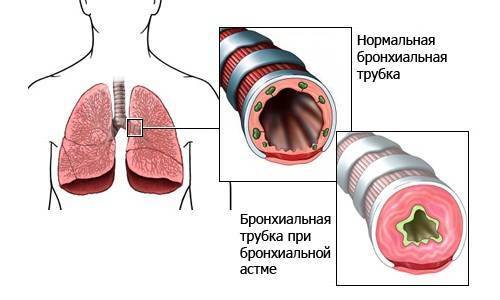
- бронхоспазм. Это внезапное сокращение мышц, в результате которого резко суживается просвет бронхов;
- образование вязкой мокроты, которая в свою очередь также затрудняет дыхание. Эта мокрота становится благоприятной средой для развития патогенных микроорганизмов;
- воспаление слизистой оболочки бронхов. В результате развивается отёк слизистой. При хроническом воспалении происходит так называемая «необратимая обструкция» – утолщение стенок бронхов.
Развитию бронхиальной астмы (усугублению симптомов) способствуют неблагоприятная экологическая обстановка, курение, нездоровый образ жизни, стрессы.
Симптомы Бронхиальной Астмы у ребенка:
Клиника бронхиальной астмы у ребенка в фазе обострения (приступный период) имеет свои особенности, зависящие от патогенетических механизмов и возраста ребенка. Приступ протекает в виде повторных пароксизмов затрудненного дыхания. У детей раннего возраста чаще имеются «предвестники» приступа. За несколько дней или часов изменяется поведение ребенка, который становится раздражительным, ухудшаются аппетит и сон, появляется слизистое отделяемое из носа, сухой навязчивый кашель. Приступ удушья обычно развивается ночью. Нарушение бронхиальной проходимости определяется спазмом гладкой мускулатуры бронхиол, отеком слизистой оболочки и гиперсекрецией. При выходе из приступа наблюдается кашель с отхождением густой мокроты. В легких на фоне удлиненного выдоха выслушиваются сухие, а часто и влажные хрипы. Длительность послеприступного периода от 2 до 14 сут.
Фаза ремиссии (межприступный период) характеризуется клиническим благополучием. Однако клинико-функциональный контроль наших больных позволил и в этот период выявить нарушения бронхиальной проходимости при среднетяжелом и тяжелом течении болезни. Сохраняются также эозинофилия и повышение IgE в крови.
При тяжелом течении атопической бронхиальной астмы в межприступном периоде отмечаются симптомы общей интоксикации, нарушения бронхиальной проходимости при удовлетворительном самочувствии больного. У этих больных, так же как и у подростков с инфекционно-аллергической бронхиальной астмой, наиболее часто развивается астматическое состояние. Последнее опасно еще и тем, что дети приспосабливаются и не предъявляют жалоб на затрудненное дыхание. В астматическом состоянии у больных определяются нерезко выраженная экспираторная одышка, вздутие грудной клетки, ослабленное дыхание, непостоянные хрипы.
Длительность его от нескольких дней до нескольких месяцев. Опасность заключается в том, что в этот период функциональные сдвиги в организме (гипоксемия, ацидоз, надпочечни- ковая недостаточность и т. д.) создают угрозу развития асфик- сического синдрома, часто угрожающего жизни больного. Среди детей, больных бронхиальной астмой, асфиксический синдром развивается у 6-8 % больных.
У детей, также как и у взрослых, имеются различные клинико-патогенетические варианты течения бронхиальной астмы. По данным детского отделения ВНИИП, помимо клинических особенностей, зависящих от преобладания различных типов аллергических реакций, и паторецепторных механизмов у 20 % детей патогенетические механизмы усложняются нарушениями со стороны: а) центральной нервной системы — органические поражения, предшествующие развитию бронхиальной астмы, психопатические черты личности, определяющиеся конфликтной ситуацией в семье или возникающие на фоне бронхиальной астмы; органические поражения, возникающие в период асфиксического синдрома; б) эндокринной системы — диэнцефальные нарушения, изменения функции яичников у девочек-подростков, недостаточность надпочечников; в) первичная недостаточность системы аденилциклазы — цАМФ. Развитие инфекционного процесса (рецидивирующего или хронического) в респираторном тракте неблагоприятно влияет на течение бронхиальной астмы.
К каким докторам следует обращаться если у Вас Бронхиальная астма у детей:
Педиатр
Отоларинголог
Аллерголог
Пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Бронхиальной астмы у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Патогенез (что происходит?) во время Бронхиальной Астмы у ребенка:
Бронхиальная астма у ребенка преимущественно атонического генеза. Среди предрасполагающих факторов подтверждена роль наследственной отягощенности: у кровных родственников детей, больных бронхиальной астмой, аллергические заболевания регистрируются от 60 до 90 % . В ранней сенсибилизации ребенка имеют значение токсикозы беременности, раннее искусственное и смешанное вскармливание, профилактические прививки, особенно вакцинация коклюшной вакциной. При неинфекционной сенсибилизации у детей первыми органами-мишенями являются кожа, пищеварительная и дыхательная системы. После пищевой сенсибилизации присоединяется сенсибилизация различными экзо- аллергенами: эпидермальными, пылевыми, пыльцевыми и т. д. Сенсибилизация к инфекционным и грибковым аллергенам чаще встречается у детей старшего школьного возраста. Первые проявления респираторной аллергии (предастмы) у большинства больных развиваются на 2-3-м году жизни ребенка. Типичные приступы появляются позже, на 3-5-м году жизни. Бесспорно значение инфекционных заболеваний респираторного тракта, предшествующих и провоцирующих развитие бронхиальной астмы.
У большинства детей бронхиальная астма протекает по 1 (анафилактическому) типу аллергических реакций по Gell и Coombs, который определяется генетически детерминированной избыточной продукцией IgE (реагинов). Высказаны предположения, что выраженные и длительные приступы удушья, сопровождающиеся повышением температуры тела, рентгенологически выраженной периваскулярной инфильтрацией, лейкоцитов зом и эозинофилией в периферической крови, характерны для генеза бронхиальной астмы, протекающей с участием III типа аллергических реакций (преципитин-зависимого, связанного с образованием иммунных комплексов).
Фенотипы бронхиальной астмы
Возраст и характерные триггеры могут использоваться для выделения фенотипов бронхиальной астмы. Выделение отдельных фенотипов может быть целесообразным, поскольку бронхиальная астма у детей является гетерогенной. Будучи частью “синдрома астмы”, фенотипы бронхиальной астмы не являются отдельными заболеваниями. Рекомендации, учитывающие различные фенотипы бронхиальной астмы, должны помочь оптимизировать тактику лечения и прогноз. Ниже приведены критерии, использующиеся для определения фенотипов бронхиальной астмы.
Возраст и бронхиальная астма
Возраст – один из наиболее значимых критериев, определяющих фенотип бронхиальной астмы у детей. Клиническая картина бронхиальной астмы в разных возрастных группах отличается рядом особенностей, и поэтому выбор методов диагностики и стратегии лечения должен быть основан на возрасте. На практике для этих целей выделяют следующие возрастные группы:
- младенцы (от 0 до 2 лет);
- дошкольники (от 3 до 5 лет);
- школьники (от 6 до 12 лет);
- подростки.
Младенцы. У детей раннего возраста персистирование симптомов является основным критерием тяжести заболевания. Поэтому следует установить, действительно ли у ребенка симптомы обструкции отмечались в большинство дней недели на протяжении последних 3 месяцев. Если это так, то после тщательного исключения иных причин у ребенка диагностируют персистирующую младенческую обструкцию. У детей с интермиттирующими симптомами (рецидивирующими эпизодами) диагностируют тяжелую или легкую форму заболевания в зависимости от того, нуждаются ли они в приеме системных глюкокортикостероидов (ГКС), госпитализациях и т.д.
Дошкольники. У детей дошкольного возраста ключевым критерием для дифференциальной диагностики фенотипа бронхиальной астмы является персистирование симптомов на протяжении последнего года (рис. 1).
Если в период между приступами нет никаких симптомов, а симптомы в большинстве случаев возникают после простуды, наиболее вероятна вирусиндуцированная бронхиальная астма. В этой возрастной группе вирусы являются наиболее частыми триггерами. В этой возрастной группе может встречаться в виде отдельного фенотипа и бронхиальная астма, связанная с физической нагрузкой.
Необходимо провести кожные аллергопробы или определение уровней специфических IgE, а также уточнить, есть ли клинически значимая связь между контактом с аллергеном и появлением симптомов. Положительные результаты обследования свидетельствуют о наличии фенотипа аллергениндуцированной бронхиальной астмой. Следует подчеркнуть, что атопия является фактором риска для персистирования бронхиальной астмы независимо от того, доказана ли роль аллергенов как триггеров заболевания
Если не удается установить аллергены, которые играют роль триггера, с определенной осторожностью такой фенотип следует охарактеризовать как неаллергическую бронхиальную астму. Тем не менее это может означать, что причинный аллерген пока не был обнаружен.
Школьники
Критерии дифференциации фенотипов у детей школьного возраста такие же, как и у дошкольников (см. рис. 1). Однако аллергениндуцированная бронхиальная астма выявляется чаще и становится более явной (в том числе сезонность обострений). Вирусиндуцированная бронхиальная астма также остается распространенной формой заболевания у пациентов этой возрастной группы. Тяжесть течения заболевания может становиться серьезной проблемой при лечении аллергениндуцированной бронхиальной астмы.
Подростки. Атопическая бронхиальная астма может впервые проявляться в подростковом возрасте, причем новых случаев бронхиальной астмы появляется больше, чем развивается ремиссий. У подростков может впервые развиться и неатопическая бронхиальная астма. В этой возрастной группе могут возникать дополнительные проблемы при выборе тактики ведения. Многие подростки сопротивляются регулярному приему лекарств и любым ограничениям в образе жизни; нередко подростки курят. Кроме того, могут возникать проблемы во время перехода подростка от наблюдения педиатром к другому специалисту.
Основные факторы и механизмы развития астмы у детей
Ведущим механизмом при развитии бронхиальной астмы является гиперреактивность – повышенная реакция бронхов на различные раздражители. Развитие астмы происходит в результате взаимодействия внутренних факторов и воздействий внешней среды.
К внутренним факторам, влияющим на развитие бронхиальной астмы относят:
- Генетическая предрасположенность к аллергическим заболеваниям (атопии). Стандартный риск появления симптомов астмы у детей составляет 10%. Если астмой страдает один из родителей, то вероятность развития болезни у детей возрастает до 20%, а если оба родителя – то до 35-42%.
- Генетическая предрасположенность к бронхиальной гиперреактивности.
- Пол (среди детей чаще заболевают мальчики, а среди подростков и взрослых – женщины).
Внешними факторами, запускающими развитие астмы заболевания являются:
- Аллергены. Чаще всего это клещи домашней пыли, пыльца растений, плесневые грибы, контакт с домашними животными. Приступы бронхиальной астмы могут быть связаны с употреблением некоторых пищевых продуктов, а так же непереносимостью аспирина и других нестероидных противовоспалительных препаратов.
- Инфекционные агенты. В развитии бронхиальной астмы важная роль принадлежит вирусным инфекциям. Механизм отрицательного воздействия вирусов на бронхи заключается в усилении гиперреактивности бронхов, повреждению эпителия дыхательных путей, избыточной продукции иммуноглобулинов Е. Инфицирование Mycoplasma pneumoniae является одной из основных причин кашлевого варианта астмы, симптомы которого характеризуются хроническим умеренным воспалением, сопровождающимся умеренным бронхоспазмом и клиническими симптомами в виде длительного кашля в ночное время суток.
- Экологические факторы – это загрязнители воздуха, такие как озон, диоксиды серы и азота, продукты сгорания дизельного топлива и др.
- Курение табака (активное и пассивное) имеет огромное значение для развития бронхиальной астмы у детей и рассматривается как один из сильнейших факторов риска
Среди основных неспецифических факторов, служащих триггерами обострений астмы можно назвать также физические нагрузки, эмоциональный стресс и смена климата.
Современное представление механизма развития бронхиальной астмы
у детей основано на ведущей роли аллергического (IgE-зависимого)
воспаления бронхов. Результатом этого воспаления является повышенная
секреция слизи, гиперемия и отек слизистой оболочки бронхов, и как
следствие — сужение их просвета. В дальнейшем наблюдается инфильтрация
слизистой оболочки бронхов эозинофилами, тучными клетками,
лимфоцитами, которые запускают и поддерживают каскад воспалительных
реакций. В связи с этим воспаление в бронхах носит персистирующий (т.е.
постоянный) характер и сохраняется в период между обострениями, что
определяет необходимость длительной постоянной базисной
противовоспалительной терапии. Последствием такого длительного
воспаления при отсутствии адекватного лечения, является изменение
структуры бронхов и утолщение их стенки (ремоделирование), что может
приводить к таким осложнениям, как хроническая обструктивная болезнь
легких. Установлено, что структурное ремоделирование дыхательных путей
встречается среди всех возрастных групп, включая дошкольников.
У детей чаще всего встречается атопическая (аллергическая) и вирус-
индуцированная астма (т.е. появление приступов при вирусных инфекциях).
Реже выявляется астма физического напряжения. Существует форма астмы,
связанная с ожирением, что чаще всего бывает у подростков.