«Ребенок может болеть каждый месяц. Это норма»
— Как формируется детский иммунитет?
— Врожденный иммунитет ребенка начинает закладываться еще на этапе внутриутробного развития в первом триместре беременности. После рождения иммунная система продолжает развиваться и окончательно формируется к периоду полового созревания.
Врачи выделяют 5 критических этапов в формировании иммунитета. Это период новорожденности (первые 4 недели жизни), возрастные периоды — 3−6 месяцев, 2 года, 4−6 лет, а также период полового созревания. В это время иммунная система меняется. Ребенок может болеть чаще, и родители начинают переживать за его здоровье. Но в большинстве случаев беспокоиться не стоит, так как это естественный процесс формирования иммунной системы.
— Раз иммунитет закладывается уже во время беременности, он может пострадать, если женщина в этот период заболеет?
— Это значит лишь то, что плод также может инфицироваться. Вирусы и бактерии могут влиять на формирование различных систем, в том числе и иммунной. Но заболевание, перенесенное во время беременности, не обязательно повлияет на иммунитет ребенка.
— А насколько это зависит от генетики?
— Очень сильно. Есть определенная группа заболеваний (их называют первичными иммунодефицитами), возникновение которых обусловлено именно генетикой. Поэтому если ваш ребенок часто и тяжело болеет, необычно переносит банальные детские инфекции, стоит обратиться к специальному врачу. Возможно, причина частых простуд кроется именно в генах.
— Многим родителям знакома ситуация: отправил ребенка в сад, он там заболел, потом вылечился, пошел в сад — и все по новой. Значит ли это, что с иммунитетом малыша что-то не так?
— Действительно, многих родителей частые простуды пугают. Но переживать стоит в другом случае: если ребенок не болеет вообще. Это говорит о том, что иммунная система не работает, ведь она должна отвечать на инфекцию повышением температуры, чтобы создать непригодные для ее жизни условия. Если реакции нет, значит, иммунная система не работает. К сожалению, при таком раскладе любая, даже самая банальная инфекция может стать фатальной.
Чтобы тренировать свой иммунитет, дети должны болеть. По информации Всемирной организации здравоохранения, в период подъема респираторной заболеваемости (то есть с сентября по апрель) ребенок может болеть каждый месяц. Это норма, но лишь при условии, что малыш переносит болезнь без осложнений и быстро поправляется.
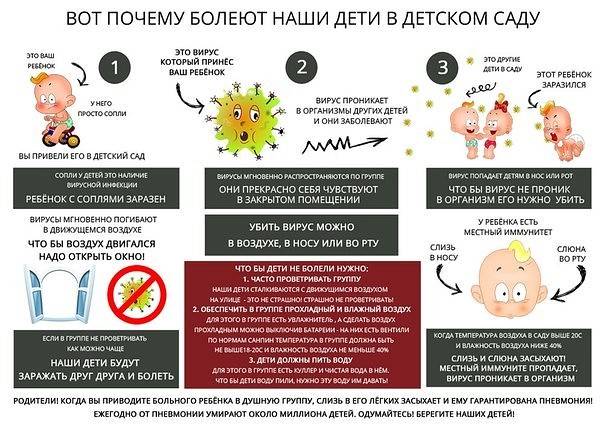
Нормой можно считать и частые простудные заболевания в период, когда малыш начинает ходить в сад. Представьте: до этого он контактировал лишь с членами семьи, а тут круг общения резко расширился — два десятка других детей, воспитательницы, нянечки. И у каждого своя собственная микрофлора. Вполне естественно, что в процессе обмена микробами ребенок может заболеть.
— Вечные споры: слишком легко или слишком тепло одет ребенок. На что ориентироваться, если сам ребенок еще толком не может объяснить?
— Ориентироваться нужно на погоду и на то, как вы одеваетесь сами. Не стоит кутать его в несколько одеял: даже новорожденный ребенок (при условии, что он родился в срок и абсолютно здоров) способен к самостоятельной терморегуляции.
Да, многие родители любят перестраховываться, но не стоит усердствовать. Ведь дети, в отличие от взрослых, никогда не сидят на месте: они постоянно в движении и сами себя согревают.
Необходимые обследования
Самое главное: нужно найти врача, которому можно доверить здоровье своего ребенка.
Лучше чтобы это был врач аллерголог-иммунолог с опытом обследования и лечения данной категории детей.
Итак:
-
Консультация врача аллерголога-иммунолога с оценкой состояния здоровья ребенка, его росто-весовых показателей, питания, режима дня.
- Консультация Лор-врача (оценка состояния миндалин, аденоидов, придаточных пазух носа и барабанных перепонок).
- УЗИ придаточных пазух носа (это делает лор врач, самое главное, что это не больно и нестрашно).
- Лабораторное обследование (клин. ан.крови, обследование на вирусные, бактериальные, глистные и паразитарные инфекции, аллергологическое обследование, обследование ЖКТ (по показаниям)). Без этого никак не обойтись, т.к. невозможно вылечить что-то, когда непонятна причина болезни.
- Инструментальное обследование: ЭКГ, спирография, УЗИ различных органов (по показаниям).
- Консультация фтизиатра, гематолога-онколога, гастроэнтеролога, ревматолога и других узких специалистов (по показаниям).
И это далеко неполный перечень того, что необходимо сделать для выявления причины частых болезней. Вполне возможно потребуется еще что-то дополнительно, на разобраться в этом сможет только врач.
Я бы советовала обратиться вначале все-таки к аллергологу-иммунологу.
Первичная головная боль. Основные заболевания.
Наиболее часто встречаются такие формы первичной головной боли как «боль напряжения» и мигрень, более редко – кластерная головная боль и другие формы.
Головная боль напряжения (ГБН) может возникнуть у каждого человека. Это самая распространённая форма головной боли, её часто характеризуют как «нормальную» или «обычную» головную боль. Приступы могут продолжаться от 30 минут до нескольких дней. Частота приступов у разных людей различна, она также может варьироваться и у одного человека в различные периоды его жизни. Боль описывается как сдавливающая, сжимающая голову по типу обруча или тесной шапки, как правило, двусторонняя, умеренная. У некоторой части людей она может стать хронической (хроническая боль диагностируется в том случае, если дней с головной болью больше, чем без неё). Человек, испытывающий хроническую головную боль, становится раздражительным. Могут наблюдаться слабость, высокая утомляемость, снижение аппетита, нарушения сна. Причиной ГБН является физическое напряжение мышц и связок головы и шеи — так называемый «мышечный стресс», который может быть следствием, например, работы в неудобной позе. ГБН часто возникает у тех, кто работает за компьютером или чья работа связана с необходимостью вглядываться в детали (ювелиры, часовщики, сборщики электронной аппаратуры, мастера художественной вышивки и т.п.). Значение имеет и эмоциональный фактор: эмоциональное напряжение, вызванное стрессом или состоянием повышенной тревожности, также может привести к возникновению боли.
Мигрень характеризуется сильными и мучительными приступами головной боли, которые часто сопровождаются тошнотой (а в некоторых случаях – рвотой), а также непереносимостью света и звуков. Меняется восприятие запахов, нарушаются тепловые ощущения. Приступы мигрени длятся от 4-х часов до 3-х суток и могут повторяться с частотой от 1-2 раз в год до нескольких раз в месяц. В течение приступа могут наблюдаться так называемые «предвестники» – раздражительность, подавленность, усталость, возникающие за несколько часов или даже дней до начала боли. В трети случаев боли предшествуют явления, получившие название «ауры»: за 10-30 минут до приступа могут быть зрительные нарушения (слепые пятна, вспышки, зигзагообразные линии перед глазами), покалывание и онемение, начинающееся с кончиков пальцев и распространяющееся вверх по телу и др.
Предрасположенность к мигрени является врожденной и связана с нарушениями в структурах головного мозга, отвечающих за проведение боли и других ощущений. Мигренью страдает каждый седьмой взрослый, при этом женщины – в три раза чаще мужчин. У девочек мигрень начинается, как правило, в период полового созревания.
Факторы, способствующие развитию приступов мигрени: хроническая усталость, состояние тревоги или стресс, у женщин – менструация, беременность и менопауза.
Но предрасположенность к приступам ещё не означает, что приступ обязательно случится. Есть факторы, которые выступают «спусковым механизмом» приступа. Спровоцировать приступ могут: пропуск приема пищи, недостаточный объём потребляемой жидкости, некоторые продукты, нарушения режима сна, физические нагрузки, перемена погоды, резкая смена эмоций.
Кластерная (или пучковая) головная боль характеризуется односторонней резкой («кинжальной» или «сверлящей») болью. Интенсивность боли стремительно нарастает в течение 5-10 минут, а сам приступ длится от 15 минут до 3-х часов, в течение которых больной не может найти себе места. Боль, как правило, локализуется в области глаза, при этом глаз может покраснеть и слезиться. Повторяющиеся приступы образуют кластер (то есть следуют друг за другом), продолжительность кластера составляет от 6 до 12 недель. Такая форма боли встречается у мужчин в пять раз чаще, чем у женщин. При этом ей более подвержены те, кто много курит или курил в прошлом.
Повышенная тревожность у ребенка
Основная причина тревоги у ребенка – это постоянное нахождение нервной системы в защитной адаптационной реакции на внешние ситуации и обстоятельства, которые ребенок почему-то оценивает как опасные (стрессорная реакция). Ребенок может их не осознавать, так как растет в них с самого рождения, и он к ним привык, но подсознательно чувствует себя при этом неспокойно и небезопасно.
Обычные симптомы повышенной тревожности у ребенка:
- Тревожность у ребенка часто проявляется чрезмерной привязанностью к маме, так как для ребенка именно она является природным источником спокойствия.
- Повышенная тревожность может сопровождаться , либо, наоборот, истощением нервной системы, подавленностью и . Бесконечно поддерживать тревогу и возбуждение головной мозг не может и быстро истощается.
- Очень часто чрезмерная тревожность сопровождается депрессией иммунитета (вторичной иммунной недостаточностью на фоне стресса) и частыми заболеваниями. Например, ребенок сильно подвержен простудным заболеваниям, приносит из детского сада все инфекции, которые там появляются, долго находится дома на лечении.
- Практически обязательным и, наиболее частым проявлением повышенной тревожности, является нарушение сна, ребенок плохо засыпает, часто просыпается. Либо спит на первый взгляд достаточно и много, но не высыпается и встает с утра с плохим настроением.
- .
В первую очередь, необходимо понять в какой из областей лежат причины проблемы. В психологической, либо в медицинской.
- Повышенная тревожность как психологическая проблема.
- Тревога у ребенка на фоне медицинских проблем. Это могут быть давно перенесенные повреждения мозга при родах, гипоксия, асфиксия или родовая травма, после чего мозг начинает сам генерировать тревогу в ответ на внешние обстоятельства. Это может быть повышенное внутричерепное давление, в более сложных ситуациях причинами могут быть аутистические расстройства, детские психозы или даже шизофрения. И чтобы помочь ребенку максимально эффективно, нужно точно определить природу возникновения тревожности.
Как часто обычно болеют дети?
Новорожденные как правило начинают болеть ОРВИ или ОРЗ примерно через шесть месяцев после рождения, когда иммунитет, который они получили от матери с молоком, начинает ослабевать, а их организм создает свою собственную иммунную систему защиты от инфекций. Если груднички, малыши и дошкольники переносят более шести простуд в год, такие дети получают статус «часто болеющие». А в школьном возрасте нормой считается менее четырех простуд в год. В дополнение к простудным заболеваниям, дети могут страдать от диареи, с рвотой или без нее, два-три раза в год. У некоторых детей обычно наблюдается высокая температура при большинстве простудных заболеваний, или развивается диарея с симптомами простуды.
«Чеснок может отпугнуть разве что всех вокруг»
— На врожденный иммунитет мы повлиять не можем: он обусловлен генетикой. А что насчет приобретенного? Можно ли как-то укрепить иммунную систему ребенка?
— В первые месяцы жизни малыша самое лучшее средство для укрепления иммунитета — грудное вскармливание. Да, оно не повлияет на то, что было заложено генетически: если у ребенка уже есть патологии иммунной системы, кормление грудью ситуацию не исправит. Но при этом в грудном молоке содержится большое количество защитных факторов, которые помогают ребенку не заболеть или справляться с теми или иными инфекциями. Однако стоит помнить, что максимальную защиту оно дает лишь в первые полгода: дальнейшее кормление с точки зрения повышения иммунитета бесполезно.
— Как помочь иммунитету в дальнейшем, особенно в сезон простуд?
— Существуют специфические и неспецифические варианты профилактики респираторных заболеваний
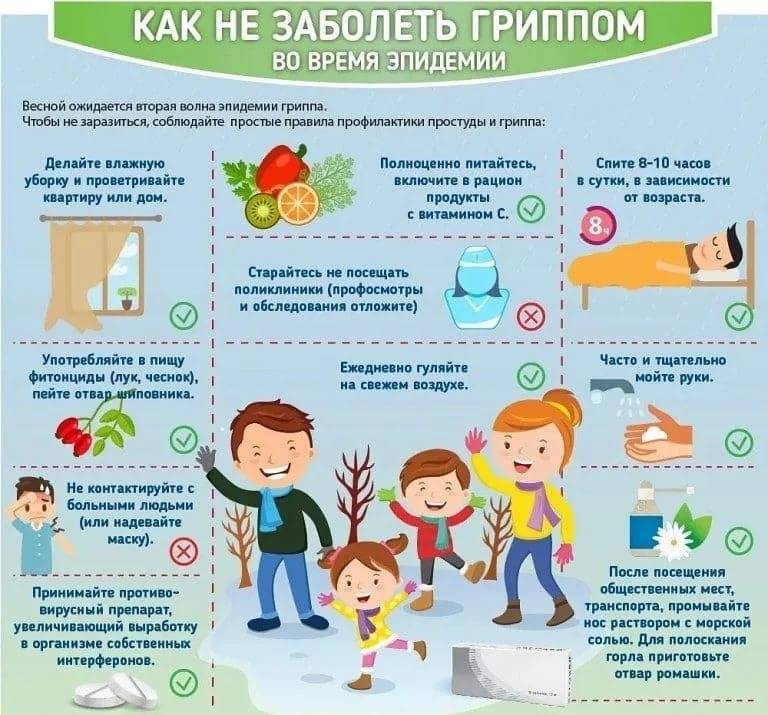
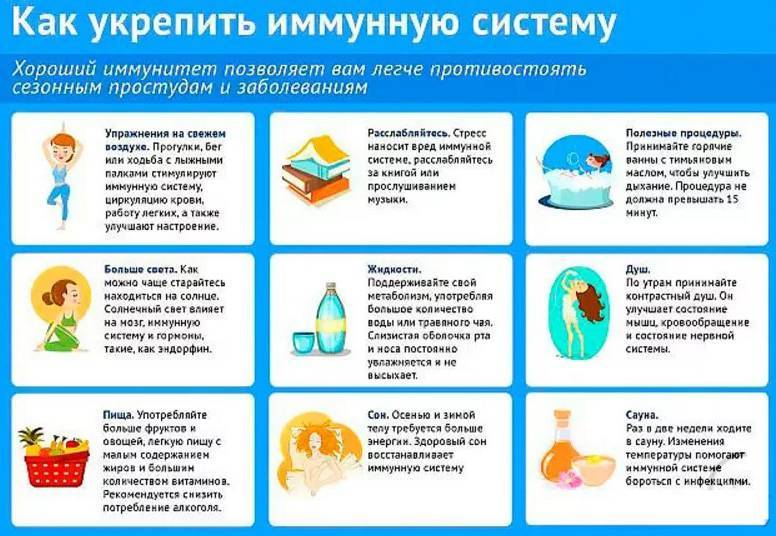
Неспецифические — это образ жизни ребенка: важно наличие физической активности, правильное питание, закаливающие процедуры. Также в период подъема заболеваемости нужно соблюдать правила «респираторного этикета»: после посещения общественных мест мыть руки и ополаскивать слизистые для того, чтобы избежать заражения, во время чихания и кашля прикрывать рот салфеткой, избегать мест массового скопления людей и оставаться дома, если вы заболели
Специфическая профилактика — это вакцинация против гриппа. Доказано: те, кто был вакцинирован от гриппа, реже болеют (в том числе и другими респираторными инфекциями) и легче переносят болезнь.
Бывает, после вакцинации ребенок заболевает, и родители списывают болезнь на прививку. Но современные вакцины — инактивированные: это значит, что в них нет живого вируса и стать причиной болезни они не могут. Скорее всего, малыш уже подхватил инфекцию на момент вакцинации, просто болезнь себя не проявляла.
Существуют также лекарственные средства, способные воздействовать на иммунную систему организма. Они могут быть эффективны в долгосрочной перспективе: это значит, что вы не перестанете болеть прямо сейчас, но, принимая их, будете болеть гораздо реже или же легче переносить вирусные инфекции. Однако применять подобные средства лучше после консультации с врачом.
— А что насчет народных средств — чеснока и лимона?
— Чеснок может отпугнуть разве что всех вокруг. А вот противостоять вирусам он не способен. Лимон также не несет профилактической пользы, однако не будет лишним, если вы уже заболели. Дело в том, что в лимоне содержится большое количество витамина С, который воздействует на факторы иммунной защиты и сосудистую стенку. Он будет препятствовать распространению вируса в организме и тем самым помогать быстрее справиться с болезнью. Но следует знать, что витамин С — это всего лишь вспомогательное вещество и лечение он не заменяет.
Почему так важно обратиться к специалисту?
Если ваш ребёнок часто болеет простудными заболеваниями, это достаточный повод, чтобы обратиться за помощью к опытному специалисту. Он поможет выявить причину и своевременно принять меры. Необходимость консультации обусловлена ещё и тем, что ребёнок, который очень часто болеет, подвержен ряду патологических состояний, таких как:
- нарушение работы внутренних органов и систем;
- отставание от сверстников в физическом и психомоторном развитии;
- снижение иммунорезистентности организма;
- развитие фоновой патологии в виде гипотрофии, анемии, рахита;
- сложная социальная адаптация среди сверстников.
Не стоит также забывать о том, что в будущем это может привести к ещё более серьёзным последствиям, которые будут выражаться в ограничении выбора профессии и негативном влиянии на репродуктивную функцию.
Наши врачи
Тюкалова Наталья Рудольфовна
Врач-гематолог, педиатр, кандидат медицинских наук
Стаж 29 лет
Записаться на прием
Румянцева Оксана Владимировна
Врач — педиатр, детский гастроэнтеролог
Стаж 15 лет
Записаться на прием
Причины
Вопрос о том, почему ребёнок часто болеет, актуален для многих родителей. Однако однозначного ответа на него не существует. Причин возникновения данного явления множество, среди них стоит выделить следующие:
Медицинская карта по Форме 026/у для детского сада и школы
Стоимость: 8 950 руб.
Подробнее
- неблагоприятные социально-бытовые условия;
- несоблюдение правил личной гигиены;
- необходимость посещения детских дошкольных учреждений в раннем возрасте, где повышается вероятность частого инфицирования ребенка;
- стрессовые факторы;
- гиподинамия;
- неправильное питание;
- гипо-, авитоминоз;
- конституциональный тип ребёнка;
- повышенная аллергизация организма;
- нарушение микробиоты кишечника;
- хронические персистирующие инфекции.
- нарушения в системе иммунитета;
- неблагоприятная экологическая обстановка.
По каким критериям детей включают в группу «ЧДБ»?
Принадлежность ребёнка к группе часто и длительно болеющих основывается на частоте эпизодов ОРЗ в течение года. Так для малыша 1-5 лет достаточно 5 и более эпизодов респираторных заболеваний в течение года.
Лечение
Лечение часто болеющих детей назначается специалистами клиники ЦЭЛТ в индивидуальном порядке. План лечения может быть разным. Обычно он включает в себя режимные моменты, пищевую коррекцию, немедикаментозную терапию. Основные рекомендации представлены ниже:
- грудное регламентированное вскармливание;
- здоровый образ жизни всей семьи (отказ от курения родителей, терапия имеющихся заболеваний всех членов семьи);
- индивидуально разработанная диета/сбалансированное питание;
- подбор оптимального для конкретного возраста режима дня;
- закаливание ребёнка;
- физическая активность (утренняя гимнастика, подвижные игры, вечерняя прогулка, уроки физкультуры в школе);
- лечебно-профилактические меры по оздоровлению организма;
- применение методик физиотерапии и массажа;
- своевременная вакцинация;
- медикаментозная иммунокоррекция.
В случае присутствия у ребёнка, отягощённого аллергоанамнеза, необходимо посетить для выявления аллергена, подбора адекватной терапии и способов профилактики обострений.
Обращайтесь в клинику ЦЭЛТ, растите своих малышей здоровыми!
- Медицинское наблюдение детей первого года жизни
- Профилактический осмотр детей
Что влияет на частоту респираторных инфекций у детей
На частоту инфекций, переносимых детьми, влияет комплекс факторов, основными из которых являются:
- запаздывание развития иммунной системы («поздний старт» ее);
- анатомо–физиологические особенности респираторного тракта у детей (мукоцилиар-ная и сурфактантная системы, особенности строения бронхов);
- социальные условия жизни (питание, бытовые условия).
Возникновению частых респираторных заболеваний способствует повышенное число контактов с источниками инфекции, а также эндогенные и экзогенные факторы, повышающие восприимчивость к ним.
Среди экзогенных факторов наибольшую роль играют следующие:
- низкий уровень санитарной культуры семьи и, как следствие этого, несоблюдение правил здорового образа жизни как наиболее действенного подхода к формированию здоровья.
- дефекты ухода за детьми, пренебрежение закаливанием и занятиями физической культурой, нерациональное питание и отсутствие режима дня способствуют повышению восприимчивости детского организма и заболеваемости ОРЗ;
- низкий уровень материального благополучия и неблагоприятные социально-бытовые условия;
- начало посещения детьми дошкольных учреждений в раннем возрасте, в котором наблюдается повышенная восприимчивость детей к респираторным инфекциям;
- расширение контактов в семье, транспорте и других местах скопления народа;
- экологические нарушения способствуют повышению заболеваемости ОРВИ и увеличению числа часто болеющих детей, что связано с повышением степени бронхиальной гиперреактивности под влиянием аэрополютантов.
- пассивное курение — частые ОРВИ в этой группе отмечаются до возраста 7-8 лет, редко дольше. У небольшой части детей развивается рецидивирующий обструктивный бронхит или бронхиальная астма;
- ятрогенное воздействие при нерациональном использовании различных лекарственных средств (длительное и необоснованное применение антибиотиков, жаропонижающих и др.).
К эндогенным факторам риска возникновения частых респираторных инфекций у детей можно отнести:
- неблагоприятные анте- и/или постнатальные факторы развития ребенка (недоношенность, морфофункциональная незрелость, гипотрофия, анемия, рахит, раннее искусственное вскармливание), отражающиеся на функционировании иммунной системы и других защитных механизмах;
- перинатальную гипоксию, ведущую к частым нарушениям адаптации к факторам внешней среды и расстройствам терморегуляции;
- изменения функционального состояния вегетативной нервной системы, повышенная метеолабильность также могут влиять на восприимчивость организма к респираторным инфекциям;
- аллергию и наследственную предрасположенность к неадекватной иммунной реактивности. Это способствует формированию более кратковременной иммунной защиты и, как следствие, большей респираторной заболеваемости у детей с аллергическими заболеваниями.
- очаги хронической инфекции рото- и носоглотки сопровождаются снижением эффективности местного иммунитета и других факторов защиты, способствуя повышению восприимчивости к инфекционным возбудителям.
Что делать, если ребенок часто болеет?
Родителям, чьи малыши часто болеют, необходимо понять, что самолечение, применение народных средств и советов, а также самостоятельное употребление лекарственных препаратов без назначений врача только усугубляет имеющуюся ситуацию. Эти средства могут убирать симптомы, но причина заболевания никуда не уходит.
Иммунная система ребенка постоянно претерпевает изменения. Это ведет к эпизодам снижения ее активности
В такие моменты важно правильно поддержать организм и уберечь его от инфекций
Первоочередным мероприятием для детей, которые отнесены к группе часто и длительно болеющих, служит полное, комплексное всестороннее обследование организма. Оно позволяет оценить состояние иммунной системы, определить нарушение функций важных внутренних органов и выявить скрытые патологии и синдромы.
После выявления причины врач дает основные рекомендации относительно нормализации режима дня ребенка, его отдыха, чередования умственных и физических нагрузок, а также корректирует рацион питания, делая его сбалансированным, разнообразным и полноценным. Эти мероприятия позволяют поддержать все физиологические процессы в организме и улучшить состояние иммунитета.
Для предотвращения инфекционных болезней и аллергий важно поддерживать чистоту и комфортные условия проживания ребенка. Регулярное проветривание, поддержание оптимальной влажности, чистоты и температуры в комнате, где спят и играют дети, помогает предотвратить респираторные инфекции
Профилактический прием витаминов, а также правильное закаливание укрепляет иммунитет ребенка. Родителям важно обучить детей с маленького возраста личной гигиене, поддержанию чистоты, а также объяснить важность ношения комфортной и теплой одежды при разной погоде.
Эффективность приведенных выше мероприятий зависит от того, насколько ответственно родители подходят к здоровью своего ребенка, т.е. занимаются диагностикой и лечением заболеваний в самом начале их развития. Немаловажным фактором также является своевременность обучения чистоте и гигиене.
Когда при головной боли следует обращаться к врачу?
Многие предпочитают просто принимать популярные болеутоляющие средства и не обращаться к врачу. Однако самолечение может привести к чрезмерному применению таких препаратов, что может стать причиной гастрита, язвенной болезни, а также хронической абузусной головной боли, вызванной именно приёмом лекарств. К тому же, не пройдя медицинского обследования, можно упустить развитие опасного заболевания. А сиюминутный эффект, полученный с помощью случайного препарата, всё равно не станет решением Вашей проблемы.
Обязательно следует обратиться к врачу:
если боль возникла впервые в жизни (особенно важно для лиц старше 50 лет);
при очень сильных головных болях;
если боль продолжается значительное время (более недели);
если интенсивность боли со временем нарастает;
при возникновении или усилении головной боли после изменения положения или резкого движения головы;
если наблюдаются случаи потери сознания, нарушения памяти, изменения личностных качеств;
если боль не проходит после приёма жаропонижающих и обезболивающих средств.
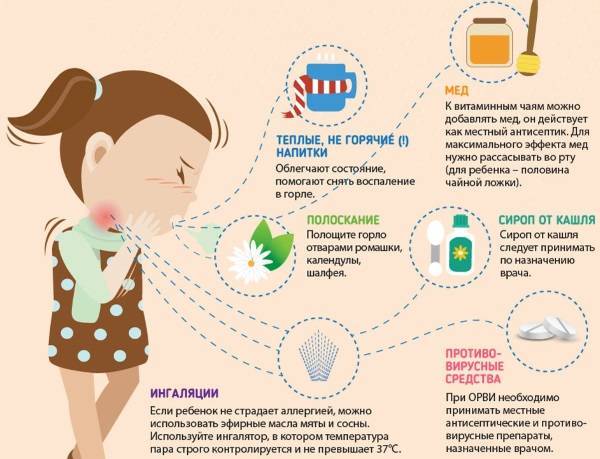
Как лечить правильно?
Чтобы не допустить бактериальных осложнений (а именно они всегда приводят к затяжному течению «простуды»), чрезвычайно важно начать лечение своевременно, ещё при первых проявлениях инфекции — слабости, першении в горле, головной боли. При этом нужно понимать, что высокая температура — защитная реакция организма: в таких «горячих» условиях вирусу приходится очень нелегко
Именно поэтому «сбивать» температуру стоит только в том случае, если она превысила 38,5°С — при более высоких значениях начинает страдать головной мозг (вплоть до фебрильных судорог).
Кроме того, ребёнку нужно много пить, для предотвращения сухости слизистых оболочек, разжижения мокроты и выведения всех токсинов, циркулирующих в крови, с потом и мочой (ребёнок должен «много пить и много пИсать»). Поливитамины также помогут иммунной системе активно бороться с инфекцией.
Как проводить профилактику ОРВИ?
Умные родители должны профилактировать ОРВИ у своего ребёнка. Мероприятий много, однако есть ряд действительно простых советов. Ребёнок должен хорошо и разнообразно питаться, иметь достаточный по продолжительности сон. Отлично помогает закаливание организма: ещё с лета можно начать обливать ножки ребёнка холодной водой, сначала захватывая стопы, потом коленки, потом, постепенно поднимаясь выше, можно к осени довести до обливания всего тела. В период эпидемии могут помочь поливитамины, а также специальные профилактические средства.
Литература
- Позднякова М.Г., Ерофеева М.К., Максакова В.Л. Неспецифическая профилактика гриппа и других острых респираторных вирусных заболеваний // Русский медицинский журнал. 2011. № 2. С. 84–89.
- Часто болеющие дети: профилактика и лечение // Союз педиатров России. М., 2004 (54). С. 27
- Вавилова В.П., Вавилов А.М., Черкаева А.Х. Возможности современной терапии острых респираторных вирусных инфекций у детей. Педиатрия. 2015. № 03. С. 62-67
Редакция благодарит специалистов компании «Бионорика СЕ» за помощь в подготовке материала.






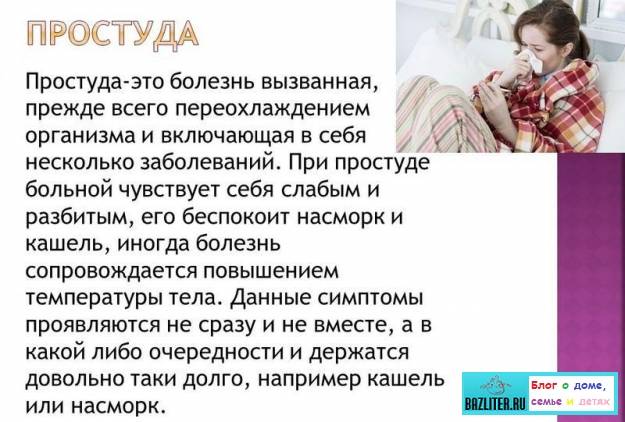











![Что делать, если ребенок постоянно болеет? - [решение]](https://damasha.ru/wp-content/uploads/b/8/7/b87eadf789d636575ccdb40d11cfcbd3.jpeg)




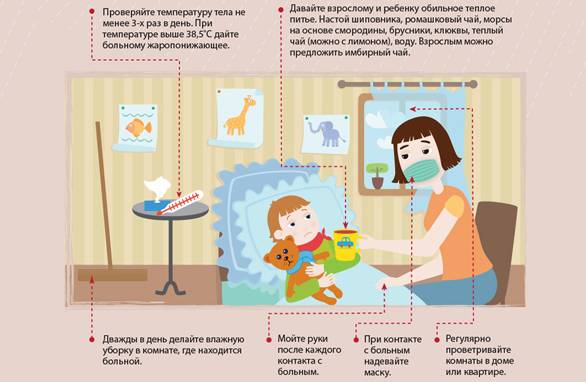



![Что делать, если ребенок постоянно болеет? - [решение]](https://damasha.ru/wp-content/uploads/f/9/3/f93ad8dc043818f004aa37a54bdfad49.jpeg)