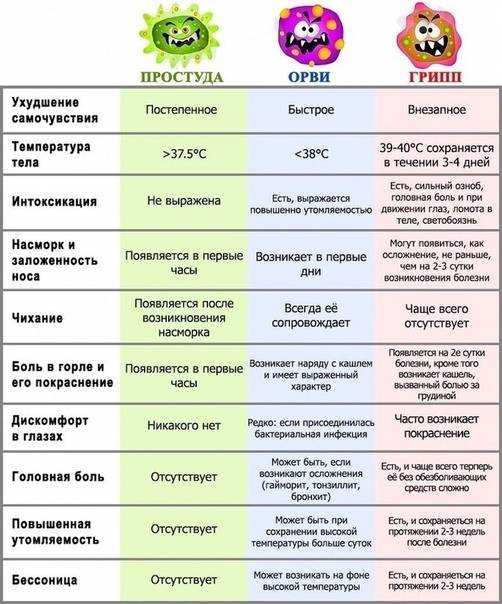
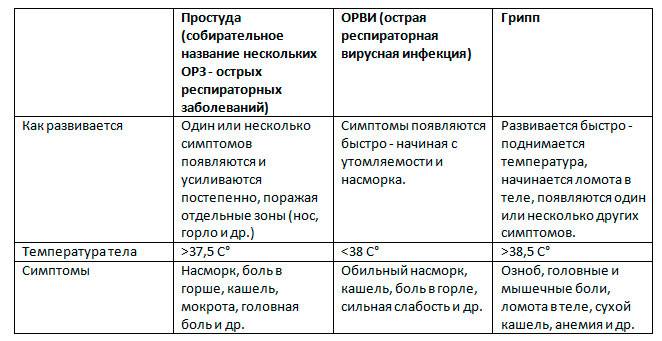
Причины повышения температуры до 39,5 °С у детей
Бактериальные и вирусные инфекции. Температура 39,5 °С у ребенка чаще всего появляется на фоне инфекционных заболеваний. Бактерии и вирусы проникают в организм через верхние дыхательные пути, пищеварительный тракт. На их вторжение защитные силы организма реагируют повышением температуры тела1,2.
Ротавирусная инфекция. Ротавирус поражает стенки кишечника, вызывает развитие диареи и рвоты. Ротавирусная инфекция тяжело протекает в детском возрасте: у ребенка температура держится около отметки 39–39,5 °С несколько дней, могут возникать сильные боли в животе. На фоне диарейного синдрома быстро наступают признаки обезвоживания, поэтому при выявлении ротавируса специалисты часто проводят госпитализацию ребенка1.
Перегревание на солнце. При таком состоянии у ребенка поднимается температура 39,5 °С без симптомов вирусной инфекции, кожа становится красной и горячей на ощупь. Сам малыш вялый или, наоборот, взбудораженный и капризный (в зависимости от интенсивности перегревания)2,3. Взрослые должны сразу отнести ребенка в тень, обеспечить обильное питье и срочно вызвать специалистов.
Реакция на прорезывание зубов. Высокая температура, до 39,5 °С, нередко возникает в первый год жизни ребенка, когда начинают появляться первые зубки, а также в более старшем возрасте, при смене молочных зубов на постоянные. Дети могут становиться капризными, плаксивыми, отказываются от еды и плохо спят по ночам1.
Инфекции мочевыводящих путей. Воспалительно-инфекционные процессы в почках и мочевом пузыре часто сопровождаются повышением температуры. Мочеиспускание становится частым и болезненным, могут возникать отеки и появляться боли в пояснице, в области почек2.
Лор-заболевания. У детей на фоне ослабления иммунитета или развития вирусной инфекции часто обостряются заболевания лор-органов: отиты, фарингиты, тонзиллиты. Все эти болезни могут провоцировать повышение температуры у ребенка до 39,5 °С, и как сбить ее, многие родители не знают. В маленьком возрасте осмотреть горло бывает не так просто, поэтому повышенная температура может быть первым признаком болезни, который замечают взрослые1.
Герпетическая инфекция. Герпес в детском возрасте протекает тяжело, с лихорадкой, общей подавленностью, плохим сном и полным отказом от еды. У детей чаще встречается герпетическая форма стоматита, развивается на фоне ослабления защитных сил организма1,2.
Высокая температура тела у взрослых: распространенные причины
Температура 39,5 °С у взрослого без симптомов болезни или с явными проявлениями основного заболевания говорит о протекании какого-либо воспалительного процесса4,5
Обратите внимание на свое самочувствие, примите жаропонижающие средства и запишитесь на прием к специалисту. Чаще всего лихорадка возникает в ответ на проникновение в организм бактериальных и вирусных агентов, которые начинают активно размножаться, вырабатывая токсичные вещества3
Инфекционный очаг может локализоваться в любом месте: почках, желудке, печени, на коже и слизистых оболочках4,5. Даже обычное ОРЗ нередко протекает с гипертермией, причем температура повышается до 39,5 °С. Возникают насморк, кашель, горло может становиться красным и отечным, если инфекция приводит к обострению ларингита или тонзиллита.
Мочеполовые инфекции в острой форме также провоцируют повышение температуры тела4. Подобные заболевания устраняют с помощью лекарственных препаратов, которые активны в отношении определенного инфекционного возбудителя. А высокую температуру у взрослых можно сбить с помощью жаропонижающих средств. Но их назначают на 3–4 дня, а основное средство в лечении все-таки составляют антибактериальные и противовоспалительные препараты.
Симптомы и причины озноба у ребенка
Ознобом врачи называют состояние, возникающее в результате резкого спазма периферических сосудов кожи без повышения кровяного давления. При этом малыш может жаловаться на несколько неприятных симптомов. Выделим основные признаки озноба у детей:
- дрожь во всем теле – это связано с частыми рефлекторными сокращениями мускулатуры;
- чувство холода – ребенок мерзнет, даже если температура воздуха выше 20°С и малыш тепло одет;
- появление «мурашек» – небольшие по размеру пупырышки образуются на коже за счет сокращения гладкой мускулатуры вокруг волосяных фолликулов1.
Если у ребенка сильный озноб и одновременно ноющая головная боль, повышенная температура, «ломота» во всем теле, то это может быть признаком интоксикации при простуде, ОРВИ или другом заболевании1.
Формы
В зависимости от изменений температурных показателей, субфебрилитет классифицируется следующим образом.
Перемежающаяся лихорадка — температура сначала немного понижается, а затем снова повышается, и такое чередование длится на протяжении нескольких дней.
- Ремитирующая — температура в течении суток колеблется больше, чем на 1°C.
- Волнообразная лихорадка — у пациента наблюдается чередование нормальной температуры с постоянным и ремитирующим состоянием.
- Постоянная лихорадка — о ней говорят, когда температура постоянно повышена, и, практически, не изменяется в течении суток.
Есть еще лихорадка неясного происхождения(генеза), причины которой выяснить врачам не удается. В этом случае отмечается повышение температуры до 38°C в период от трех неделях и более при неустановленных причинах.
Лихорадку неясного происхождения(генеза) подразделяют на следующие виды:
- так называемая, лихорадка “классическая” невыясненного генеза — к ней относят все случаи инфекционных болезней, тяжело поддающиеся диагностике, абсолютно непривычные для местности, в которой проживает пациент, или имеют атипичные формы;
- резкое снижение в крови специальных элементов, которые отвечают за иммунитет человека, также может привести к лихорадке неясного генеза;
- лихорадка госпитальная — она возникает у пациента после госпитализации в течении суток;
- цитомегаловирусную инфекцию, гистоплазмоз, микобактериоз относят к ВИЧ-ассоциированной лихорадке.
Осложнения пиелонефрита
В большинстве случаев пиелонефрит успешно лечится без последствий, хотя у некоторых людей возможно развитие осложнений. Повышенный риск осложнений при пиелонефрите возникает, если вы:
- ребенок;
- старше 65 лет;
- беременны;
- болеете диабетом, хроническим заболеванием почек или серповидно-клеточной анемией;
- имеете пересаженную почку (особенно в первые 3 месяца после пересадки); имеете ослабленный иммунитет;
- заболели пиелонефритом, находясь в больнице.
Ниже описаны некоторые наиболее распространенные осложнения пиелонефрита.
Абсцесс почек
Абсцесс почек – редкое, но тяжелое осложнение при пиелонефрите. При этом в тканях почки образуется гной. Наибольшему риску образования абсцесса почки подвергаются люди с диабетом. Симптомы абсцесса почки схожи с проявлениями пиелонефрита. Наиболее частыми признаками абсцесса являются:
- высокая температура 38º C или выше;
- озноб;
- боль в животе;
- отсутствие аппетита;
- боль при мочеиспускании.
Абсцессы почек потенциально очень опасны, так как содержащиеся в них бактерии могут распространиться в другие части вашего организма, например, в легкие или кровеносную систему, и могут привести к смерти. Абсцессы, как правило, лечат хирургическим путем. Для этого в почку вводят иглу и через нее удаляют гной из абсцесса.
Заражение крови
Заражение крови (сепсис) – еще одно редкое, но потенциально смертельное осложнение пиелонефрита, связанное с проникновением бактерий из почек в кровь. Когда бактерии попадают в кровь, инфекция может распространиться на любые части вашего тела, в том числе на жизненно важные органы.
Симптомы заражения крови у больного пиелонефритом:
- низкое кровяное давление, при котором в вертикальном положении тела ощущается головокружение;
- спутанность сознания или дезориентация во времени и в пространстве;
- обильное потоотделение;
- неконтролируемая дрожь или озноб;
- высокая или пониженная температура тела (ниже 36º C);
- бледность кожи;
- учащенное сердцебиение;
- одышка (ощущение нехватки воздуха).
Заражение крови – это неотложное состояние, которое требует госпитализации в отделение интенсивной терапии (реанимацию) и назначения антибиотиков для борьбы с инфекцией. Если вы принимаете определенные препараты для диабетиков, например, метформин или ингибиторы ангиотензинпревращающего фермента, возможно, вам придется приостановить их прием до выздоровления, так как при заражении крови они могут вызвать повреждение почек.
Тяжелая инфекция
Еще одним редким, но потенциально смертельным осложнением при пиелонефрите является заболевание, которое называется эмфизематозный пиелонефрит. Это тяжелая инфекция, при которой происходит быстрое разрушение почечной ткани. Бактерии, вызывающие инфекцию, выделяют газ, который скапливается в почках.
Точная причина эмфизематозного пиелонефрита неизвестна, но почти все случаи этого заболевания зарегистрированы у людей с диабетом. Как правило, для лечения заболевания необходима экстренная операция, в ходе которой удаляется вся поврежденная почка или ее часть. Даже одна здоровая почка после операции обеспечивает полноценную жизнь.
В очень редких случаях пиелонефрит наносит необратимый вред почкам, что заканчивается почечной недостаточностью. При этом состоянии почки полностью прекращают свою работу. Почечная недостаточность – смертельное заболевание, однако жизнь таким больным можно спасти с помощью диализа или пересадки почки.
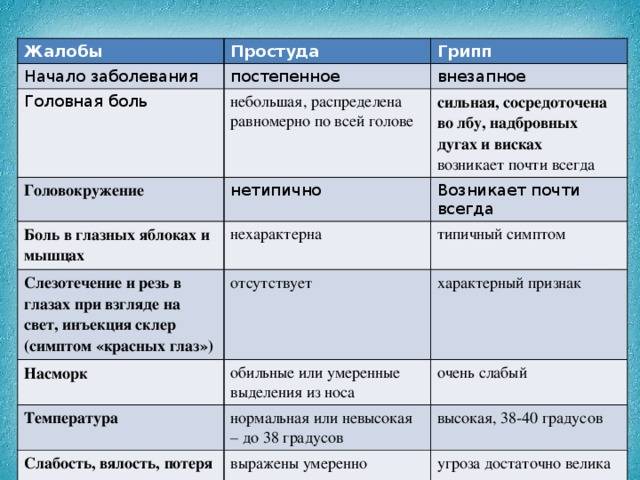
Грипп
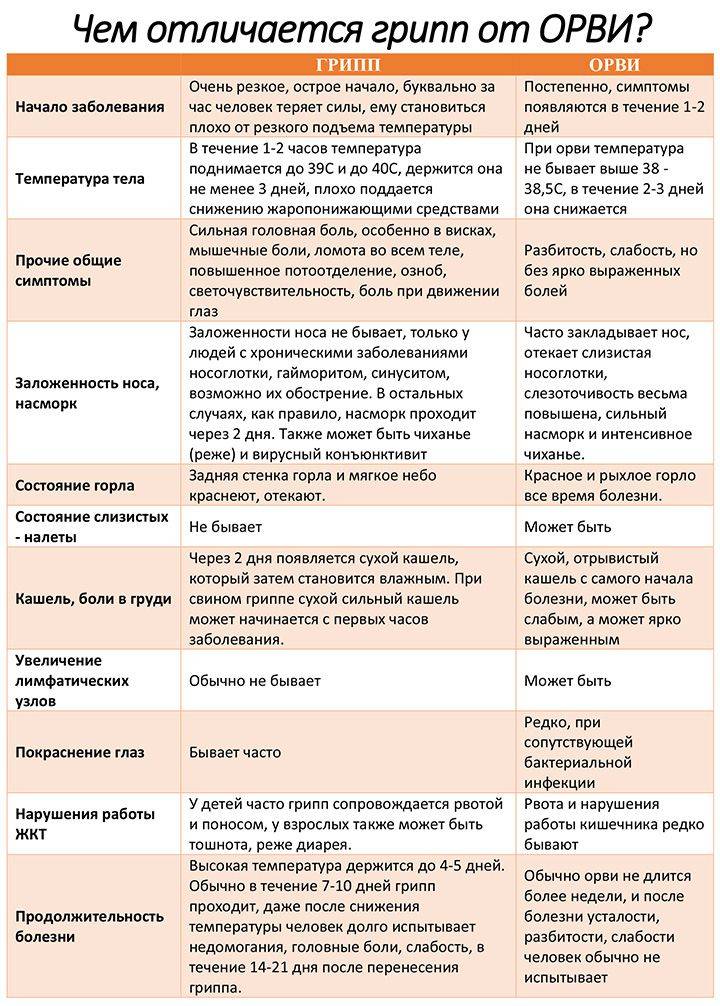
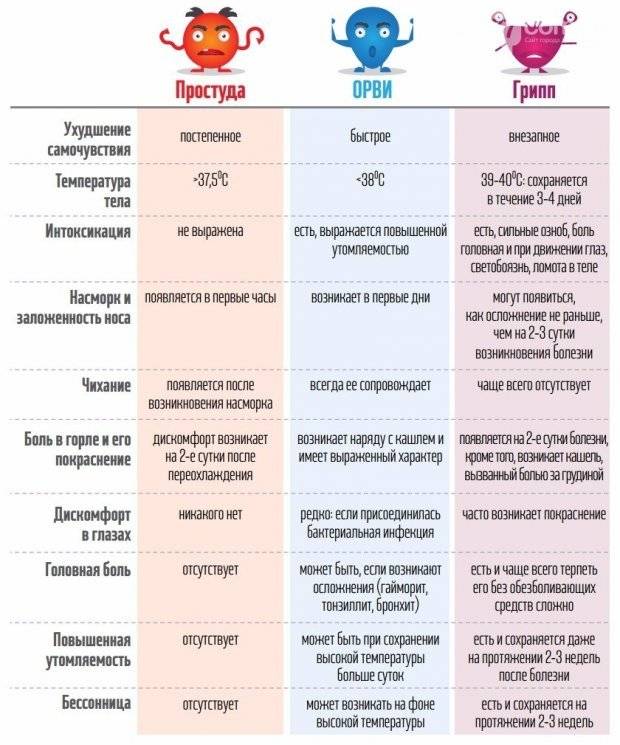
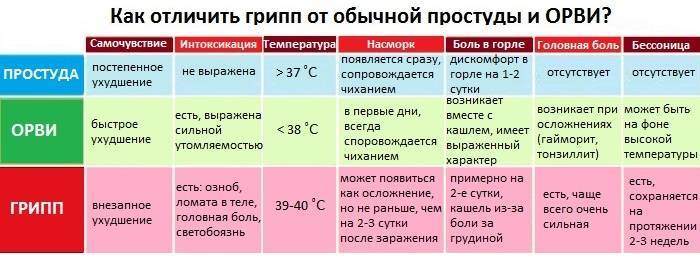
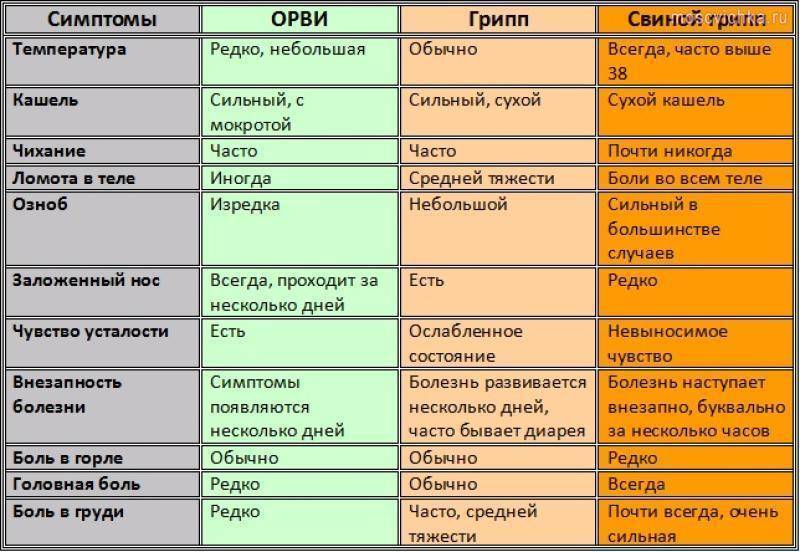
Грипп также относится к группе ОРВИ, однако из-за склонности гриппа к распространению с развитием эпидемий его выделяют отдельно. Кроме того, грипп сопровождается более выраженными клиническими проявлениями, и при нем выше риск осложнений. Существует подвид вируса гриппа H5N1, передающийся от больных птиц (уток, кур) человеку («птичий» грипп) или свиней («свиной» грипп).
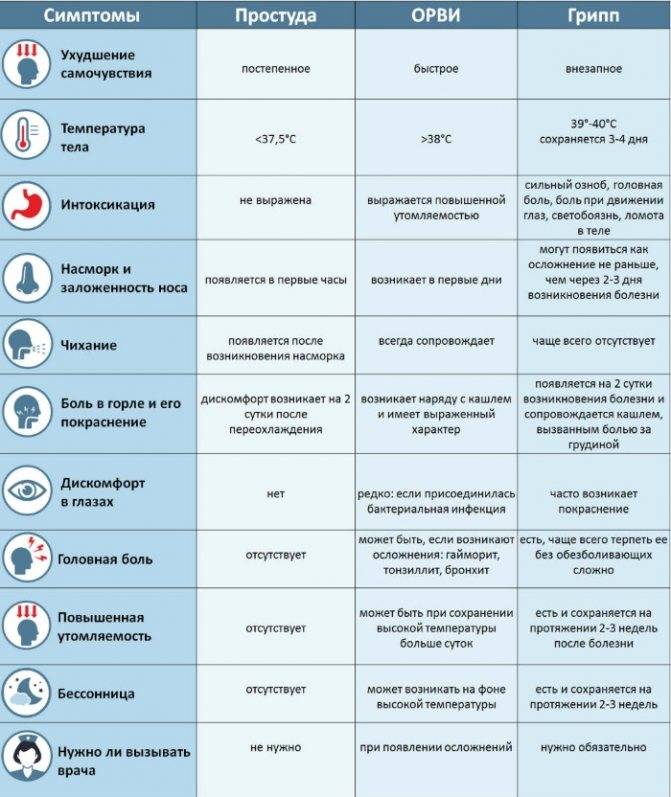
Для гриппа характерно острое начало с повышения температуры до 38–40 °С, сопровождающейся болями и «ломотой» в мышцах, головной болью, ознобом, разбитостью, общей слабостью, плохим аппетитом. Затем присоединяются боль и першение в горле, сухой кашель. Насморк для гриппа не характерен, что отличает его от других ОРВИ («сухой катар»). Температура тела нормализуется на 3–5 день заболевания.
К осложнениям гриппа, помимо пневмонии, относят воспаление придаточных пазух носа, среднего уха (особенно у детей), респираторный дистресс-синдром (отек легких), менингит. Наиболее опасен грипп для маленьких детей, стариков, а также для больных ВИЧ-инфекцией, сахарным диабетом и людей с ослабленным иммунитетом.
При ОРВИ и гриппе нужно быть внимательным при повторном повышении температуры тела и ухудшении самочувствия — это говорит о развитии осложнений либо о наличии другого заболевания. «Тревожные признаки», при появлении которых нужно обязательно обратиться к врачу:
Сохранение повышенной температуры тела (более 37,5 °C) более 7 дней, а также ее повторное повышение;
- усиление головной боли;
- рвота;
- сонливость либо спутанность сознания;
- ригидность затылочных мышц (невозможность согнуть голову так, чтобы подбородком коснуться груди);
- одышка (затрудненное дыхание);
- боль в груди;
- кровянистый характер мокроты;
- любая сыпь на кожных покровах;
- непереносимость яркого света.
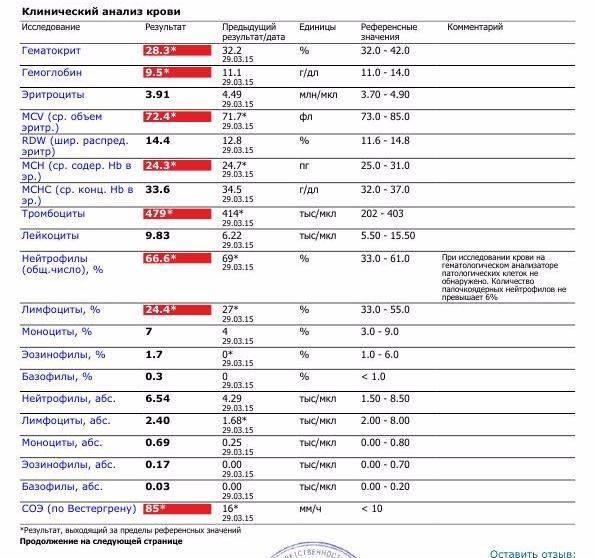
Диагноз ОРВИ и/или гриппа чаще всего не вызывает сомнений и основан на характерной клинической картине. Для выявления осложнений ОРВИ могут потребоваться общий анализ крови и мочи, рентгенография органов грудной клетки или придаточных пазух носа, иногда бактериологический анализ мокроты.
1
Лабораторная диагностика в МедикСити
2
Лабораторная диагностика в МедикСити
3
Лабораторная диагностика в МедикСити
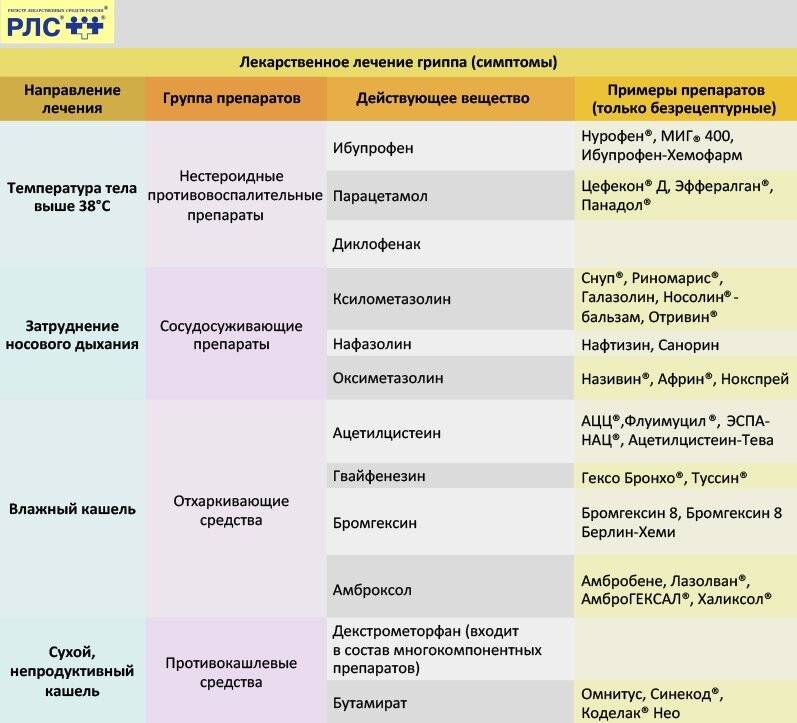
Лечение гриппа и ОРВИ
- Соблюдайте домашний режим. Если в квартире, кроме Вас, есть кто-то еще, носите медицинскую маску, которую меняйте каждые 2 часа.
- Пейте больше теплой жидкости (до 2 л в день) — это позволит избежать обезвоживания в условиях высокой температуры тела и улучшит выведение токсинов из организма.
- При повышении температуры тела выше 38,5 °С, либо если Вы плохо переносите высокую температуру, принимайте жаропонижающие средства (парацетамол, ацетилсалициловая кислота). Помните, что ацетилсалициловая кислота (аспирин) категорически противопоказана детям младше 16 лет!!!
- Для облегчения симптомов ОРВИ можно использовать комплексные препараты, содержащие помимо жаропонижающего средства противокашлевые, противоаллергические компоненты, а также витамины. Внимательно читайте инструкции по применению!
- Для облегчения кашля можно принимать всевозможные травяные настои или отхаркивающие препараты, однако на продолжительность заболевания эти средства не влияют.
- Для воздействия на возбудителей применяют интерфероны (основной фактор противовирусной защиты в организме) и стимуляторы образования интерферонов; осельтамивир или занамивир (эффективны только при гриппе); противогриппозный иммуноглобулин вводят ослабленным людям, а также больным тяжелыми формами гриппа. Прежде, чем принимать эти препараты посоветуйтесь с врачом!
- Антибиотики для лечения неосложненных форм ОРВИ и гриппа не применяют, поскольку они не влияют на вирусы.
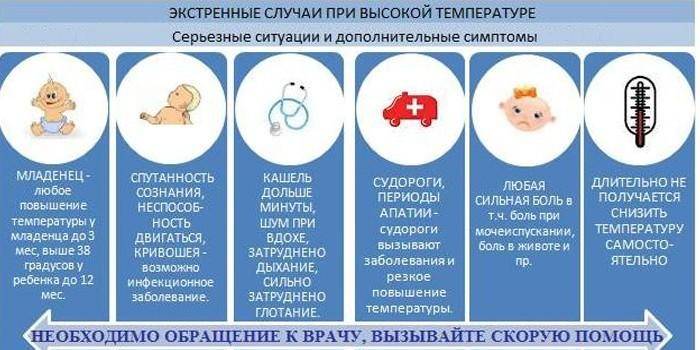
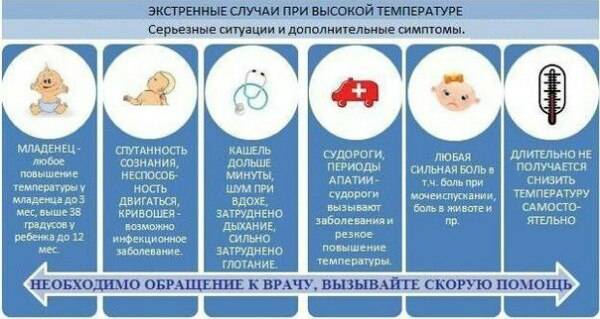
В каких случаях при температуре у ребенка нужно вызвать скорую помощь
Любой из перечисленных ниже симптомов может возникнуть внезапно, даже если до этого жар не сопровождался проявлениями каких-либо известных Вам заболеваний. Появление одного или нескольких из следующих признаков является поводом для вызова скорой помощи.
Появились признаки обезвоживания. Малыш стал реже ходить в туалет, у него потемнела моча, наблюдаются такие симптомы, как слабость, вялость, отсутствие слез при плаче.
Наблюдается спутанность сознания
Ребенок не реагирует на обращенную к нему речь, не может сконцентрировать внимание, у него нарушается сознание, появился бред
Отсутствует эффект жаропонижающих. Сбить высокую температуру даже на короткое время не удается с помощью лекарственных средств.
Наблюдаются нарушения дыхания. Дыхание малыша становится очень частым или, наоборот, редким, хриплым, свистящим.
МАКСИКОЛД для ДЕТЕЙ при высокой температуре
МАКСИКОЛД для ДЕТЕЙ – современное жаропонижающее средство, активным компонентом которого является ибупрофен. Препарат помогает сбить высокую температуру надолго (до 8 часов2,3*), тем самым облегчая самочувствие заболевшего малыша. МАКСИКОЛД для ДЕТЕЙ представляет собой суспензию с клубничным или апельсиновым вкусом, которую удобно дозировать с помощью мерной ложки (прилагается в упаковке) и просто давать ребенку. Препарат не содержит сахара, спирта и искусственных красителей. МАКСИКОЛД для ДЕТЕЙ в рекомендованной по возрасту дозировке может использоваться как жаропонижающее средство в течение 3-х дней. При необходимости принимать препарат дольше следует проконсультироваться с врачом.
* для действующего вещества ибупрофен
1 Для детей старше 3-х месяцев в соответствии с инструкцией по медицинскому применению препарата МАКСИКОЛД для ДЕТЕЙ и после консультации с врачом.
2 Ушкалова, Е.А. Профиль безопасности анальгетиков- антипиретиков в педиатрии / Русский медицинский журнал. -2014.- Т. 22. -№ 21.- С. 1526-1529.
3 Морозова Т.Е., Рыкова С.М., Юдина И.Ю. Ибупрофен у детей: профиль эффективности и безопасности: «Практика педиатра», сентябрь 2014, с. 18-22.
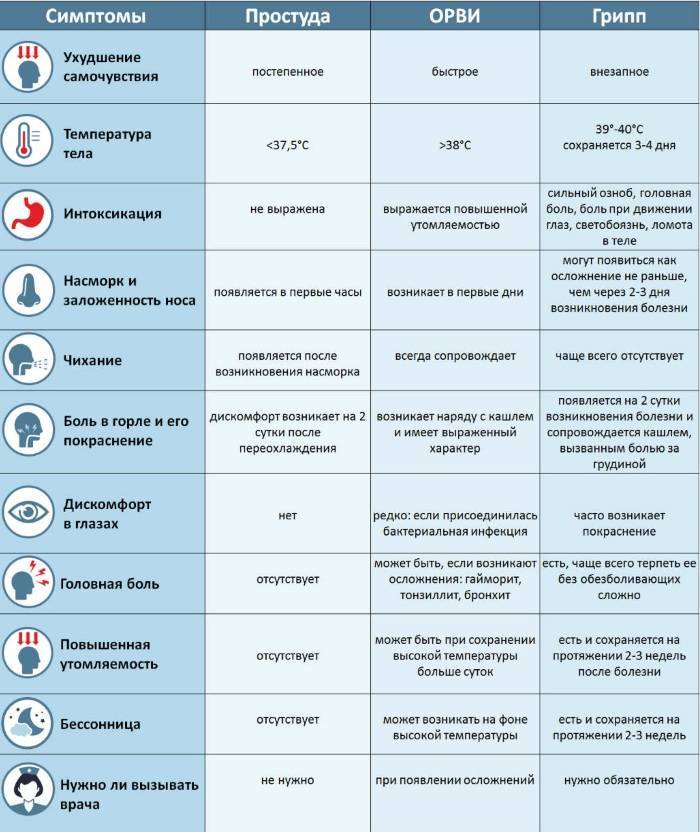
Симптомы ОРВИ
Инкубационный период ОРВИ, как правило, составляет 1-3 дня.
Обычно развитие заболевания начинается с насморка. В зависимости от того, какой участок дыхательных путей оказался наиболее подвержен инфекции (где сконцентрирован воспалительный процесс), ОРВИ может протекать в виде:
- ринита (поражается слизистая носа);
- фарингита (воспаляется слизистая оболочка глотки);
- ларингита (воспалительный процесс локализуется в гортани);
- трахеита (воспаляется слизистая трахеи).
Инфекция, как говорят, «спускается» по дыхательному пути. Чем ниже спустилась инфекция, тем тяжелее протекает заболевание. Через какое-то время после начала воспалительного процесса вирус попадает в кровь, вызывая симптомы интоксикации (озноб, головную боль, ломоту в спине и конечностях).
Обычно не позднее чем через 7 дней больной чувствует значительное улучшение состояния. Большинство больных выздоравливают в течение 10 дней.
Больной максимально заразен в первые 2-3 дня, в дальнейшем активность вируса снижается. Однако угроза заразить окружающих сохраняется до последнего дня болезни.
Основными симптомами ОРВИ являются:
Насморк
Насморк может проявляться в виде заложенности носа, чихания, выделения слизи из носа. Средняя продолжительность насморка при ОРВИ – 7 дней.
Боль в горле
Ещё один типичный симптом ОРВИ – боль в горле или болезненность при глотании. С острой болью в горле при правильном лечении (тепло, полоскания) удается справиться менее, чем за 3 дня.
Кашель
Кашель при ОРВИ сначала сухой. Переход к мокрому кашлю говорит о том, что больной пошёл на поправку.
Повышение температуры
При ОРВИ обычно наблюдается повышение температуры (в большинстве случаев незначительное – 37-37,5 или до 38° C; при гриппе температура может подниматься и выше).Повышенная температура, как правило, держится не дольше 3-х дней.
Фронтит: осложнения и последствия
Хроническая стадия фронтита опасна своими осложнениями. Перенесенная ОРВИ или простая простуда часто вызывает обострение болезни, которое длится около трех недель.
При переходе фронтита в хроническую стадию возникает опасность проникновения гнойного содержимого пазух через задние стенки внутрь черепа. Последствием этого может стать тяжелейший гнойный менингит или абсцесс.
Если гнойная инфекция проникнет через тонкую нижнюю стенку пазухи, то серьезно пострадают глазницы.
Эти осложнения очень опасны, так как могут привести к летальному исходу.
Последствия недолеченного фронтита сказываются на других органах и приводят к воспалительным процессам в миндалинах, костной ткани и тканях сердечной мышцы, конъюнктивиту и повреждению зрительного нерва, отиту или пневмонии.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
Специалисты различают:
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие — стремительное, окончание заболевания – полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Заболевания приводящие к боли в пазухах
Так какие заболевания могут спровоцировать боль в пазухах носа? Это достаточно объемный список, поэтому их условно разделим на этиологические причины.
Воспалительные состояния, основная часть патологий провоцирующих данный симптом:
- Синуситы. Острые и хронические воспалительные процессы в придаточных пазухах – гайморит, фронтит, этмоидит, сфеноидит.
- Риниты. Катаральная форма, может привести хроническому воспалению слизистой полости носа, что провоцирует закупорку в придаточных пазухах. Так называемый, риносинусит.
- Дентальные патологии. Если имеются проблемы с зубами верхней челюсти – формирующиеся очаги воспаления, могут спровоцировать образование перфорации или свища в гайморову пазуху.
- Другие состояния. Любой очаг воспаления в носоглоточной области, может осложниться распространением на окружающие структуры, например, при хроническом тонзиллите.
Заболевания невоспалительной этиологии, так же может привести к боли в области пазух носа:
- Искривление носовой перегородки – самая частая невоспалительная причина болевых ощущений в околоносовых пазухах. Более подробно в этом материале: Искривление перегородки носа – симптомы, причины, осложнения.
- Трофические формы ринитов. Хронические изменения в слизистой оболочки при ринитах, могут быть не только воспалительного характера, но и гипертрофического. Например: медикаментозный, атрофический, вазомоторный и гипертрофический риниты. Все они способствуют “закупорке” оттока отделяемого из параназальных пазух.
- Новообразования. Рост кист и полипов, может приводить к разрушению костной и хрящевой ткани в носоглоточной области, приводя к соответсвующим симптомам.
- Другие заболевания. Гипертрофия аденоидов или аденоидные вегетации провоцируют нарушение нормальной проходимости носовых проходов, влияя тем самым и на околоносовые пазухи.
Причины и особенности бессимптомной ОРВИ
К числу основных патологий, поражающих верхние дыхательные пути, относят:
- грипп и парагрипп,
- риновирусную, аденовирусную, коронавирусную и респираторно-синцитиальную инфекции.
Как правило, все они протекают с ярко выраженной симптоматикой. В первую очередь возникают слабость, сухость и першение в горле, чихание. Позже к этим симптомам присоединяются подъем температуры, сильная боль в горле, ринит, кашель, ломота в суставах и мышцах.
Но иногда проявления болезни у детей отсутствуют. В течение нескольких дней единственными симптомами вирусной инфекции у ребенка могут быть повышенная утомляемость и раздражительность. Кашля, насморка и температуры при этом нет. Многие родители считают это признаком крепкого иммунитета и не обращаются к врачу. Но это мнение ошибочно.
В норме организм должен обязательно реагировать на внедрение вирусных агентов. Самые распространенные физиологические реакции — подъем температуры, выработка гамма-интерферона и других веществ, подавляющих размножение вирусов. Если защитные процессы не запускаются, это может свидетельствовать о серьезных нарушениях в работе иммунной системы.
Таким образом, вирусные инфекции без симптомов возникают у детей при внедрении возбудителя в организм на фоне ослабленного иммунитета. Такие ОРВИ переносятся сложнее и отличаются более длительным течением. Чтобы избежать вторичного инфицирования и серьезного воспалительного процесса, необходимо вовремя начать медикаментозное лечение.
Способы снижения температуры у ребенка
Создание оптимального микроклимата
Если у ребенка температура и насморк, важно обеспечить в детской комнате прохладу (18-20 °С) и оптимальную влажность (50-60 %)1. Проветрите помещение и уложите больного в постель
Укутывать малыша опасно: это быстро может привести к перегреву и тепловому удару. Если ребенка не знобит, оденьте его легко, не накрывайте плотными одеялами.
Обильное питье. При высокой температуре организм усиленно теряет жидкость через кожу1,3. Младенца необходимо как можно чаще прикладывать к груди или поить водой из детской бутылочки. Ребенку постарше можно предложить теплый чай, клюквенный морс или любой другой напиток, который малыш согласится выпить. Если Вы хотите сбить температуру у ребенка, лучше поить дробно и небольшими порциями: по несколько чайных ложек каждые 10 минут. Большая доза жидкости может вызвать рвоту. Если отметка на термометре достигла 38 °С, можно использовать порошки для приготовления горячего питья, например РИНЗАсип для детей. Такие препараты одновременно удовлетворяют потребность организма в жидкости и позволяют снизить жар за счет действия активных компонентов7.
Физические методы охлаждения. Различные способы охлаждения тела применяются только в том случае, если жар у малыша не сопровождается спазмом сосудов (конечности не бледные и не холодные). Помогают сбить температуру у ребенка обтирания прохладной или слегка теплой водой2,4,5
Малышу можно осторожно протереть смоченной в воде салфеткой лоб, ступни, коленные и локтевые сгибы, паховые складки
Важно, чтобы во время процедуры маленький больной не замерз, это может вновь привести к повышению температуры, прогрессированию насморка и т. д
Использование жаропонижающих средств. Одним из самых безопасных и хорошо изученных препаратов для снижения температуры в детском возрасте является парацетамол4,5,6. Он может применяться в виде свечей, таблеток, сиропов или порошка для приготовления горячего питья (например, РИНЗАсип для детей)
Чтобы сбить у ребенка температуру 39 °С на 3-4 часа, важно правильно рассчитать дозировку парацетамола. Всегда следуйте инструкции к используемому препарату
Обычно для однократного приема рекомендуется доза из расчета 15 мг парацетамола на каждый килограмм веса ребенка. Для более длительного эффекта, например, если нужно снизить высокую температуру на всю ночь, допустимо увеличение разовой дозы до 20 мг/кг. Для уменьшения жара у детей не используются препараты на основе ацетилсалициловой кислоты1,2,3,5 и средства из группы нестероидных противовоспалительных препаратов в связи с высоким риском побочных эффектов.
Народные средства.
Чай с малиной. Ацетилсалициловая кислота в малине и кофеин в черном листовом чае иногда способствуют улучшению самочувствия при высокой температуре и насморке у взрослых. Однако детям такой напиток не рекомендуется, поскольку побочные эффекты из-за неточного расчета дозировки активных веществ и риск развития аллергии превышают возможную пользу. Кроме того, в горячей воде малина утрачивает почти все полезные свойства.
Отвары трав. В народных рецептах предлагается использовать для снижения температуры у детей отвары из соцветий липы, плодов шиповника, листов мать-и-мачехи
Важно помнить, что вещества, содержащиеся в этих и других растениях, могут быть аллергенами. Ни одно из народных средств не доказало свою эффективность в клинических испытаниях.
Горячее молоко с медом
Оба этих продукта могут вызвать аллергическую реакцию. У малышей до года использование меда в любом виде не рекомендовано. При растворении в горячем молоке, чае или любом другом напитке мед под воздействием высоких температур утрачивает часть своих полезных свойств.
Как проявляется заболевание?
Боль в области спины, груди или другой части тела, где есть мышцы, – первые признаки появления заболевания, которые ощущаются не сразу. Она может быть спровоцирована различными раздражителями, что приводят к миозиту спины, но симптомы и лечение между собой очень схожи. Однако бывают и запущенные случаи, когда заболевание может перерасти в гнойный миозит мышц, и здесь не обойтись без хирургического вмешательства. Есть два вида заболевания, которые отличаются от обычного воспаления, в таких случаях нужна полная диагностика:
- Дерматомиозит – это женское заболевание, вызванное возрастной инфекцией в организме или постоянным стрессом. Приводит к появлению красных пятен на теле, отеканию конечностей и повышению температуры.
- Полимиозит – воздействует сразу на несколько мышц в организме после перенесения тяжелого заболевания: гриппа, бронхита, воспаления. Может привести к атрофии мышц.
Простуда у ребенка
Маленькие дети часто болеют простудой потому, что их иммунная система еще только развивается и не может полноценно сопротивляться инфекциям. Безусловно, ОРЗ и ОРВИ у ребенка причиняют немало беспокойства родителям, однако, к счастью, в большинстве случаев эти инфекции проходят без последствий в течение 10-14 дней. Ниже приведены ответы на наиболее частые вопросы, которые беспокоят родителей больных детей.
ОРЗ у ребенка: насколько это серьезно?
Дети обычно благополучно выздоравливают после простуды, хотя находятся в группе риска по развитию осложнений, например, ушных инфекций. Очень редко возможно развитие таких проблем, как воспаление легких (пневмония)
Поэтому крайне важно не спускать глаз с больного ребенка, пока он не почувствует себя хорошо
Есть ли разница в течении простуды у детей и взрослых?
Дети, как правило, болеют ОРЗ (ОРВИ) чаще, чем взрослые. Если взрослый человек в среднем заболевает простудой 2-4 раза в год, дети иногда успевают переболеть респираторными инфекциями 8-12 раз.
Симптомы простуды у людей всех возрастов похожи. Это насморк, чихание и высокая температура. В большинстве случаев дети выздоравливают без посторонней помощи, хотя на это уходит больше времени, чем у взрослых. Иногда может показаться, что ребенок простужен уже очень длительное время и никак не может справиться с болезнью, хотя на самом деле оказывается, что легкие ОРЗ сменяют одно другое, а между ними идут короткие периоды восстановления.
Когда нужно обратиться к врачу, если ребенок простужен?
Обратитесь к врачу, если:
- у ребенка до 3 месяцев поднялась температура до 38оС, в возрасте до 6 месяцев — до 39оС;
- симптомы простуды длятся дольше 3 недель;
- состояние ребенка ухудшается;
- ребенок жалуется на боль в груди или кашель с кровью — это может быть признаком бактериальной инфекции и требует лечения антибиотиками;
- ребенку трудно дышать — немедленно обратитесь за медицинской помощью;
- беспокоит боль в ухе — малыши с болью в ухе часто трут уши и кажутся раздраженными;
- у ребенка сильная или длительная ангина;
- развиваются другие тревожные симптомы.
Почему врач не назначил антибиотики при ОРЗ?
Антибиотики показаны для лечения бактериальных инфекций. Простуда в большинстве случаев связана с вирусным заражением, поэтому не поддается действию антибиотиков. Чрезмерное использование антибактериальных препаратов может привести к развитию устойчивости к антибиотикам, когда любая последующая бактериальная инфекция может стать тяжелее и плохо поддаваться лечению.
Антибиотики при ОРВИ назначаются только при развитии некоторых осложнений.
Причина повышения температуры у ребенка при простуде
Когда в организм ребенка попадает инфекция, активируется иммунитет. Развитие воспалительной реакции и повышение температуры тела – это способы борьбы с вызвавшими простуду микроорганизмами. В результате работы иммунной системы выделяются особые биологические вещества, часть из которых воздействует на температурные центры в головном мозге1. Именно так в организме запускаются защитные механизмы повышения температуры. Жар и учащение пульса также связаны со снижением потоотделения и ускорением обмена веществ. У детей температура может подняться выше 38 °С очень быстро. В некоторых случаях кора головного мозга не успевает адаптироваться к происходящим в организме изменениям, что провоцирует появление фебрильных судорог1,5. Именно поэтому высокую температуру у малышей рекомендуется своевременно сбивать.
Диагностика
Субфебрилитет не возникает на пустом месте, и часто является предвестником достаточно серьезного заболевания. Чтобы выяснить причины возникновения постоянно повышенной температуры, необходимо обязательно обратиться к доктору. Диагностика субфебрилитета начинается со сбора анамнеза и жалоб на состояние здоровья. Врач изучит историю болезни пациента, расспросит о ранее перенесенных и существующих ныне заболеваниях. Наличие таких болезней, как туберкулез, сахарный диабет, ВИЧ, различные виды заболеваний крови и печени, а также перенесенные операции — одна из причин стойкого повышения температуры. При диагностике субфебрилитета необходимо выявить и возможность заражения бактериальным эндокардитом и гепатитом во время медицинских процедур, посещения стоматолога, переливании крови, незащищенных половых контактах. Также проводится эпидемиологический опрос — врач задаст вопросы о том, какие страны посещал человек в последнее время, не выезжал ли он в районы, для которых характерны те или иные инфекционные и паразитарные заболевания.
Далее следует визуальный осмотр пациента. Врач проводит исследование кожных покровов, слизистой, суставов, лимфатических узлов, делает пальпацию брюшной полости, молочных желез у женщин, аускультацию грудной полости, осматривает ЛОР-органы, урогенитальные органы и прямую кишку. Для выяснения всех причин возникновения субфебрилитета назначаются лабораторные исследования, к которым относятся общий анализ мочи крови, серологический и биохимический анализы, исследования мокроты и спинномозговой жидкости.
В обязательном порядке проводится и приборная диагностика: УЗИ, рентгенография, КТ, эхокардиография. Назначаются консультации различных специалистов: гинеколога(для женщин), невролога, онколога, гематолога, инфекциониста, фтизиатра — все пациенты, мужчины, женщины, дети, беременные с субфебрилитетом, должны пройти проверку на туберкулез.
Причины
Для возникновения субфебрилитета существует очень много причин. В первую очередь, это, конечно же, инфекционные процессы, происходящие в организме человека. Любая инфекция, будь то вирусная, хламидийная, бактериальная или кишечная, может вызвать субфебрилитет. При заражении человека внутриклеточными или простейшими паразитами тоже наблюдается субфебрильная температура. Постоянно повышенная температура характерна и для онкологических заболеваний различной этиологии у мужчин и женщин. Причиной возникновения субфебрилитета может стать саркоидоз. Синдром хронической усталости, который возникает из-за постоянных стрессов, недосыпаний, переутомлений, также относится к причинам субфебрилитета. Если говорить о новорожденных и грудных детях, то в силу несовершенного теплообмена, любая инфекция может дать стойкую повышенную температуру. У беременных женщин субфебрилитет протекает без каких то особых проявлений, но необходимо как можно быстрее выяснить причину появления температуры. Так как многие инфекционные заболевания чреваты для плода и будущего ребенка серьезными последствиями.