Кишечная колика у детей
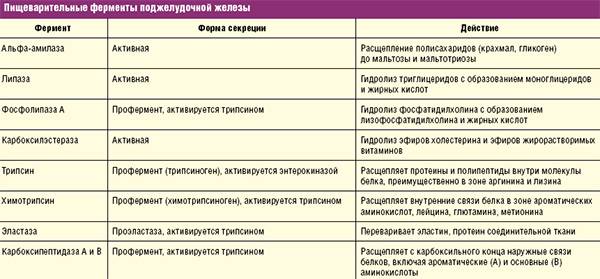
Пищеварительный тракт состоит из нескольких отделов, где происходят разные процессы переваривания и всасывания пищевых компонентов. К примеру, в полости желудка происходит расщепление белков, в 12-перстной кишке – расщепление жиров, и т. д.
При нарушениях процессов пищеварения (например, при заболеваниях поджелудочной железы, желчевыводящих путей, при воспалении стенок желудка, а также при некоторых наследственных заболеваниях) могут возникать неполадки с правильным перевариванием пищи. Клинически в детском возрасте это может проявляться как расстройство пищеварения, сопровождаясь снижением аппетита, вздутием живота, нарушением стула, появлением элементов жира или слизи в фекалиях, общим дискомфортом, снижением двигательной активности.
В зависимости от причины такого состояния доктор назначит лечение. Возможно, это будет прием ферментативных средств, либо другое лечение, в зависимости от ситуации.
Помощь при детских коликах должна подбираться индивидуально и дифференцированно. Каждая конкретная ситуация должна рассматриваться доктором отдельно, с учетом возраста маленького пациента, механизма появления болезненного состояния, индивидуальной переносимости составляющих ингредиентов того или иного препарата.
Кишечная колика у новорожденных
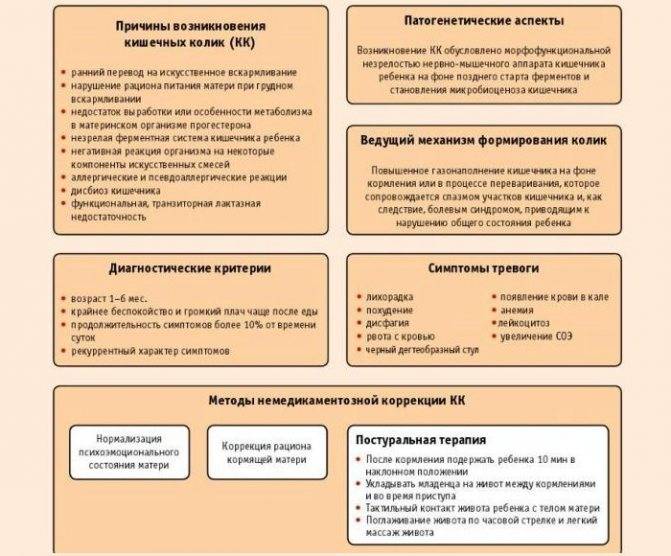
На первых месяцах жизни новорожденный ребенок может страдать кишечными коликами. Это своеобразные спазмы в животике, которые появляются приступообразно и протекают с болями и повышенной капризностью малыша. Во многих случаях приступы возникают из-за неприспособленности пищеварительной системы маленького организма к изменившимся жизненным условиям. Такое состояние заболеванием не является.
Первой пищей новорожденного ребенка обычно становится материнское молоко. На первых порах младенец употребляет его относительно в небольших количествах, поэтому переваривается и усваивается оно без проблем. На протяжении нескольких недель потребности маленького человека в пище возрастают, и могут появляться кишечные колики, указывающие на то, что детский кишечник пока не справляется с поставленными задачами.
После того, как ребенок поел, он прижимает ножки к животику и становится беспокойным. Может плакать, краснеть и напрягаться. В этом и заключены признаки детской кишечной колики.
Что в таких случаях может помочь ребенку?
Меры профилактики рака кишки
Для того чтобы снизить риск колоректального рака, придерживайтесь некоторых рекомендаций:
- Поддерживайте нормальный вес. Ожирение — один из факторов риска рака.
- Регулярно занимайтесь спортом.
- Придерживайтесь здорового питания. В вашем рационе должно быть много овощей, фруктов, злаков, продуктов, богатых клетчаткой. Развитию рака способствует употребление в больших количествах красного и переработанного мяса.
- Сведите к минимуму употребление алкоголя, откажитесь от курения. Эти вредные привычки способствуют возникновению рака не только в кишечнике, но и в других органах.
Так как защититься от рака на 100% невозможно, важно знать о своих рисках и регулярно проходить скрининг. Запишитесь на прием к врачу в Европейской клинике, чтобы узнать, какие скрининговые программы рекомендованы в вашем случае
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Какие антибиотики существуют и принцип их действия
Антибиотики назначают при развитии бактериальных инфекций, которые плохо поддаются лечению. Принцип их действия — борьба с бактериями-возбудителями. Антибиотики лишают микроорганизмы возможности размножаться, либо полностью уничтожают их.
Если неизвестно, какая именно бактерия вызывает воспаление, применяют антибиотики широкого спектра — они уничтожают как плохие, так и хорошие бактерии.
Группы антибиотиков
Большинство антибиотиков можно разделить на шесть групп:
| Антибиотик | Применение |
|---|---|
| Пенициллины (пенициллин, амоксициллин) | Инфекции, в том числе кожные, грудные и инфекции мочевыводящих. путей |
| Цефалоспорины (цефалексин) | Широкий спектр инфекций, а также сепсиса и менингита. |
| Аминогликозиды (гентамицин, тобрамицин) | Серьезные инфекционные заболевания как сепсис. Используются в основном в медицинских учреждениях, так как могут вызывать серьезные побочные. реакции |
| Тетрациклины (тетрациклин, доксициклин) | Акне и розацеа. |
| Макролиды (эритромицин, кларитромицин) | Инфекции легких и грудной клетки, устойчивые к пенициллину штаммы бактерий, аллергия на пенициллин. |
| Фторхинолоны (ципрофлоксацин, левофлоксацин) | Инфекции дыхательных путей и мочевыводящих путей. Больше не используются регулярно из-за риска серьезных побочных реакций. |
Симптоматика кандидоза полости рта
В самом начале заболевания грибок проникает в клеточные структуры, где размножается и выделяет ферменты, раздражающие слизистые оболочки и ликвидирующие близлежащие ткани. Это приводит к появлению чувства сухости, отечности и покраснению, повышенной чувствительности и возникновению болезненности в полости рта пациента.
Грибки активно размножаются, в результате чего образуют псевдомицелий. Скопление дрожжеподобных микроорганизмов представлено творожистым налетом белого цвета, немного возвышающимся над уровнем слизистой оболочки. Налет состоит из кератина, бактериальных микроорганизмов, пищевых остатков, фибрина и разрушенных эпителиальных клеток.
Изначально налет представлен маленькими крупинками белого цвета на внутренней щечной поверхности. Со временем объем налета увеличивается, он перерождается в небольшие бляшки и пленки. Области поражения могут расти и сливаться на фоне имеющегося покраснения тканей.
Бляшки впоследствии появляются также на языке, деснах, миндалинах и небе. При поражении кожи на губах на их поверхности возникают беловатые хлопья и чешуйки.
На начальном этапе недуга налет легко поддается устранению, под ним находится поверхность ярко-красного цвета, нередко пораженная небольшими язвами. Это связано с тем, что ферменты, выделяемые грибком Candida, быстро проникают вглубь слизистой оболочки полости рта.
Жжение и зуд при болезни появляются по причине раздражения и аллергической реакции. Пациент испытывает дискомфорт при глотании слюны и приеме острой, горячей и кислой пищи. Если грибки локализуются на слизистой оболочке глотки, то возможны затруднения глотания и ощущения инородного тела в горле. Ответной реакцией организма на выделяемые грибками ферменты и прогрессирование кандидоза становится повышение температуры тела пациента.
При кандидозе формируется покраснение уголков рта, сопровождающееся мелкими трещинами и называемое микотической заедой. Иногда в данной зоне возникают бесцветные чешуйки и легко удаляемый белый налет. Заеды подразумевают дискомфорт и болезненность для пациента в процессе открывания рта. У взрослых пациентов появление заед может означать неправильно подогнанные протезы. Уголки рта при этом опущены и практически всегда смочены слюной.
Заеды в уголках рта
Истощение иммунной системы и повышение чувствительности организма к аллергенам, отравление пациента токсинами – результат комплексного воздействия грибков Candida.
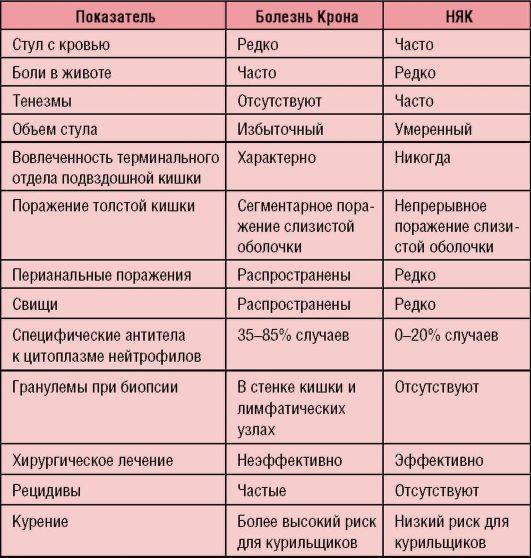
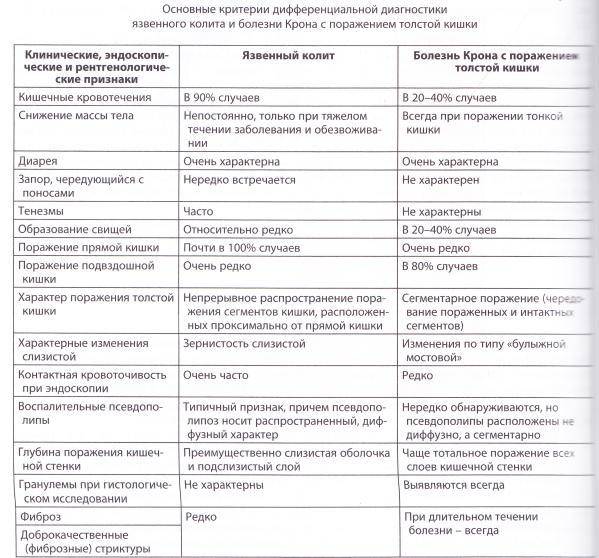
Симптомы язвенного колита
Язвенный колит характеризуется тремя ведущими синдромами, обусловленными воспалительным процессом в толстой кишке (рис. 3):
- проблемы со стулом: диарея, посещение туалета до 20 раз в сутки;
- примеси крови и слизи в каловых массах;
- сильные режущие тянущие боли в животе и в области прямой кишки без выделения кала.
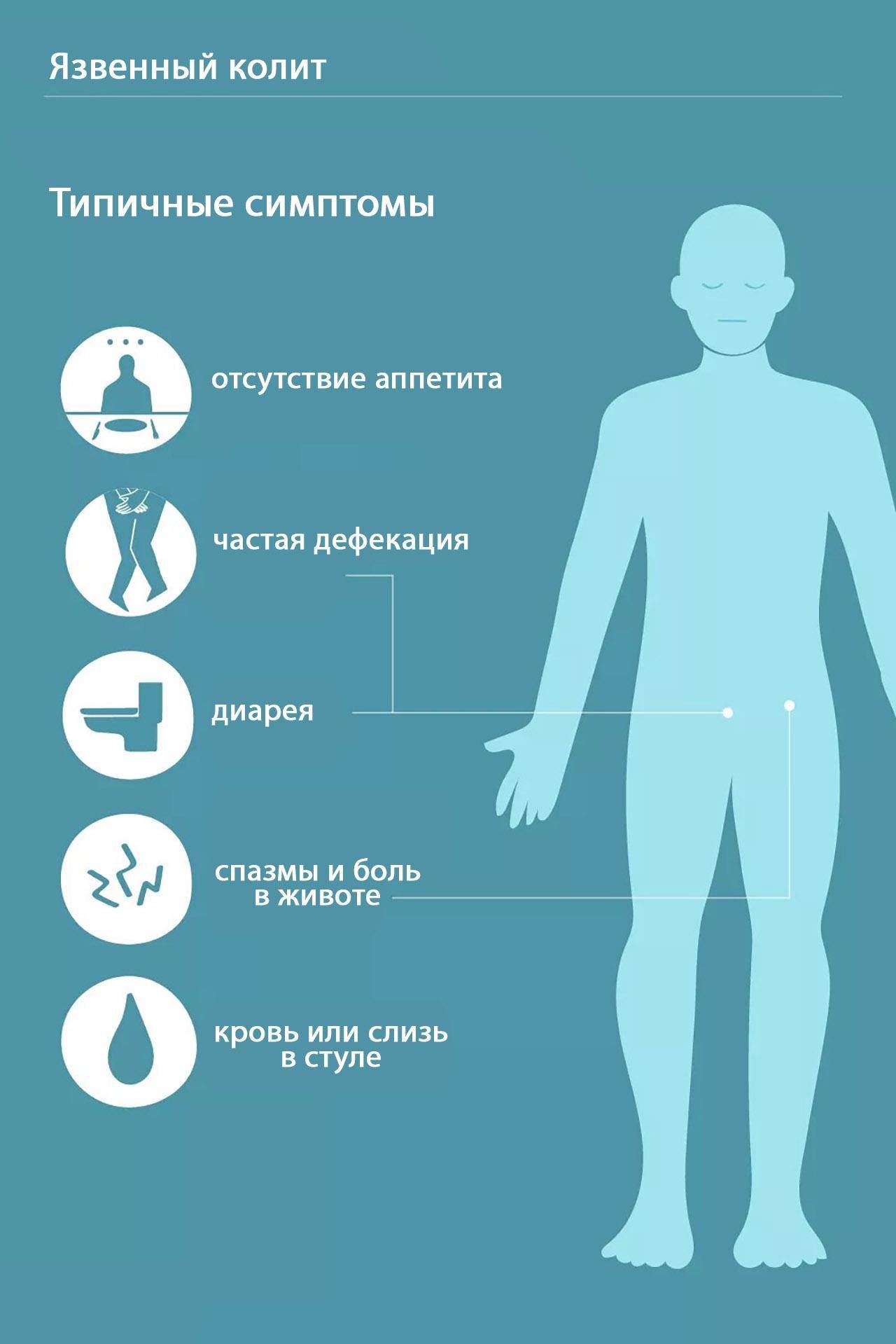 Рисунок 3. Основные симптомы язвенного колита. Фото: verywell
Рисунок 3. Основные симптомы язвенного колита. Фото: verywell
Иногда в начале заболевания язвенный колит проявляется запорами, периодическими болями в животе и незначительными примесями крови в каловых массах. Такие симптомы не вызывают у человека тревоги, и он не спешит обращаться к врачу, принимая недомогание за обычное расстройство кишечника.
Выраженность симптомов зависит от тяжести и формы заболевания. В острой фазе к локальным симптомам добавляется высокая температура, слабость, ломота в мышцах и суставах, потеря веса, отсутствие аппетита, (примерно в 1% наблюдений) язвенный колит сопровождается офтальмологическими проявлениями — конъюнктивитом, передним увеитом, эписклеритом.
Лечение колита
Одним из основополагающих звеньев всего процесса лечения колита является диетотерапия. Это связано с высокой степенью раздражения слизистой оболочки кишечника, спровоцированного колитом. Именно поэтому вся употребляемая пища должна быть щадящей и легкоусвояемой, что позволит сократить нагрузку на орган до минимума и устранить симптомы.
В ходе лечения пациенту могут быть назначены антибактериальные препараты, основное действие которых заключается в подавлении процесса размножения инфекционных возбудителей и полного их устранения. Колит провоцирует сильные болевые ощущения, подавить которые способны обезболивающие лекарственные средства и спазмалитики.
Еще одним важным этапом лечения является нормализация стула. Нежелательные симптомы устраняются с помощью очистительной клизмы или вяжущих средств.
Восстановление стабильности перистальтики кишечника возможно только при нормализации микрофлоры. Снять симптомы позволяют энтеросорбенты, искусственные ферменты и пробиотики. При наличии сопутствующих заболеваний лечение подбирается в зависимости от того, какой орган поражен. Более радикальные меры при колите используются при осложнениях или отсутствии возможности устранить признаки заболевания классическими методами лечения.
Для эффективного лечения следует своевременно обращаться за помощью в медицинское учреждение при появлении первых симптомов, придерживаться рекомендаций лечащего врача относительно медикаментозной терапии при колите и назначенной диеты.
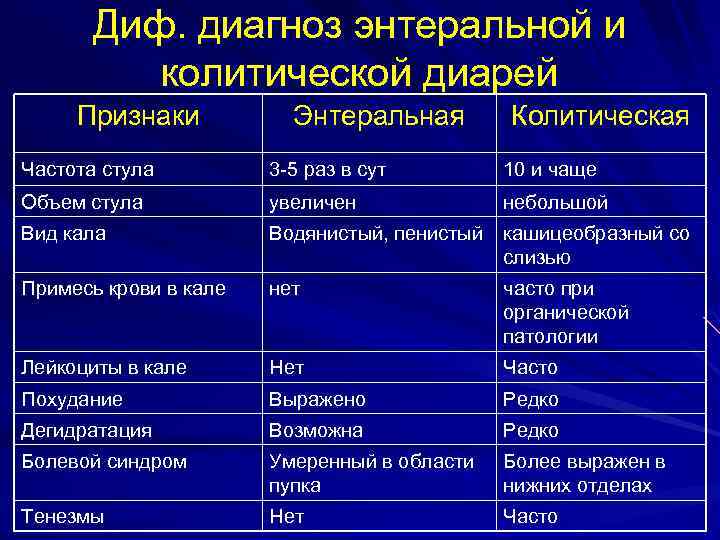
Симптомы
Характерные для язвенного колита симптомы можно разделить на три группы:
- общие
- кишечные
- внекишечные
Общие симптомы
Это проявления заболевания со стороны всего организма в целом, не являются специфичными для язвенного колита и встречаются при многих заболеваниях:
- слабость
- повышение температуры тела
- тахикардия
- похудание
Кишечные симптомы
Это разнообразные нарушения в работе кишечника, такие как:
- диарея
- в редких случаях — запоры
- кровь и слизь в кале
- «ложные» позывы, императивные (неотложные) позывы на дефекацию
- боли в животе (чаще боли возникают в левой подвздошной области, но могут распространяться по всему животу)
- вздутие, урчание живота.
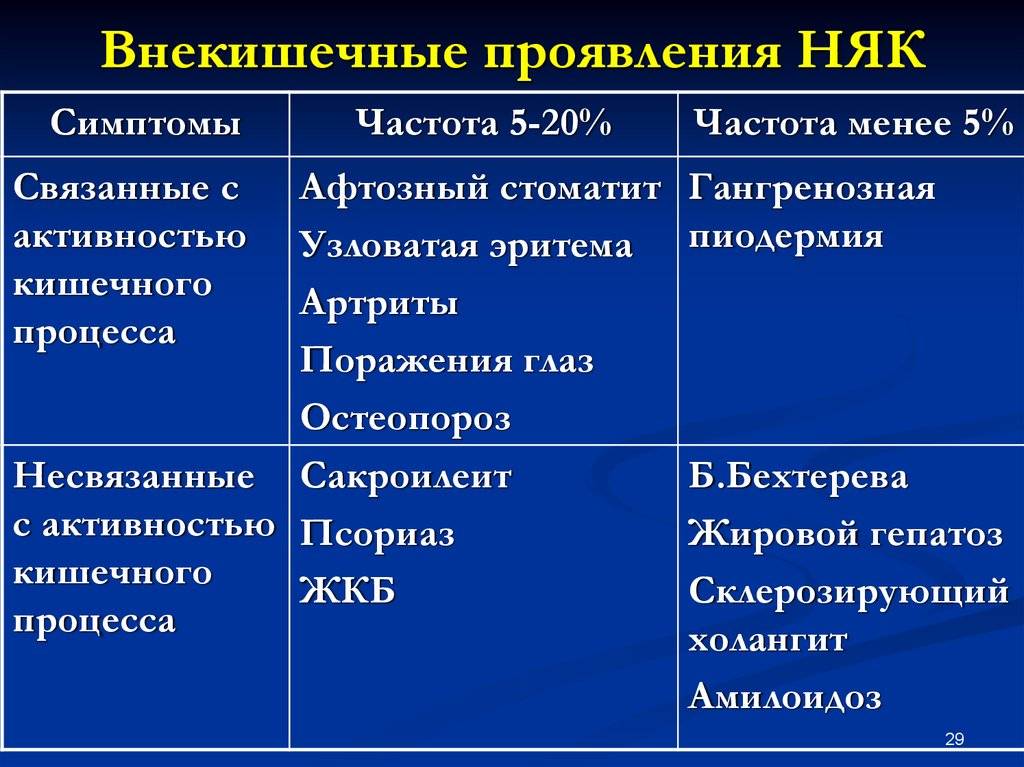
Внекишечные проявления заболевания
Заболевания имеет проявления со стороны других органов, которые могут появиться раньше симптомов со стороны кишечника.
Это изменения со стороны:
- кожи (высыпания, гнойнички на коже)
- полости рта (язвочки в полости рта)
- глаз (боль, резь в глазах, покраснение глаз, слезотечение и светобоязнь, снижение зрения, изменение цвета радужки)
- поражение суставов (боль, припухлость, покраснение, скованность суставов)
- поражение печени и желчевыводящих путей (пожелтение, зуд кожи)
- другие состояния (анемия, в т.ч. железодефицитная, недостаточность питания).
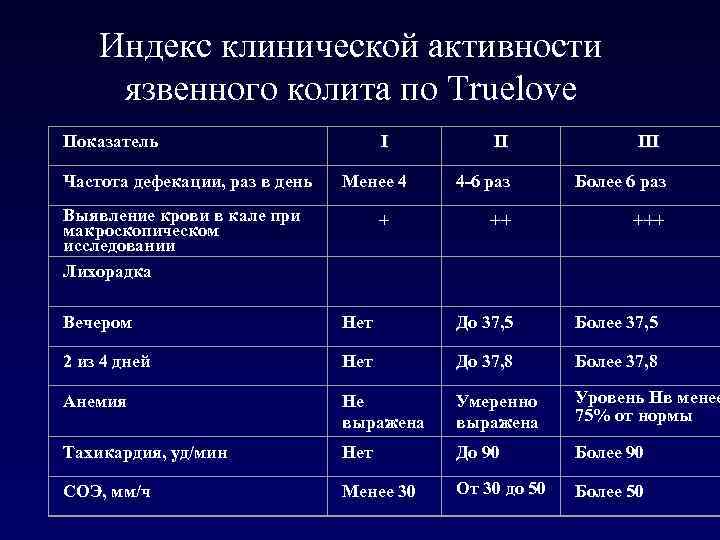
Обострения язвенного колита проявляется частым стулом, повышением температуры тела и лабораторных показателей (СОЭ, С-реактивный белок).
Выделяют следующие степени тяжести обострения:
Легкая
- стул с кровью менее 4 раз в день
- пульс, температура, гемоглобин и СОЭ в норме.
Средней тяжести
- стул с кровью более 4-х, но менее 6 раз в день
- пульс не более 90 уд/минуту
- температура тела не более 37,5 С
- гемоглобин меньше нормы, но не менее 105 г/л
- СОЭ больше нормы, не выше 30 мм/час
Тяжелая
- стул с кровью более 6 раз в день
- пульс более 90 уд/минуту
- температура тела больше 37,5 С
- гемоглобин меньше 105г/л
- СОЭ больше 30 мм/час.
При легкой и тяжелой степени атаки лечение возможно проводить в условиях поликлиники/дневного стационара. При тяжелой атаке необходима госпитализация в стационар.
При тяжелых формах пациентам рекомендовано обязательное обследование и лечение в стационаре, т. к. любые диагностические, лечебные процедуры и вмешательства могут иметь серьезные осложнения с риском летального исхода.
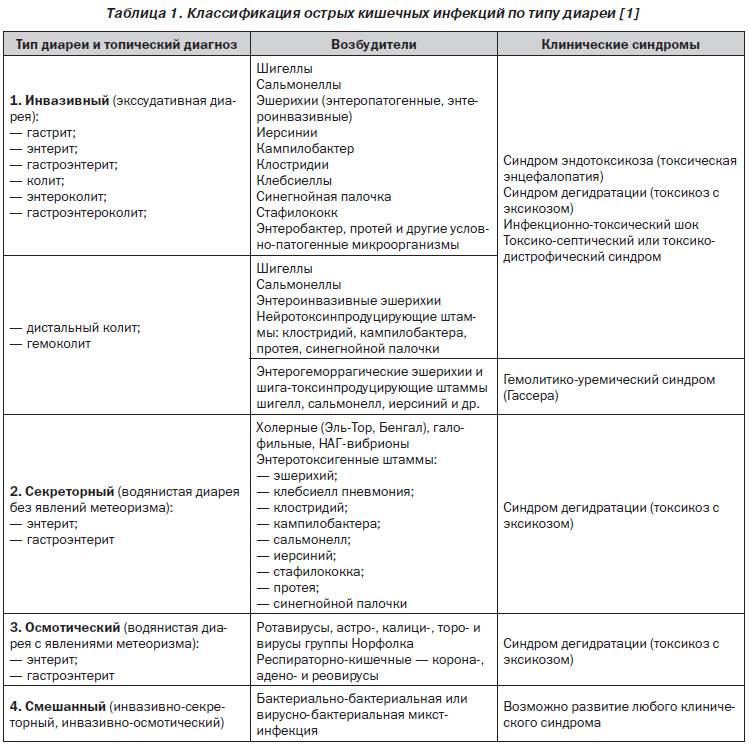
Лечение Сальмонеллеза у детей:
Лечение детей, больных сальмонеллезом, как и другими кишечными инфекциями бактериальной природы, должно быть комплексным. Больному обеспечивают рациональное пиатние, этиотропную, патогенетическую, симптоматическую форму терапии. Должна учитываться топика поражения ЖКТ, клиническая форма болезни, период и тяжесть сальмонеллеза, преморбидный фон, возраст, сопутствующая патология.
Госпитализация нужна, если у ребенка тяжелая форма болезни, а также для новорожденных, детей до 12-ти месяцев, ослабленных сопутствующей патологией. Госпитализируют также по эпидемиологическим показаниям, например, детей, проживающих в общежитиях. Больных лечат в специализированных стационарах или отдельных палатах инфекционных отделений. Также больного ребенка могут поместить в бокс, если есть показания.
При легких и среднетяжелых формах показаны энтеросорбция, дегидратация, диетотерапия. Эти же методы применяют не только при лечении дома, но и в стационарах. Ребенок в остром периоде заболевания должен соблюдать постельный режим. Диета базируется на тех же правилах, что при остальных кишечных инфекционных болезнях.
Чтобы уменьшить степень выраженности эндотоксиновой агрессии и снизить вероятность развития эндотоксинового шока, необходимо принимать гидрофобный селективный сорбент с органической поверхностью.
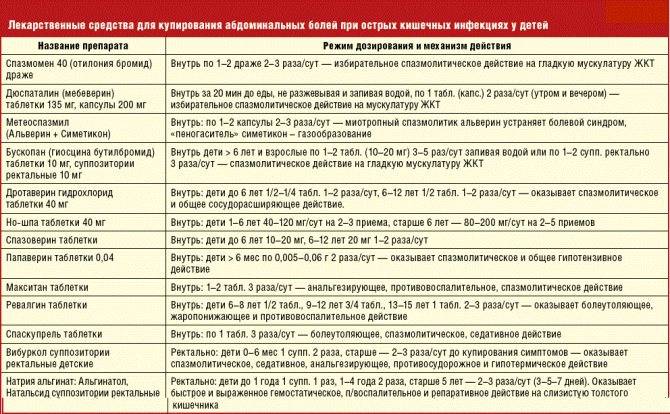
Для лечения легких и тяжелых форм сальмонеллеза нужна оральная регидратаиия глюкозо-солевыми растворами. Врачи назначают ферментные препараты с учетом топики поражения желудочно-кишечного тракта. Совсем маленьким детям дают с самого начала заболевания бактерийные препараты, к примеру, бифидумбактерин. Врач может назначать витамины и антигистаминные препараты. Если диарея водянистая (и стул происходит более 3-5 раз в сутки), можно принимать имодиум, неоинтестопан. Для снятия болевого синдрома применяют спазмолитики.
Для лечения тяжелых форм нужны инфузионная и посиндромная терапии. При тяжелых и генерализованных формах сальмонеллеза врачи прописывают антибиотики (амикацин, рифампицин, невиграмон). При легких формах антибиотики запрещены! Легкие и стертые формы лечат назначением рационального питания, ферментных препаратов, бифидумбактерина, стимулирующей терапии и пр.
Средством специфической этиотропной терапии сальмонеллеза является сальмонеллезный бактериофаг и КИП. При тяжелом заболевании показано применение полиоксидония внутримышечно.
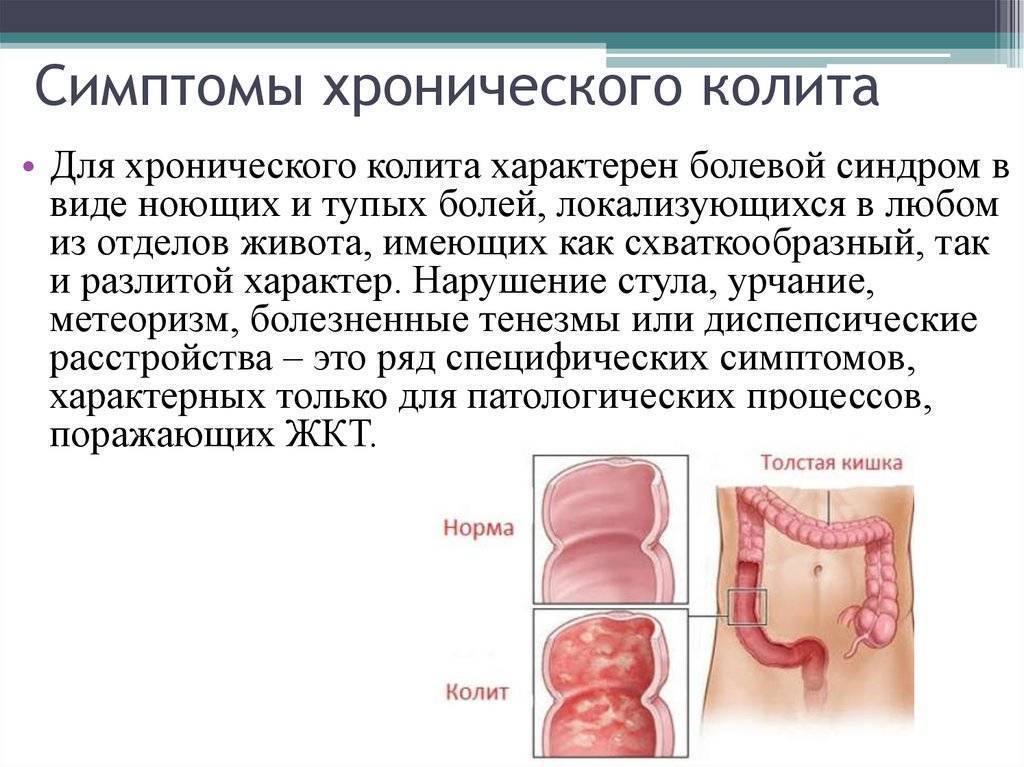
Симптомы колита
Определить воспаление кишечника тем сложнее, чем меньше возраст ребёнка. Часто проявления заболевания принимаются родителями за проблему временного характера. Особенно это касается грудничков – в их случае симптоматика смазана и может напоминать обычное расстройство пищеварения вследствие легкой кишечной инфекции или нарушения диеты кормящей матерью.
У детей старше одного года определить болезнь легче, поскольку симптомы становятся более выраженными и по поведению ребёнка в этом возрасте легче определить, что именно его беспокоит.
К общей для детей всех возрастов симптоматике относятся:
- Расстройство работы кишечника. Нарушения пищеварения могут проявляться по-разному и чередоваться между собой: от водянистого частого стула до запоров, длящихся несколько дней.
- Повышенное газообразование. Из-за нарушения структуры слизистой страдает иммунитет кишечника, что становится причиной дисбаланса микрофлоры. В ней отмечается преобладание патогенных микроорганизмов, результат жизнедеятельности которых – увеличение объема газов в кишечнике. Живот ребёнка становится вздутым, кожа на нем – натянутой, появляется отрыжка, частое отхождение газов.
- Тошнота и рвота возникают на этапах, когда колит у ребёнка находится на этапе развития – так организм сигнализирует о начавшемся патологическом процессе в желудочно-кишечном тракте (ЖКТ). Также рвота может быть спутником хронического колита в периоды его обострений.
- Примесь в кале – гной, кровь, желчь, слизь. Иногда количество вкраплений настолько незначительно, что определить их наличие можно только при помощи лабораторного анализа (копрограммы).
- Обезвоживание появляется при частом жидком стуле. В этом случае вместе с калом организм покидает большое количество воды. Определить обезвоживание можно по сухой, шелушащейся коже, запаху ацетона изо рта, бледности, вялости.
- Боль в животе, локализующаяся ниже пупка.
Лечение Воспаления кишечника у ребенка:
Лечение при воспалении кишечника у ребенка должно быть комплексным. Основной является диетотерапия и прием лекарственных препаратов. Это дает возможность восстановить структуру слизистой оболочки. При правильно лечении воспалительные изменения регрессируют, восстанавливается функция пищеварительных органов, нормализуется перистальтика кишечника, обеспечивается эубиоз толстой кишки, а также повышается иммунитет организма.
Диета при воспалении кишечника у ребенка базируется на принципе дробного частого питания, основанного на химическом и механическом щажении слизистой. Для грудничков применяют питание смесями на основе сои. Из рациона детей дошкольного и школьного возраста исключают усиливающие перистальтику продукты, а также те продукты и блюда, которые оказываются раздражающее и аллергенное действие. Например, противопоказан шоколад, кофе, острая и жирная еда. Нельзя употреблять алкоголь, курить и жевать жвачки.
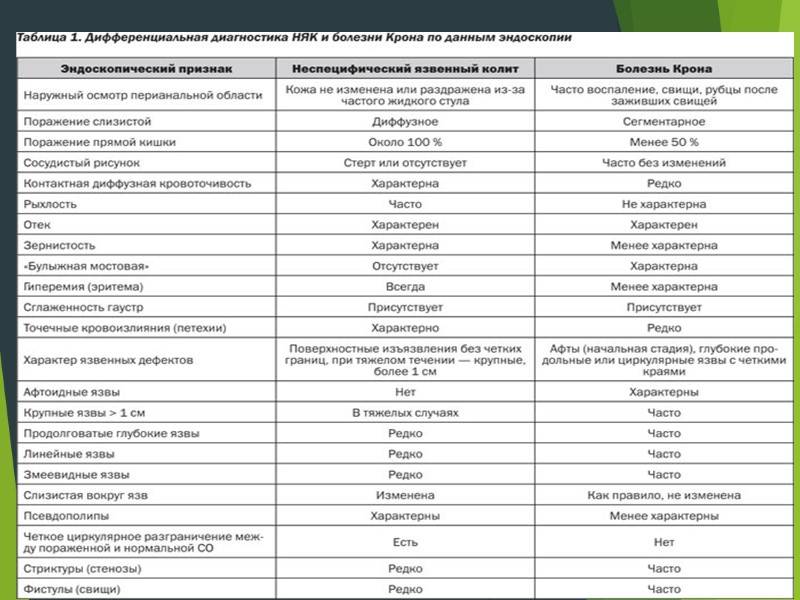
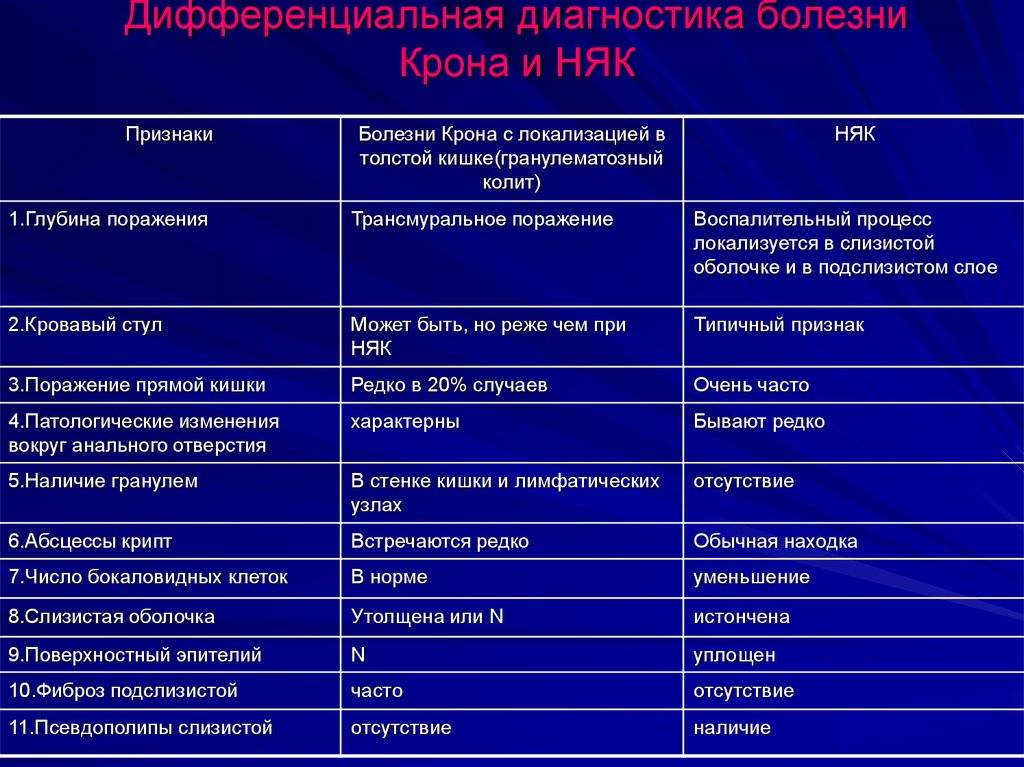
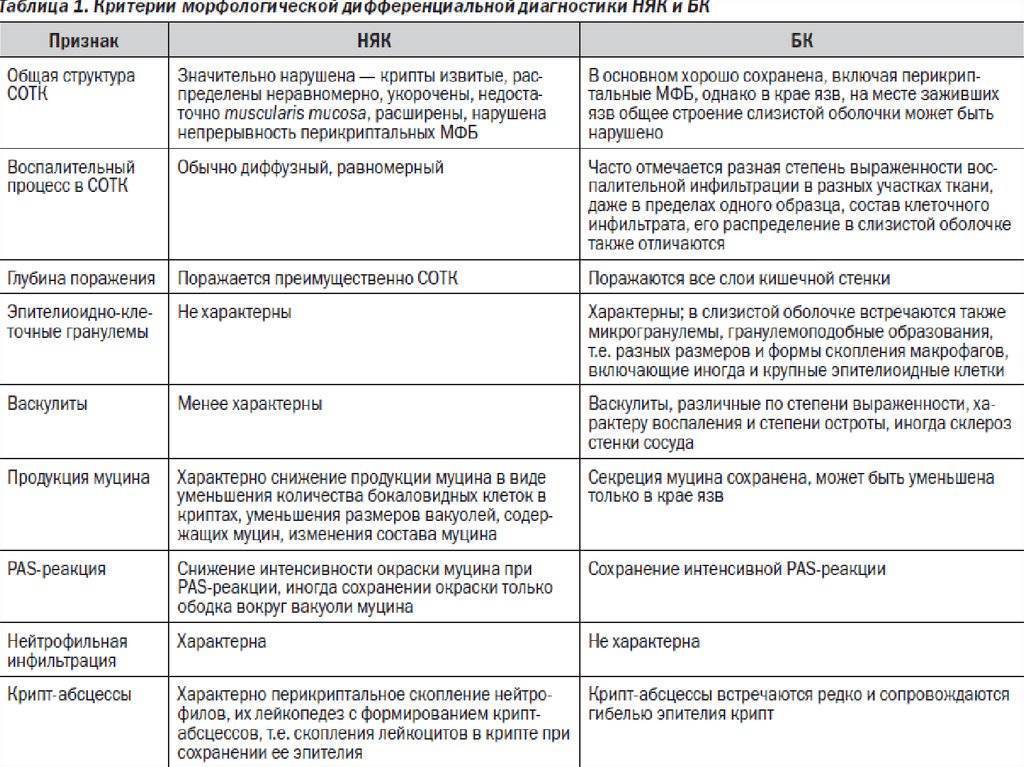
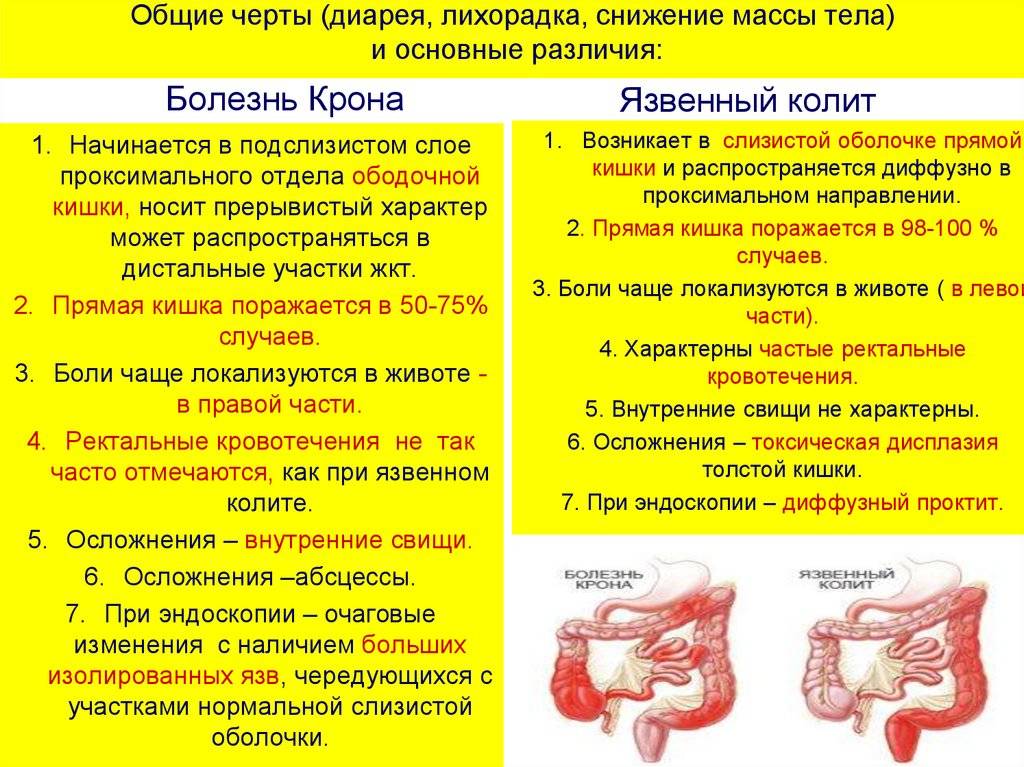
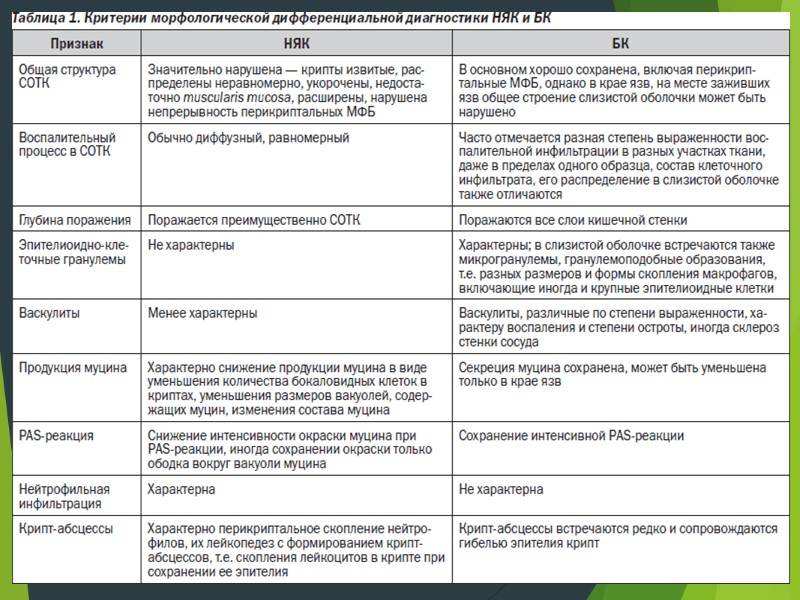
При лечении болезни Крона и НЯК медикаментами применяют производные 5-аминосали-циловой кислоты (5-АСК). Они уменьшают воспалительные признаки. Самый больший эффект данные препараты оказываются в просвете тонкой и толстой кишки.
В последние годы рекомендуют такие препараты из группы 5-АСК как пентаса и салофальк. Они обладают меньшим количество побочных эффектов, чем лекарства предыдущих поколений.
Препараты выпускаются в таблетках и суппозиториях. Потому их применяют на стадиях как обострения, так и затихания болезни. Сульфасалазин рекомендован детям от 5 лет. Его принимают от 3 до 6 раз в сутки по 250—500 мг (максимальная суточная доза составляет 4 грамма). При назначении учитывают индивидуальную переносимость препарата ребенком.
Салофальк применяются в дозах в зависимости от активности заболевания. В острой стадии препарат принимают 3 раза в сутки по 30—50 мг/кг, суточная доза составляет максимум 3 грамма. Для лечения проктита и левостороннего колита комбинируют таблетки и свечи. При ремиссии болезни принимают 15—30 мг/кг в сутки, разбивая дозу на 2 приема.
Ретардная форма пентасы на острой стадии болезни принимается в дозе 20-30 мг/кг в сутки, а для поддержания ремиссии — 10—15 мг/кг в сутки.
В острый период воспаления кишечника у ребенка назначается максимальная доза препарата. Когда проявлется нужный эффект, дозу снимают, чтобы поддерживать стабильное состояние организма.
В дополнение к выше описанному базисному лечению применятся гормональная терапия. Доза глюкокортикоидов рассчитывается для каждого конкретного случая, она зависит в основном от тяжести болезни.
Если у ребенка тяжелое хроническое воспалительное заболевание кишечника, частые обострения, то для лечения необходимы иммунодепрессивные препараты, такие как азатиоприн, циклоспорин, меркаптопурин.
Оперативное лечение нужно в случаях:
1. Выраженности патологического процесса в кишке.
2. Неэффективности консервативного лечения медикаментами.
3. При рецидивирующих свищах.
4. При развитии стенозов кишки.
5. В случае риска малигнизации.
6. При кишечных кровотечениях и перфорации.
Эффективность доказали производные месалазина (пентасы) после операции для предотвращения рецидива. В периоде ремиссии актуален прием препаратов, что нормализируют пищеварительные процессы в кишке и эубиоз.
В случаях с развитием синдрома нарушения кишечного всасывания и вторичной панкреатической недостаточностью применяют лечение ферментивными средствами. Может применяться панкреатин или мезим-форте. Выраженный дисбиоз лечат бактериофагамии, которые убивают конкретные микроорганизмы.
Чтобы восстановить микроэкологический баланс, нужно избавить организм от избыточного количества патогенных микроорганизмов и продуктов их жизнедеятельности. В таких случаях применяют высокоактивные адсорбенты. Эффективность доказал смектит диоктаэдрический, известный как смекта. Он повышает резистентность кишки, имеет мукоцитопротективные свойства.
Смекта позволяет вывести из организма бактерии и вирусы, продукты их жизнедеятельности, непереваренные полисахариды, избыточные газы – факторы, которые негативно отражаются на слизистой оболочке кишечника.
Нормальная кишечная микрофлора при воспалении кишечника у детей восстанавливается также при помощи таких пробиотических препаратов как бифилонг сухой и линекс.
Лечение Клостридиозов у детей:
Лечебные мероприятия при кишечном клостридиозе перфрингенс аналогичны таковым при других бактериальных диареях. Назначают этиотропную терапию, учитывая чувствительность обнаруженных штаммов клостридий к антибиотикам. Врачи рекомендуют использовать для лечения энтеральные формы антибиотиков, к примеру, азитромицин, амоксиклав, цефалоспорины 3-го поколения и т. д.
Комплексная терапия включает бактерийные препараты, такие как бификол или бифидумбактерин, а также другие препараты для нормализации биоценоза кишечника. Бактерийные препараты служат для прекращения колонизации кишечника клостридиями. При особо тяжелых формах заболевания, если установлен тип возбудителя, для лечения могут применять антитоксическую сыворотку в дозе 5000—10000 АЕ внутримышечно по методу Безредки или энтерально.
Под этиотропной терапией антибиотикоиндуцированного кишечного клостридиоза диффициле подразумевают введение парентеральных аминогликозидов, метронидазола, цефалоспоринов.
Клостридий диффициле можно убить ванкомицином или его аналогами. Антибиотики применяют в дозах, согласно возрасту. Курс приема антибиотиков при этом – 5-7 суток при среднетяжелых и тяжелых формах болезни.
После окончания приема антибиотиков следует назначить ребенку прием бактерийных препаратов (к примеру, линекса, бифидумбактерина, лактобактерина и пр). Это поможет нормализовать биоценоз в кишечнике.
Лечат клостридий диффициле также ферментными препаратами, например, фесталом, креоном и т. д., витаминами (в особенности – группой В). Необходима симптоматическая и патогенетическая терапия. Если есть соответствующие показания, применяют инфузионную терапию, чтобы нормализовать баланс жидкости в организме ребенка, провести дезинтоксикацию и парентеральное питание. Применяют антигистаминные препараты, а при тяжелых формах кортикостероиды и специфические антитоксические сыворотки.
Разновидности
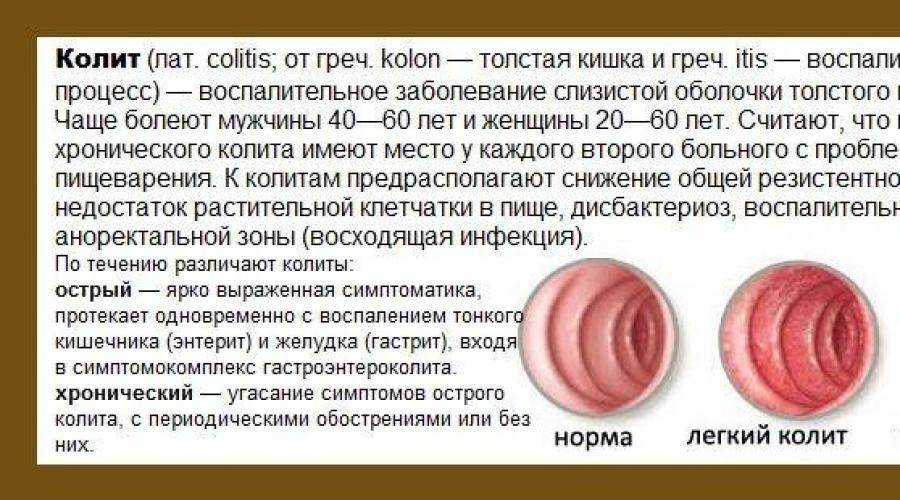
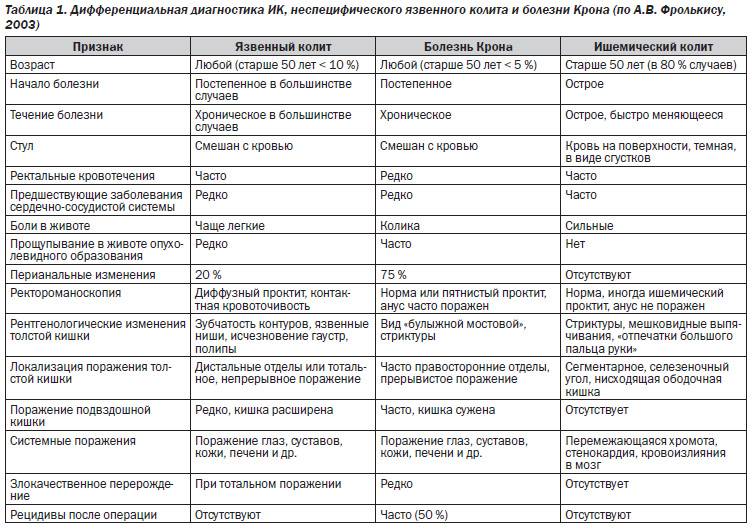
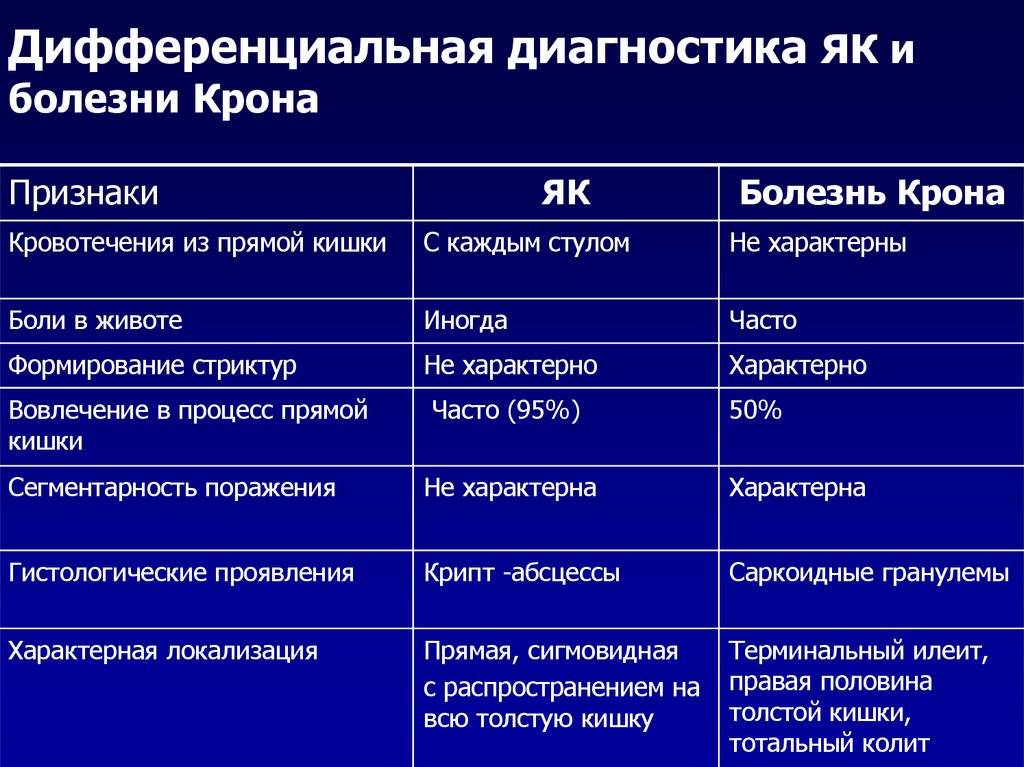
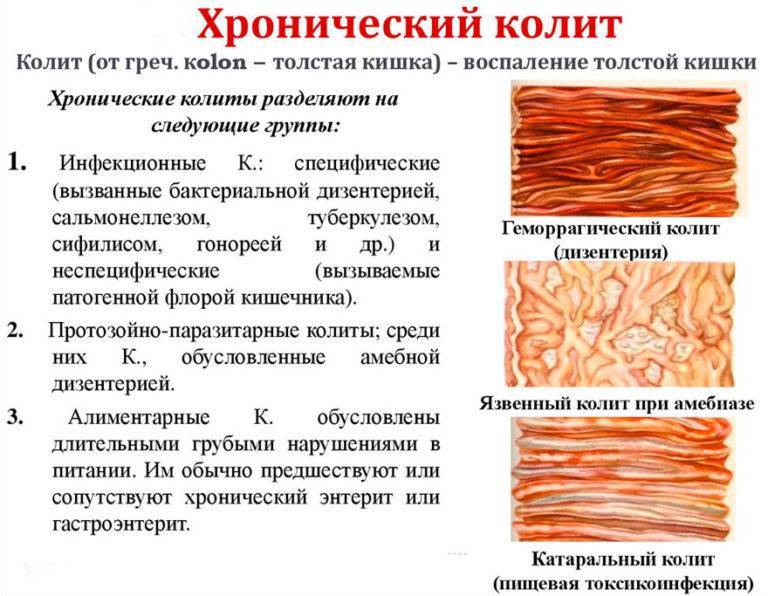
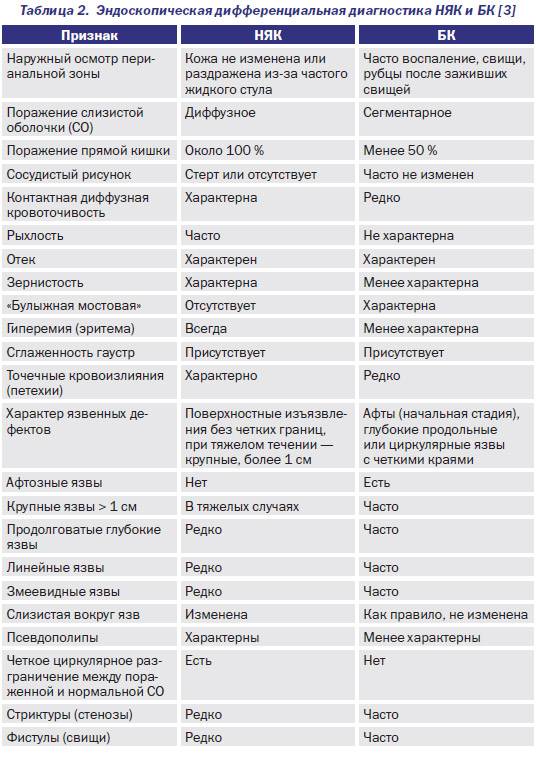
В зависимости от причины патологии колит бывает нескольких типов: инфекционный, ишемический, токсический, спастический и НЯК (неспецифический язвенный колит).
Инфекционный колит
Это самая распространенная разновидность заболевания. Его провоцируют патогенные бактерии, гельминты или грибы. Заражение происходит при употреблении недоброкачественных продуктов питания и питьевой воды.
Опасность представляют плохо вымытые овощи и фрукты, непрожаренное мясо и рыба, сырые яйца, кондитерские изделия. Они могут служить источником сальмонелл и шигелл — бактерий, которые поражают кишечный тракт и вызывают острые инфекционные заболевания (сальмонеллез).
Колит развивается и при попадании в кишечник стрептококковой и стафилококковой инфекции, кишечной палочки.
Несоблюдение правил личной гигиены, неправильное хранение и приготовление продуктов может привести к гельминтозам — заражением глистами. Этому заболеванию в наибольшей степени подвержены дети. Глистная инвазия негативно сказывается на здоровье всего организма, но в первую очередь страдает кишечник.
Разновидностью инфекционного колита является геморрагический. Он вызывается определенными штаммами кишечной палочки, которая может попасть в организм с непастеризованным молоком или говядиной. Возбудитель вырабатывает токсин, который способен повреждать стенки кровеносных сосудов, что приводит к воспалению кишечника, острой диарее с кровью.
Вне зависимости от типа возбудителя инфекционный колит протекает бурно, характеризуется ярко выраженными симптомами.
Ишемический колит
Это очень опасная разновидность колита, которая вызвана сужением брыжеечных артерий. В группе риска — люди зрелого возраста, пациенты с атеросклерозом. При ишемическом колите возникает непосредственная угроза для жизни из-за нарушения кровообращения и развития некроза кишечной стенки.
Токсический колит
Попадание в организм отравляющих веществ, прием сильнодействующих лекарств может привести к воспалению кишечника. В группе риска — работники вредных производств, пациенты, принимающие нестероидные противовоспалительные препараты, антибиотики. Воспаление может развиться на фоне лучевой болезни у людей, проживающих в зоне радиоактивного загрязнения. Интоксикация угнетает нормальную кишечную микрофлору, что провоцирует развитие патогенных микробов.
Спастический колит
Главная причина воспаления — нарушение кишечной моторики, то есть двигательной функции. Это приводит к спазмам, вызывающим болезненные ощущения. Такому заболеванию подвержены люди, склонные к тревожности и страхам, так как основной фактор развития патологии — психосоматика.
НЯК (неспецифический язвенный колит)
Болезнь характеризуется воспалением и кровоточивостью толстой кишки. Главная причина — аутоиммунный процесс, наследственная предрасположенность к заболеванию. Спровоцировать реакцию иммунитета может любая инфекция.
Причины колитов
На развитие заболевания влияет совокупность негативных, как экзогенных (внешних), так и эндогенных (внутренних) факторов.
К ним относятся:
- врожденная предрасположенность;
- патологии плода;
- неправильный режим питания;
- некачественный рацион;
- инфицированность кишечными паразитами;
- предрасположенность к аллергии;
- кишечные инфекции;
- заражение органов пищеварительного тракта бактерией Helicobacter pylori;
- неконтролируемый прием антибактериальных и других препаратов;
- дисбактериоз кишечника.
Колит у детей до года чаще всего развивается на фоне врождённых пороков развития органов желудочно-кишечного тракта с присоединением частых вирусных инфекций, склонности к аллергии и непереносимости лактозы. В случае с детьми, находящимися на искусственном вскармливании, к факторам риска также относится неправильный подбор молочной смеси.
Лечение колитов
Лечение колита у детей до трёх лет и старше осуществляется в большой степени при помощи нормализации рациона и режима питания. Чтобы облегчить состояние ребёнка и снизить интенсивность проявления симптоматики, назначается безмолочная диета, обогащенная мясными, рыбными блюдами, яйцами. Детей-искусственников до года переводят на безлактозную гипоаллергенную молочную смесь.
В случае с детьми, находящимися на грудном вскармливании, большое значение имеет выявление этиологии болезни, так как некоторые случаи аллергического колита требуют срочного перевода ребёнка на искусственное питание либо строгой диеты кормящей матери.
Из рациона детей старшего возраста в периоды обострения необходимо исключить все продукты, которые затрудняют процесс пищеварения, разъедают стенки слизистой, способствуют повышению газообразования.
Медикаментозное лечение колита сводится к приему пероральных препаратов, улучшающих пищеварение, защищающих и восстанавливающих слизистую оболочку кишечника.
Здоровье вашего ребенка в надежных руках наших врачей. Записывайтесь к педиатрам Медицинского центра «Север» в г. Александров по телефону 8 (49244) 9-32-49.