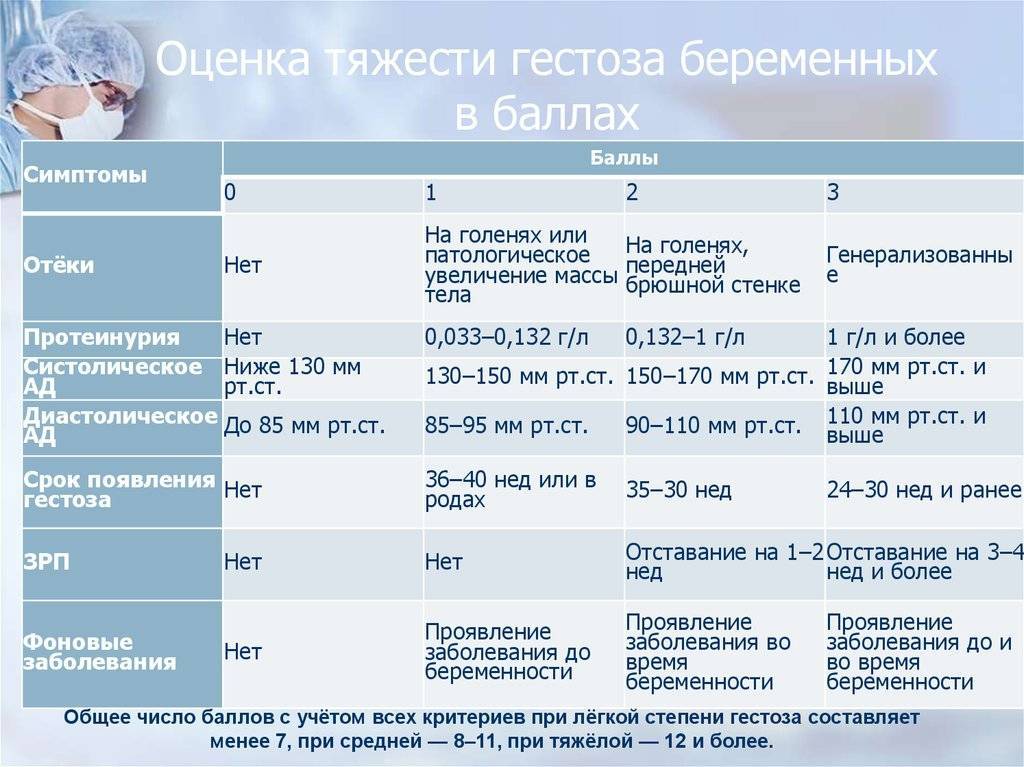
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
- антибиотики — воздействуют на возбудителя патологии: пенициллины, нутрифоновый ряд лекарств, цефалоспорины и другие лекарства, согласно триместру беременности;
- спазмолитики — подавляют мышечные спазмы;
- болеутоляющие — снимают болевые ощущения;
- уроантисептики — оказывают противомикробное действие;
- общеукрепляющая терапия, прием витаминов, фитотерапия, седативные вещества. Эффективен прием канефрона, обладающего спазмолитическим, противовоспалительным и болеутоляющим действием. Это растительный препарат, позволяющий снять лекарственную нагрузку на организм;
- физиотерапия, катетеризация, дезинтоксикация и другие виды воздействия;
- позиционная терапия — для очищения почки от застоя мочи.
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Разрывы на шейке матки после родов
Когда плод проходит по родовым каналам, из-за сильного давления на них могут образовывать разрывы. Это особенно актуально для женщин, имеющих сниженную эластичность тканей шейки матки и влагалища, воспалительные процессы на слизистых, а также в случаях стремительного процесса родоразрешения, при осуществлении вакуум-экстракции, аномалиях родовой деятельности и пр.
Мнение эксперта
Как показывает практика, помимо названных предпосылок к возникновению разрывов, данная проблема чаще возникает у первородящих женщин.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Ведение беременности и роды
С момента постановки на учет для каждой женщины оформляется обменная карта, в которой указывают личные данные женщины, результаты всех проведенных анализов и обследований, данные о течении самой беременности, как проходили роды, информация о новорожденном ребенке. В начале предполагаемого периода родов обменная карта передается в родильный дом. С третьего триместра каждой женщине выдается родовой сертификат, который дает право выбрать самостоятельно роддом.
При здоровой беременности роды наступают на 37-41 недели.
Ведение беременности в 3 триместре и родов зависит от самой беременности.
Ведение родов — это специализированная помощь женщине и ребенку на всем этапе родовой деятельности.
- Руководство по амбулаторно-поликлинической помощи в акушерстве и гинекологии. Радзинский В.Е., Прилепская В.Н., Кулаков В.И. Издательство: Гэотар-Медиа. – 2007.
- Сахарный диабет у беременных. Макаров О.В. – 2010.
- Женская консультация. Руководство. Редактор: Радзинский В.Е. Издательство: Гэотар-Медиа. – 2009.
- Преэклампсия и хроническая артериальная гипертензия. Клинические аспекты. Макаров О.В., Ткачева О.Н., Волкова Е.В. Издательство: Гэотар-Медиа.
Популярные вопросы
У меня беременность 8-9 недель
Срочно нужна помощь, у меня запор, скажите, пожалуйста, какое мне можно принимать слабительное?
Во время беременности очень важно следить за регулярностью стула, так как запор может провоцировать угрозу прерывания беременности. Для коррекции используются : миниральная вода с магнием, препараты с лактулозой, микролакс и т.д
В каждом случае сочетание препаратов подбирается индивидуально. Этот вопрос решается с гастроэнтерологом.
Беременность 35 недель. Уже 6 дней периодические схватки, приводящие к активной чистке организма. Сегодня взвесилась — минус 3 кг. К врачу в понедельник. Ехать в стационар или это нормально?
Вам следует обратится в род.дом для оценки риска преждевременных родов.
Здравствуйте, я беременна, срок 6 недель, была на приёме у гинеколога 2 дня назад. Мне сообщили, что есть угроза выкидыша и назначили препарат Утрожестан по 200мг в раза в день внутривагинально, применила в этот же день ночью перед сном, а днем была у другого гинеколога, чтобы убедится на сколько серьёзна угроза, но там сообщили что никакой угрозы нет, а все эти боли из-за спины. Утрожестан принимаю уже 2 день, сказали, что резко прерывать нельзя, но от этого препарата я не сплю 2 сутки, постоянные головокружения, тошнота и предобморочное состояние, также жжение и дискомфорт. Хотела бы знать, как можно быстрее завершить прием препарата?
Здравствуйте! Для уточнения диагноза- угроза прерывания беременности выполняется УЗИ, где определяется есть ли тонус матки, оценивается форма плодного яйца. Описанные Вами жалобы могут относиться не только к побочным действиям препарата, но и сопровождать беременность до 12 недели. С лечащим доктором необходимо проговорить замену препарата на таблетированную форму, так же выполнить обследование- мазок на флору, общий анализ мочи, общий анализ крови, биохимический анализ.
Здравствуйте, я беременна, 13 неделя. В данный момент очень болят левый бок и низ живота, что делать?
Здравствуйте! Появление болей любого характера при беременности требует безотлагательного обращения к акушеру- гинекологу для выяснения причины и устранения боли. Боли могут означать угрозу прерывания беременности, а могут быть связаны с другими заболевпниями, например кишечника, почек, позвоночника и т.д. В любом случае боли необходимо устранить.
Как предотвратить пиелонефрит?
В профилактике важную роль играет ранняя диагностика
Важно прислушиваться к собственному самочувствию и сообщать врачу о беспокоящих симптомах. Анализы и исследования, назначаемые во время беременности, способствуют раннему обнаружению болезни
Чем раньше выявлена болезнь, тем проще ее лечить и тем меньше риск возникновения осложнений.
Чтобы предупредить болезнь, необходимо:
- пролечить инфекции, имеющиеся в организме, желательно до наступления беременности;
- провести раннее лечение бактериурии и затруднения пассажа мочи, особенно у беременных с многоплодием, крупным плодом, многоводием;
- вести здоровый образ жизни, придерживаться советов врача, ведущего беременность, регулярно посещать женскую консультацию;
- соблюдать личную гигиену;
- избегать переохлаждения, переутомления, стрессов.
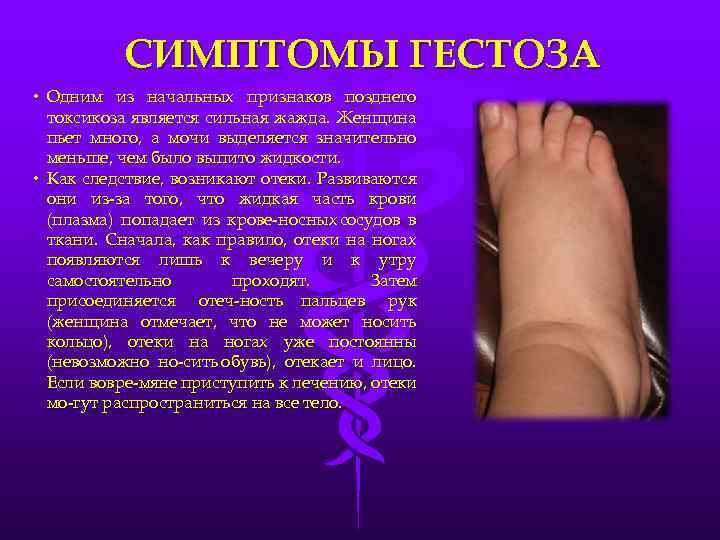
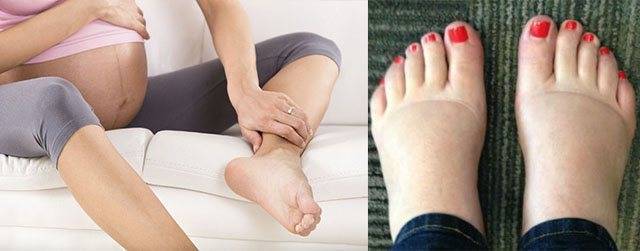
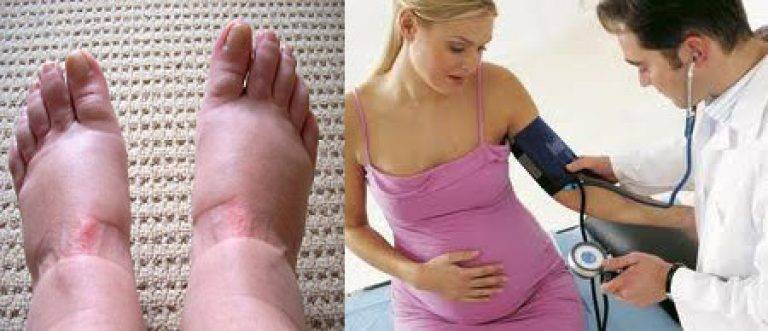
Как предупредить гестоз
Угрозу развития гестоза можно предвидеть. Предрасположенность бывает наследственной, риск возрастает у пациенток с хронической патологией почек, печени, сердца, сосудов. Отрицательный резус матери и положительный у плода также повышают вероятность возникновения гестоза. Кроме того, патологию часто диагностируют при многоводии и многоплодии, у беременных после 35 лет.
Профилактические мероприятия для предупреждения гестоза начинают со второго триместра беременности. Женщинам рекомендуют больше отдыхать, правильно питаться, регулярно гулять, двигаться. Чтобы не возник гестоз, даже при нормальной беременности без факторов риска, рекомендуют во второй половине ограничить соль и жидкость в меню.
Очень важно, чтобы будущая мама вовремя становилась на учет и постоянно наблюдалась у врача гинеколога. Если своевременно сдавать все анализы, контролировать вес, регулярно осматриваться специалистом, можно выявить начальные проявления гестоза
Это позволит провести своевременную коррекцию, не допустить прогрессирования и осложнений. Также рекомендуют проводить медикаментозную терапию сопутствующих заболеваний, которые повышают риск гестоза.
Принципы питания во время болезни
Одним из частых желудочно-кишечных проявлений COVID-19 является снижение аппетита. Человек отказывается от еды, в результате не обеспечивается необходимое поступление белка. Между тем белок крайне необходим для оптимального функционирования иммунной системы. Не менее важную роль играют в этом также витамины и минералы. Поэтому есть в любом случае надо, чтобы восполнить нутритивные потери, которые увеличиваются в период болезни.
Елена Адаменко:
— При гастроинтестинальной симптоматике COVID-19 инфекции и, в частности, при диарее, нежелательно делать перерывы между приемами пищи более 4 часов. Оптимально частое (до 6 раз в день) питание дробными порциями. При этом рекомендуется обычная сбалансированная и разнообразная пища. При соблюдении этих принципов нет необходимости дополнительно принимать витаминные комплексы. Хотя американские эксперты советуют для профилактики и лечения COVID-19 инфекции в домашних условиях дополнительный прием витаминов D, С и препаратов цинка.
В рационе во время болезни, отмечает эксперт, обязательно должна присутствовать белковая пища (мясо, рыба, яйца, зерновые), продукты, содержащие Омега-3 жирные кислоты, витамин D. Есть исследования, которые показали, что снижение уровня витамина D в организме способствует более тяжелому течению COVID-19. Тут стоит напомнить, что белорусы склонны к дефициту витамина D. В профилактических целях его можно принимать в дозах, не превышающих предельно допустимые; в лечебных – только после лабораторного подтверждения низкого уровня витамина в организме.
Что касается Омега-3 жирных кислот, то на основании проведенных исследований можно предположить, что они способны подавлять вирусную активность.
ВОЗ предлагает следующий алгоритм по питанию на фоне инфекционной диареи:
- диета, соответствующая возрасту, вне зависимости от жидкости, используемой при регидратации;
- частый прием малых количеств пищи в течение дня (6 раз в день);
- разнообразная пища, богатая энергией и микронутриентами (зерновые, яйца, мясо, фрукты и овощи);
- повышение энергетического восполнения, насколько переносимо, после эпизода диареи;
- новорожденные требуют более частого кормления грудью или из бутылочки – в специальных формулах или расчетах длительности нет необходимости;
- дети должны иметь один дополнительный прием пищи после исчезновения диареи для восстановления нормального роста;
- избегать консервированных фруктовых соков – они гиперсмолярны и могут усилить диарею.
Чем обусловлена важность правильной интимной гигиены после родов?
В послеродовой период, который обычно длится 42 дня, внутренние и наружные половые органы женщины постепенно перестраиваются и возвращаются в дородовое состояние. До тех пор, пока они не пройдут инволюцию (обратное восстановление), половые органы нужно особенно тщательно оберегать от попадания в них инфекции. Почему же гигиена матери после родов так важна?
- Участок матки, к которому крепилась плацента, представляет собой раневую поверхность. Из-за большого количества мелких кровеносных сосудов, расположенных в этом месте, регенерация плацентарного места происходит достаточно медленно, и восстанавливается полностью только к концу послеродового периода. Поэтому если в полость матки (в частности – на место крепления плаценты) попадет инфекция, это может привести к началу воспалительного процесса — эндометриту.
- Во время прохождения ребенка по половым путям на стенках вагины, шейки матки, половых губах могут появляться разрывы и трещины. И если первые нуждаются в наложении швов, то вторые регенерируются самостоятельно. Однако до того момента, пока микротравмы не заживут, их необходимо тщательно оберегать от попадания инфекции. Использование правильно подобранных средств гигиены после родов позволяет защитить места травм от проникновения в них болезнетворных микроорганизмов и предотвратить воспаление.
Мнение эксперта
Обратите внимание: если во время родоразрешения женщине накладывали швы, необходимо регулярно обрабатывать их антисептическими препаратами, которые назначит акушер-гинеколог. Кроме того, рекомендуется периодически проветривать зашитую область: так как швы накладываются в области промежности (то есть не на открытом участке тела), возможен их перегрев и появление опрелостей
Чтобы избежать этого, молодым мамам советуют хотя бы раз в день снимать нижнее белье и принимать воздушные ванны интимной зоны.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
- В течение нескольких недель после окончания родовой деятельности шейка матки остается приоткрытой: диаметр ее отверстия может составлять до 10 см. Постепенно зев сокращается и примерно через 3 недели после рождения ребенка он превращается в тонкую щель. Это значит, что с момента родоразрешения и вплоть до 20-21 дня после него в полость матки через приоткрытый зев шейки могут попасть болезнетворные инфекции.
- После родоразрешения вагинальная кислотность временно меняется с кислой на щелочную. Если в норме уровень pH влагалища у женщин репродуктивного возраста составляет 3.5-4.5, то после родоразрешения эти показатели колеблются от 4.7 до 5.5. Так как кислая среда является природным барьером, защищающим женские половые органы от проникновения патогенной микрофлоры и грибов, в послеродовой период повышается риск инфицирования. Использование правильно подобранного моющего геля после родов ускоряет процесс нормализации вагинальной кислотности.
- Потенциально возможное снижение защитных сил организма, обусловленное периодом беременности и родами, делает женский организм более уязвимым перед патогенной микрофлорой. Иммунитет матери может ослабнуть по ряду причин, среди которых: осложнения, имевшие место при беременности (гестоз, анемия), тяжелая родовая деятельность, сопровождающаяся значительной кровопотерей, недосыпание, скудное или несбалансированное питание и так далее. Несоблюдение правил интимной гигиены после родов способно привести к инфицированию влагалища, а через него – к попаданию патогенной микрофлоры в полость матки, маточные трубы и яичники.
- Гормональная перестройка, обусловленная рождением ребенка, может вызвать сухость и зуд влагалища и половых губ. Уменьшенная выработка эстрогенов, которая наблюдается после родоразрешения, часто становится причиной этих неприятных ощущений. Если появились такие проблемы, не рекомендуется тереть и расчесывать стенки влагалища, так как это может привести к образованию на них ссадин и микротрещин. Вместо этого желательно пользоваться специальными интимными гелями, устраняющими сухость, зуд и дискомфорт. Для этой цели хорошо подходят средства «Гинокомфорт».
Какие патологии могут сопровождать инволюцию шейки матки после родов и сколько она длится?
Сроки восстановления шейки матки варьируются в зависимости от нескольких факторов: веса и размеров плода, стремительности родоразрешения, переношенной или недоношенной беременности, возраста и общего состояния здоровья роженицы, многоплодной или одноплодной беременности. В норме время ее инволюции составляет около 6 недель. Если же имеются некоторые патологии (см. список ниже), осложняющие процесс инволюции, восстановление может затянуться.
Среди патологий шейки матки, встречающихся чаще всего, стоит отметить следующие:
- эрозия;
- разрывы;
- деформация шейки матки после родов из-за ушивания разрывов.
Далее вы найдете подробное описание каждого из указанных состояний, причины появления, симптомы и способы лечения.
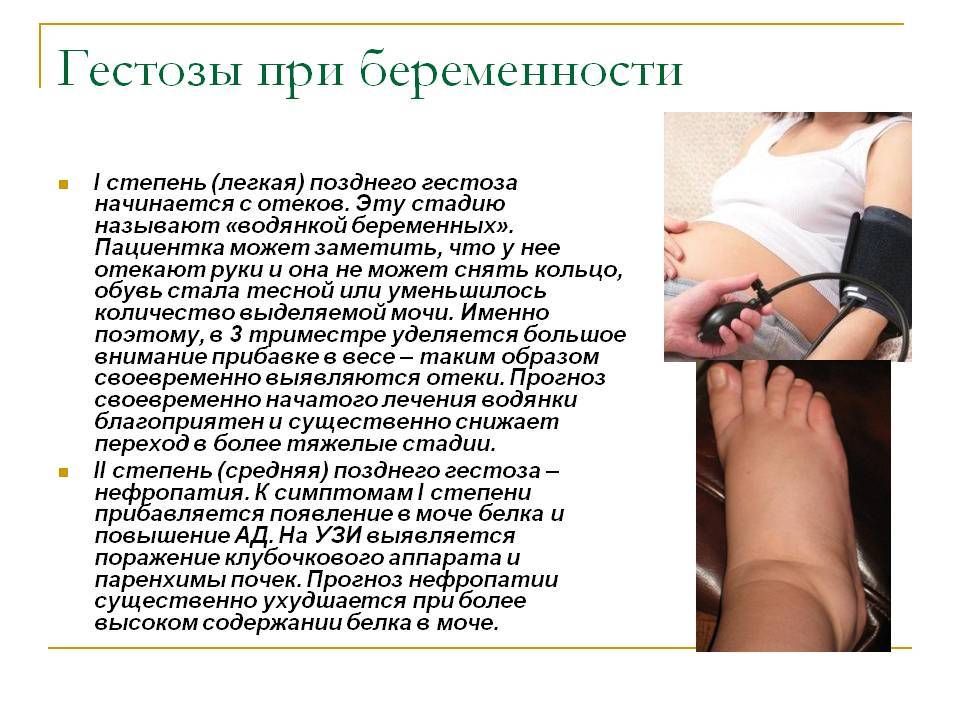
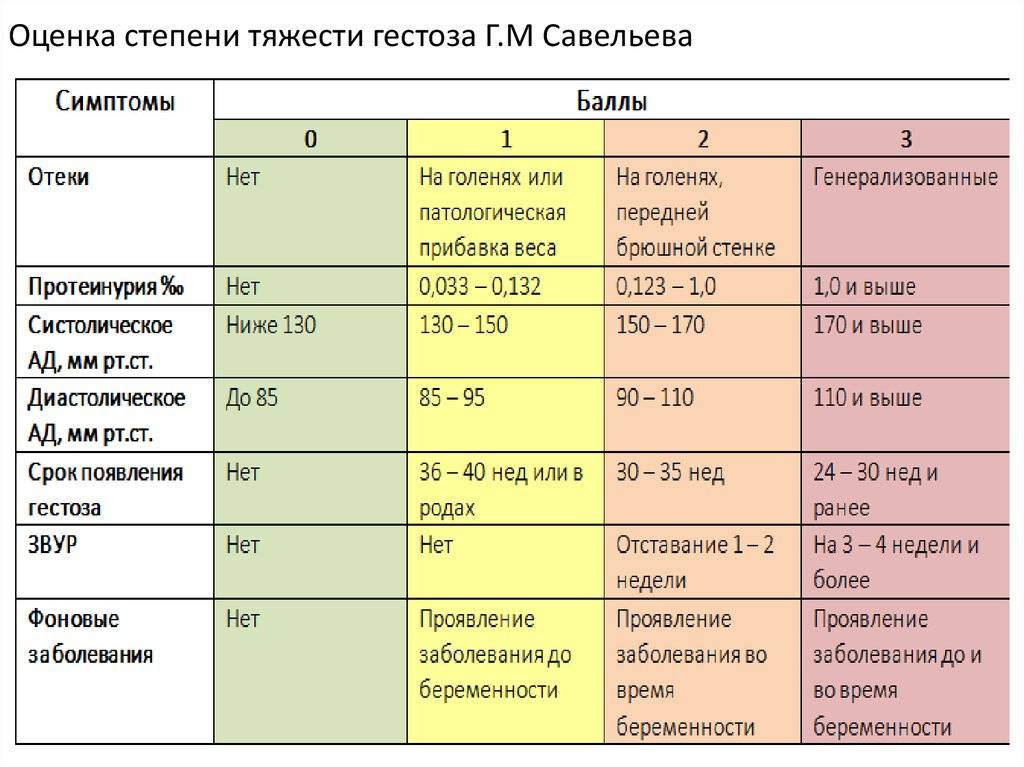
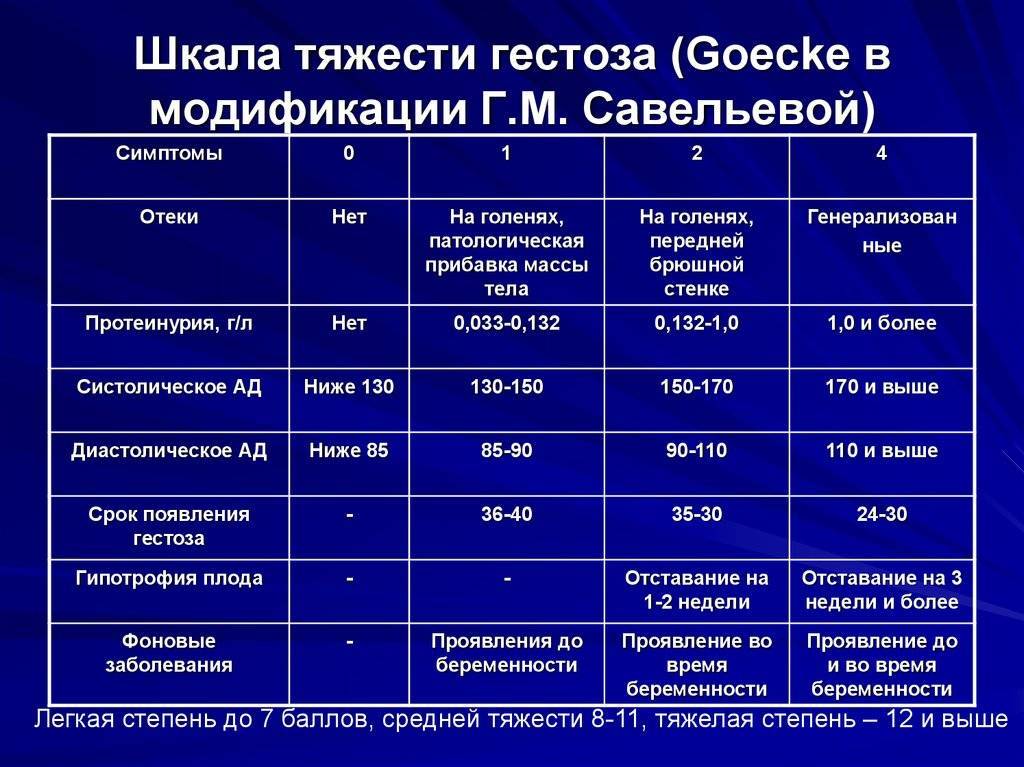
Лечение гестоза
Лечение тяжелого и средней тяжести гестоза проводится исключительно в стационаре. Первым делом устраняют нарушения функций важных для сохранения жизни систем организма. Затем переходят к родоразрешению наиболее приемлемым способом.
В амбулаторных условиях разрешается лечить гестоз на стадии водянки, с распространением отеков лишь на стопы и голени, при нормальных показателях мочи.
Пациенток с гестозом на стадии нефропатии, преэклампсии и эклампсии надо класть в больницу, которая оборудована палатами интенсивной терапии или реанимацией, имеет операционный блок и отделение для недоношенных новорожденных. Если не удается купировать проявления тяжелого гестоза, беременность прерывают.
Лечение гестоза всегда ориентировано на предупреждение тяжелых осложнений патологии, профилактику отслоения плаценты, кислородного голодания плода, нарушений трофики, гибели ребенка. В первую очередь купируют:
- Работу ЦНС.
- Дисциркуляторные нарушения, проблемы в системе сворачивания крови.
- Нарушения метаболизма.
- Повреждения стенки сосудов.
- Гипертензию или гипотензию.
- Водно-солевой баланс.
Длительность лечения гестоза определяется тяжестью и выраженностью его проявлений. Нефропатия легкой степени требует двухнедельной госпитализации. При средней выраженности симптомов и в тяжелой стадии больную кладут в стационар на 2-4 недели
Постоянно контролируют состояние плода, после выписки беременная находится под пристальным вниманием врачей в женской консультации. Пациентки с выраженным гестозом (нефропатией, преэклампсией, эклампсией) остаются в больнице до самих родов
Когда гестоз в форме среднетяжелой нефропатии не удалось купировать в течение 7-10 суток, нужно вызывать досрочные роды или делать кесарево. Если форма гестоза тяжелая, на лечебные мероприятия выделяют всего 2-3 часа. После этого значительно возрастает вероятность осложнений (смерть матери, нарушение трофики и гибель плода). При безрезультативности лечения переходят к родоразрешению.
Рожать самостоятельно женщина с гестозом может лишь тогда, когда ее состояние определяется врачами, как удовлетворительное, лечение показывает положительные результаты, а показатели жизнедеятельности плода (определенные на УЗИ, кардиотокографии) находятся в пределах нормы. Если у пациентки высокое давление, состояние ухудшается, данные анализов плохие, существует угроза для жизни плода, делают кесарево.
Вопрос — ответ
Юлия
Здравствуйте. Подскажите, пожалуйста, можно ли в вашем центре сделать УЗИ малого таза? и какова стоимость?
• Ответ
Здравствуйте,Юлия! УЗИ органов малого таза одним датчиком стоит 700 руб., двумя датчиками — 900 руб. Запись по тел: 28-05-05; 27-27-12 http://familydoctor48.ru/ceny_na_ultrazvukovuju_diagnostiku
Елена
Здравствуйте, на 18 неделе беременности колличество околоплодных вод 95 миллилитров. Это мало? Сколько должно быть миллилитров вод в норме на 18 недели беременности. Спасибо!
• Ответ
Здравствуйте, Елена! Заочно ответить на ваш вопрос не предствляется возможным, так как только после полного сбора информации врач может дать заключение. Здоровья Вам и малышу!
Причины возникновения послеродовой депрессии
- физиологические изменения в организме. Беременность и роды всегда связаны с резкими гормональными перепадами. После появления на свет малыша в организме матери резко падает уровень эстрогена и прогестерона. Также может снизиться и количество других гормонов, например, продуцируемых щитовидной железой. Перестройка затрагивает работу кровеносной системы, изменяется артериальное давление, иммунная система и процесс обмена веществ. Все это приводит к тому, что женщина испытывает постоянную усталость, подавленность, она подвержена перепадам настроения;
- эмоциональный фон также может стать причиной развития послеродовой депрессии. В это время женщина часто бывает лишена возможности нормально выспаться, она перегружена домашними заботами. В таком состоянии решение незначительных проблем становится непосильной задачей. У многих мам возникает ощущение того, что они теряют контроль над своей жизнью, также может появиться ощущение собственной непривлекательности. Нередко депрессия развивается на фоне отождествления роженицы с собственной мамой. Происходит переоценка многих событий из детства, заново переживаются неразрешенные конфликты или психологические травмы;
- сложности, связанные с периодом лактации. Новоиспеченная мама должна кормить ребенка и сцеживать молоко вне зависимости от времени суток, часто это происходит в ущерб ночному сну. В первые дни кормление грудью связано с сильнейшими болевыми ощущениями, которые могут быть вызваны трещинами и ранами на сосках. Поводом для развития депрессивного состояния могут стать и лактационные кризы, повторяющиеся каждые 1.5-2 месяца;
- социальные факторы и образ жизни. К развитию послеродовой депрессии также могут привести некоторые особенности жизни. Отсутствие поддержки со стороны близких, наличие финансовых сложностей, трудности, связанные с грудным вскармливанием, а также требования старших детей. Все это может усугубить состояние и привести к развитию депрессии или психоза.
Нередко причины развития психологического расстройства после родов следует искать в наследственных факторах
Но если женщину окружить заботой и вниманием, давать ей возможность для полноценного отдыха и сна, помогать в осуществлении ежедневных домашних дел, то риск возникновения депрессивного состояния будет минимален
Как уже отмечалось выше, на риск возникновения послеродовой депрессии не оказывает влияние возраст женщины и то, сколько раз она уже была матерью. Тем не менее, специалисты определили, что есть женщины, склонные к развитию депрессивного состояния после родов. К этой группе относятся лица, расположенные к развитию любых неврозов, независимо от того, какой ситуацией они были бы вызваны.
Усугубить ситуацию может и наличие у роженицы другого психологического расстройства или заболевания. Вероятность возникновения послеродовой депрессии будет в несколько раз выше, если у женщины уже был опыт, приведший к развитию этого расстройства.
Лечение во время беременности
Терапия ГСД – задача сложная и комплексная. Препараты подбираются так, чтобы не нанести вред плоду. А лечение при необходимости может продолжаться и после родов.
Диета
Соблюдение особого режима питания — это первая ступенька на пути к избавлению от диабета беременных. Медикаментозное лечение ГСД не будет эффективным без соблюдения диеты
На что нужно обратить внимание:
Необходимо исключить быстрые углеводы (сладости, выпечку, белый хлеб, пирожные, фрукты), а также ограничить жиры,
Приемов пищи должно быть несколько, питаться следует каждые 2-3 часа,
Следует потреблять достаточно белка и сократить потребление продуктов с высоким содержанием крахмала (рис, хлеб, макаронные изделия, картофель, кукуруза),
Полезным будет увеличение потребления овощей и зелени, растительных масел и других продуктов, богатых ненасыщенными жирами,
Важно соблюдать баланс белков, углеводов и жиров, а также следить за калорийностью своего рациона.
Важно! Нельзя самостоятельно назначать себе диету! Она должна быть составлена специалистом с учетом потребностей будущей мамы и малыша. Помимо изменений в рационе, включите в свой распорядок дня умеренную регулярную физическую активность
Занимайтесь не менее 150 минут в неделю, очень полезно плавание
Помимо изменений в рационе, включите в свой распорядок дня умеренную регулярную физическую активность. Занимайтесь не менее 150 минут в неделю, очень полезно плавание.
Отслеживание содержания сахара в крови
Второй шаг в борьбе с ГСД — это ежесуточный контроль сахара в крови. Он нужен, чтобы понять, помогает ли диета.
Чтобы определять у себя глюкозу, не нужно ходить к врачу, для это существует специальный прибор — глюкометр (рис.3).
С его помощью больные с ГСД проверяют свои показатели глюкозы натощак и через 1-2 часа после еды каждый день в течение недели, занося полученные данные в журнал. Исходя из полученных результатов врач-эндокринолог решает, потребуется ли медикаментозное лечение, или ГСД уже взят под контроль с помощью ограничений в питании. Лекарства назначают, если одна треть или более результатов говорят о содержании глюкозы:
- натощак — более 5,3 ммоль/л,
- через час после еды — более 7,2-7,8 ммоль/л,
- через 2 часа после еды — более 6,5 ммоль/л.
Иногда врач также просит вести дневник артериального давления, массы тела и питания. Контролировать сахар также можно в моче, используя тест-полоски.
Важно! Уже появились приборы без иголки – ее заменяет датчик в виде пластыря, который наклеивают на кожу. Глюкометр считывает его показания в непрерывном режиме
Можно настроить прибор так, чтобы данные шли на мобильный телефон или сразу отправлялись врачу.
Медикаментозное лечение: инсулин
Для контроля уровня гликемии назначают сахароснижающие препараты:
- При неконтролируемой гликемии и наличии фетопатии в первую очередь применяют инсулин. Он безопасен для плода, дозу и режим введения устанавливает эндокринолог в индивидуальном порядке.
- В некоторых случаях для лучшего контроля гликемии устанавливают инсулиновую помпу.
- Применяют таблетированные сахароснижающие препараты строго по показаниям.
Во время лечения контроль сахара в крови не прерывают, все данные о дозах препаратов и содержании глюкозы в крови записывают, чтобы врач мог корректировать схему их приема.
Важно! Инсулин считают лучшим средством лечения ГСД. На сегодняшний день нет достаточно данных, чтобы судить об отложенных эффектах других сахароснижающих препаратов
Эрозия шейки матки после родов
Эрозия представляет собой характерное красное пятно на влагалищной части шеечного канала. Оно может быть представлено как небольшой ранкой, появившейся вследствие механических повреждений (истинная эрозия) или воспалительных процессов, так и характерными перемещениями цилиндрического эпителиями, являющимися физиологической нормой для некоторых женщин в определенном возрасте или из-за гормональных нарушений.
 Симптомы эрозии шейки матки после родов
Симптомы эрозии шейки матки после родов
Обнаружить эктопию можно только во время планового осмотра у гинеколога и проведения кольпоскопии, поэтому молодая мать не должна пренебрегать посещением врача. Это обусловлено изменением гормонального фона, которое наблюдается после родов, а также возможностью получения микротравм во время прохождения малыша по родовым путям.
Это крайне важно, так как часто эрозия впервые появляется именно после рождения ребенка.
Причины эрозии шейки матки после родов
Среди наиболее актуальных предпосылок к развитию эрозии называют:
- изменения гормонального фона, вызванные беременностью и родами;
- ослабление местного и общего иммунитета;
- механическое раздражение, обусловленное прохождением плода по родовым путям;
- неправильное наложение швов на места разрывов.
Признаки и симптомы эрозии шейки матки после родов
Чаще всего эрозия шейки матки протекает бессимптомно. Обнаружить ее можно во время планового осмотра у акушера-гинеколога с применением кольпоскопии. Если же к эктопии присоединяется воспалительный процесс, могут наблюдаться боли при половом акте, а также кровянистые выделения из половых путей после контакта.
Чем опасна эрозия шейки матки после родов?
Эктопия считается нормальным физиологически обусловленным состоянием, представленным характерным расположением цилиндрического эпителия на влагалищной поверхности шеечного канала. Если эктопия не сопровождается ярко выраженными симптомами, рекомендовано контрольное обследование минимум раз в полгода с целью раннего обнаружения возможных осложнений. При этом хирургическое лечение не проводится. Также желательно каждые шесть месяцев проводить мазок по Папаниколау на онкоцитологию.
Опасность заключается в трансформиции в дисплазию (предрак) и рак шейки матки при травматизации и присоединении онкотипов ВПЧ (HPV — Human Papillomavirus). Их появление может стать причиной проблем в случае повторной беременности.
Проходит ли эрозия шейки матки после родов?
Если эктопия была диагностирована во время беременности, есть шанс ее самостоятельного исчезновения после рождения ребенка по мере нормализации гормонального фона и инволюции. Если же эрозия прогрессирует, потребуется лечение шейки матки после родов с использованием методов крио-, радио-, электрохирургии, лазерной деструкции, химической или диатермокоагуляции.