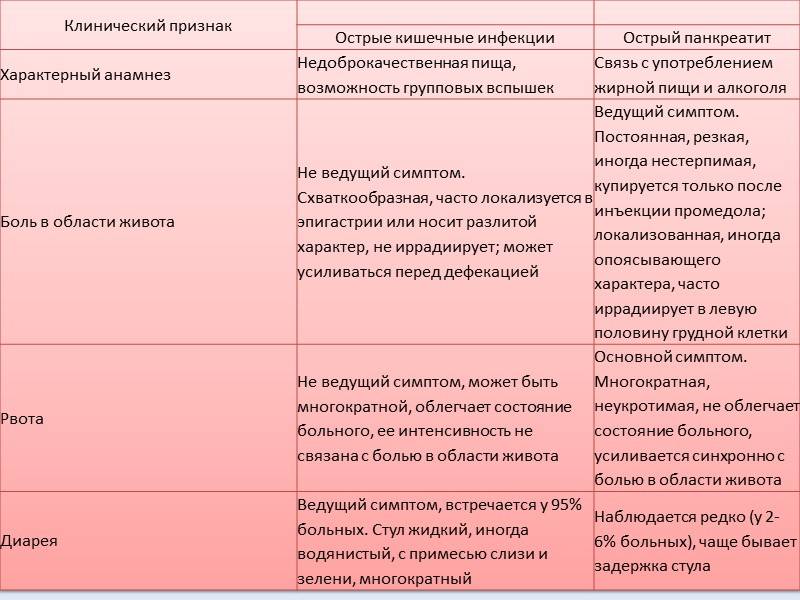
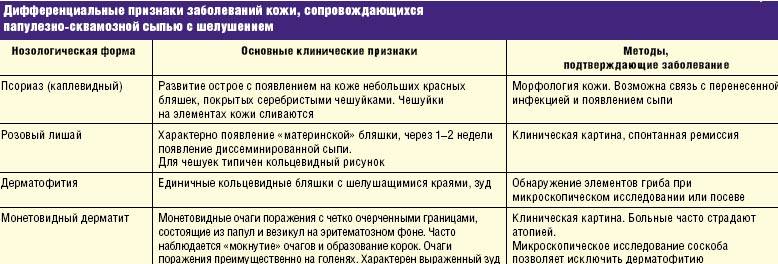
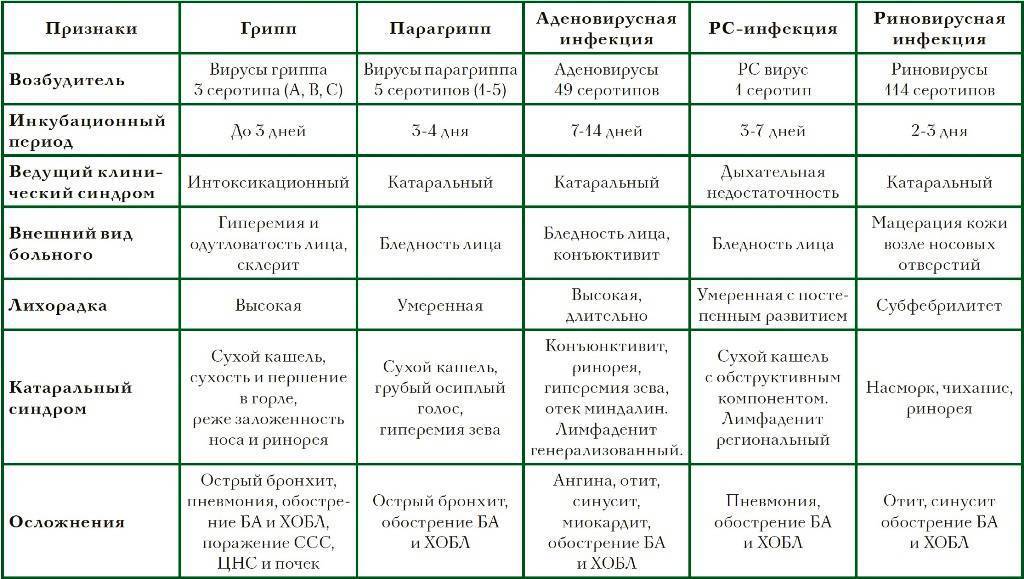
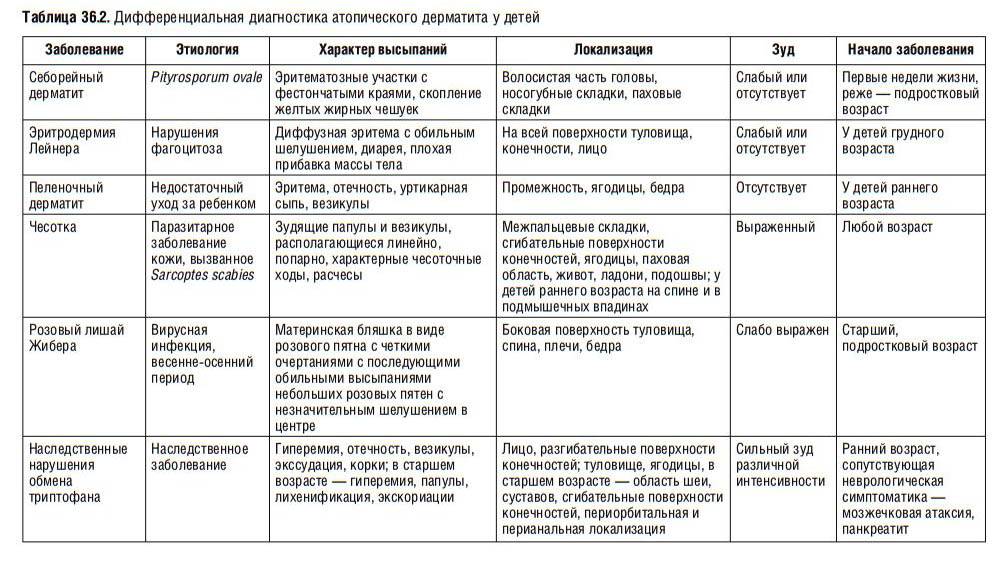
Вопросы пользователей (4)
-
Валерия
2016-08-17 13:45:53Сдавали слюну. На протяжении месяца t 37-37.4 -
Валерия
2016-08-12 16:19:03Добрый день.Интересует расшифровка анализа ребенка?Ребенку 8 лет мальчик 2029. Вирус Эпштейна-Барр (EBV), цитомегаловирус (CMV), герпес 6 типа (HHV6), определение ДНК (количественный анализ) — Вирус… -
Леонид
2016-08-01 20:30:44Мне 61 год. Уже лет 10 как беспокоит липкий и жгучий пот сильно. Встаю под душ через день-два. Анализы в норме (сдавал для госпитализации по поводу носовой перегородки, но на операцию не пошел)… -
ТАТЬЯНА
2015-06-07 22:12:25Хотим усыновить ребёнка. Родился 11 марта 2015 г. Вес при рождении 670 гр, рост 29 см. Диагноз: другие уточнённые врождённые инфекции и паразитарные инфекции. На сегодня дышит самостоятельно без…
Как определить болезнь по деформации ногтей на руках и ногах?
Изменение формы ногтей – важный фактор при диагностике. Как правило, оно происходит постепенно из-за хронических нарушений, проявляется в искажении общих очертаний ногтевой пластины, размера, вогнутости, выпуклости, рисунка. Форму ногтя нужно анализировать в динамике. Например, ноготь был узким, а стал широким. Если же он изначально от природы был широким, то такое изменение не считаются.
Какие определяют болезни по деформации ногтей на руках и ногах? Это могут быть проблемы в сердце, легких, печени, органах ЖКТ, эндокринные расстройства.
Ложковидные ногти
Деформация ногтевой пластины, при которой ее центр становится вогнутым, а края вывернуты вверх, называется койлонихия. За счет углубления в центре ногти напоминают ложку, поэтому их называют ложковидными. Койлонихия не вызывает неприятных ощущений. Цвет, структура ногтевой пластины сохраняются нормальными.
Ее причиной могут быть недостаток железа, эндокринные нарушения, травмы ногтей, воздействие на ногтевую пластину резких перепадов температур, контакт с агрессивными веществами, системная красная волчанка.
Иногда ложковидные ногти – это генетическая особенность строения ногтевой пластины, которая передается по наследству.
Барабанные палочки
При хронических болезнях легких, ЖКТ, сосудов, пороке сердца встречается симптом барабанных палочек или пальцев Гиппократа.
Если смотреть на палец сбоку, то угол между задним ногтевым валиком и ногтевой пластиной будет больше 180°.
Деформация не причиняет боли. Она происходит из-за утолщения мягких тканей на концевых фалангах пальцев. Костная ткань при этом не затрагивается.
Как выглядит эта болезнь ногтей на пальцах ног показано на фото.
Физиологические состояния и болезни кожи новорожденных и грудных детей
Структурные и функциональные особенности кожи новорожденных и грудных детей объясняют физиологические и патологические (заболевания) состояния, присущие только коже новорожденных и грудных детей.
К физиологическим состояниям относятся: первородная смазка, физиологическая желтуха новорожденных, «мраморная» кожа, синие (монгольские) пятна, неонатальная потеря волос. Обычно симптомы этих состояний не требуют лечения и проходят самостоятельно.
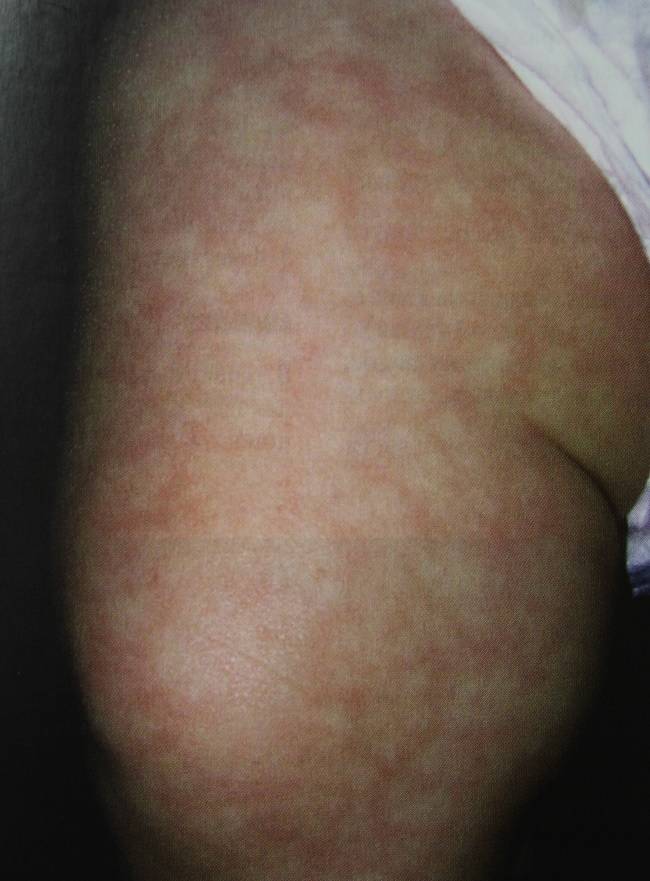
«Мраморная» кожа
Пограничными изменениями кожи новорожденных детей можно считать опрелость, потницу, угри новорожденных, токсическую эритему и др. Обычно при этих изменениях, достаточно профилактических мер, но иногда для ускорения процесса выздоровления могут применяться местные лекарственные средства, особенно у более старших пациентов.
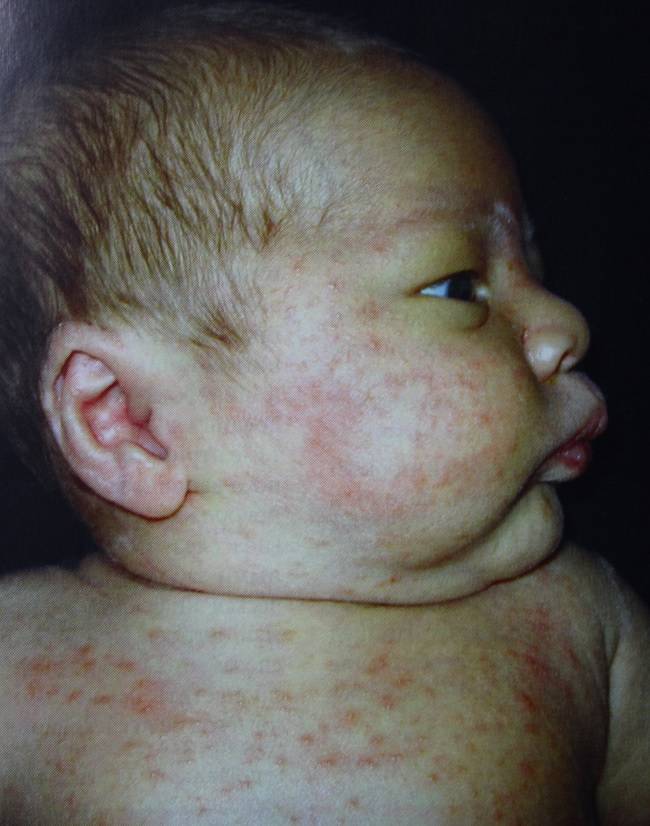
Угри новорожденных
К заболеваниям кожи относятся склерема, склередема, некроз подкожно-жировой клетчатки (адипонекроз) и другие.
В своих последующих публикациях я постараюсь более подробно рассказать о каждом из этих состояний и заболеваний.
Жду ваших комментариев и вопросов. Подписывайтесь на мою страничку.
Напоминаю вам, что вы так же можете задать мне личный вопрос на почту в разделе индивидуальные консультации.
С уважением Константин Ломоносов
Лечение врожденных вирусных инфекций
Основным методом лечения является противовирусная терапия. Применяются специфические противовирусные препараты («Ганцикловир», «Валацикловир»), рекомбинантные интерфероны («Генферон», «Кипферон») и индукторы эндогенного интерферона («Циклоферон», «Изопринозин»). Выбор антивирусного препарата определяется тяжестью течения болезни и возрастом пациента. Назначаются иммуноглобулины внутривенно («Пентаглобин», «Цитотект», «Неоцитотект») и глюкокортикостероидные препараты по показанию.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Цитотект (специфический гипериммунный антицитомегаловирусный иммуноглобулин). Режим дозирования: новорожденным Цитотект вводится внутривенно при помощи перфузионного насоса со скоростью не более 5–7 мл/ч. При манифестных формах ЦМВИ Цитотект назначается: по 2 мл/кг/сут с введением через 1 день, на курс — 3–5 введений или по 4 мл/кг/сут — введение через каждые 3 дня — в 1-й день терапии, на 5-й и 9-й день терапии. В дальнейшем суточная доза снижается до 2 мл/кг/сут, и в зависимости от клинической симптоматики и активности инфекционного процесса Цитотект вводится еще 1–3 раза с тем же интервалом.
- Виферон (иммуномодулирующий препарат с противовирусным действием). Режим дозирования: новорожденным (в т.ч. недоношенным с гестационным возрастом более 34 недель) детям назначают Виферон 150 тыс. МЕ ежедневно по 1 суппозиторию 2 раза/сут с интервалом 12 ч. Курс лечения — 5 суток. Недоношенным новорожденным детям с гестационным возрастом менее 34 недель назначают Виферон 150 тыс. МЕ ежедневно по 1 суппозиторию 3 раза/сут с интервалом 8 ч. Курс лечения — 5 суток. Рекомендуемое количество курсов препарата Виферон при различных инфекционно-воспалительных заболеваниях у детей, в т.ч. новорожденных и недоношенных: ОРВИ, включая грипп, в т.ч. осложненные бактериальной инфекцией — 1-2 курса; пневмония (бактериальная, вирусная, хламидийная) — 1-2 курса; сепсис — 2-3 курса; менингит — 1-2 курса; герпетическая инфекция — 2 курса; энтеровирусная инфекция — 1-2 курса; цитомегаловирусная инфекция — 2-3 курса; микоплазмоз, кандидоз, в т.ч. висцеральный — 2-3 курса. Перерыв между курсами составляет 5 суток. По клиническим показаниям терапия может быть продолжена.
- Ацикловир (противовирусный препарат). Режим дозирования: при локализованных формах заболевания ацикловир применяют в суточной дозе 45 мг/кг/сут, при генерализованной инфекции и менингоэнцефалите — в дозе 60 мг/кг/сут. Препарат вводится в три приема внутривенной инфузией. Длительность лечения ацикловиром зависит от формы неонатального герпеса: локализованная форма требует проведения терапии в течение 10–14 дней, генерализованная форма и менингоэнцефалит — не менее 21 дня.
- Пириметамин (Тиндурин) — противопротозойное средство. Режим дозирования: суточная доза тиндурина внутрь — 1 мг/кг (в два приема).
- Ко-тримазол (Бисептол) — антибактериальный сульфаниламидный препарат. Режим дозирования: суспензию бисептола назначают детям 3–6 мес. по 2,5 мл 2 раза в день, а детям 7 мес. — 3 лет — по 2,5–5 мл 2 раза в день в течение 5–7 дней. Бисептол в таблетках (120 мг) — доза рассчитывается соответственно возрасту ребенка.
Причины
У ребенка грибковая инфекция может появиться по многим причинам. Самые распространенные причины будут следующие:
- понижение иммунитета. Обычно возникает из-за применения антисептических средств и антибиотиков, которые используются без ведома врача;
- эндокринные нарушения. Эти нарушения приводят к тому, что уровень глюкозы в крови очень сильно повышается;
- микроповреждения слизистой оболочки. Это приводит к попаданию в тело бактерий и микроорганизмов;
- негативное влияние окружающей среды. Сюда относится стресс, нехватка витаминов и плохая экология.
Кроме этого грибок начинает активно развиваться на детской коже из-за незрелости иммунной системы, травм, начала развития кровеносных сосудов, тесного взаимодействия с водой.
Виды шелушений кожи
При нарушениях кожного покрова могут возникать разные виды шелушения:
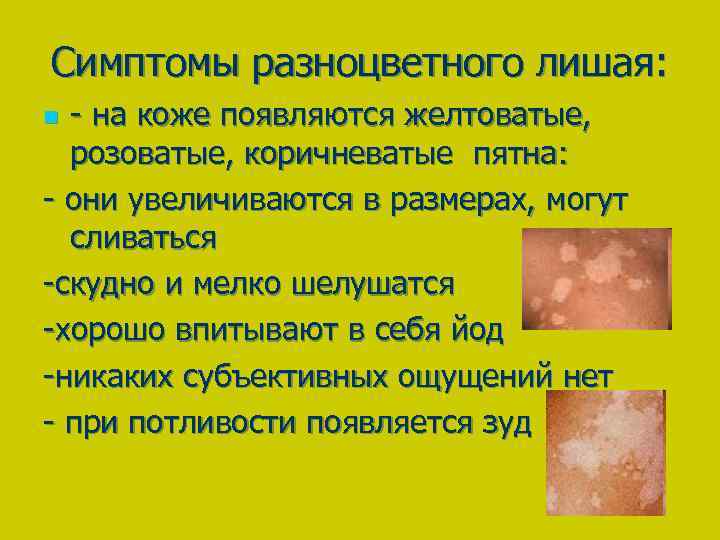
- Отрубевидное;
- Пластинчатое;
- Крупнопластинчатое.
Характерными признаками первого вида являются чешуйки небольших размеров. Но покрывают всю поверхность, образуя разные оттенки. Все зависит от присутствия тех или иных нарушений внутри организма. Серебристо – белые чешуйки возникают при псориазе. Желтоватые – следствие себореи. Темные образуются при заболевании ихтиозом.
Пластинчатое шелушение сопровождается образованием чешуек более крупных размеров. При крупнопластинчатом виде наблюдается отторжение ороговевшего слоя целыми пластами.
Лечение
Терапия данного патологического процесса проводится амбулаторно, однако если это не приносит требуемых результатов или ход болезни осложняется, пациента помещают в специализированный стационар.
Пораженные участки наружных покровов ежедневно подвергаются медикаментозной обработке, в очаге инфекции удаляются серозные корки и сбриваются волосы.
Также показано использование антимикотических мазей, противогрибковых паст, кремов и эмульсий. При возникновении осложнений возможна лазерная терапия поврежденных участков или хирургическое удаление ногтевой пластины.
Для достижения большего эффекта применяется дециметровая (ДМВ) терапия, дарсонвализация и лекарственный электрофорез.
Преимущества частного медицинского приема
Результатом обращения за помощью к дерматологу частного профильного учреждения является оказание не только консультативной помощи в назначенное время, но и полный спектр обследования с дальнейшим выполнением необходимых лечебных процедур. Этот факт значительно облегчает выполнение всех действий и предоставляет комфортные условия для прохождения назначенных процедур.
А найти нужный медицинский центр, удобный для посещения поможет наша Справочная по частным клиникам в Москве «Ваш доктор», которая содержит все искомые данные, позволяя сразу выполнить запись на прием в подходящее время или оформить вызов дерматолога на дом.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология — наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Анатомические особенности кожи детей
Строение и функции детской кожи имеют целый ряд возрастных отличительных особенностей, что лежит в основе клинической специфики детской кожной патологии. У новорожденных степень развития кожи неравномерная. Особенно она нежна и тонка в области лица, складок. На ладонях и подошвах все слои кожи более оформлены и все же толщина ее в 2,5-3 раза меньше, чем у взрослых. У детей старше 12 лет кожа уже полностью оформлена, как у взрослых.
Подкожная жировая клетчатка новорожденных и детей ясельного возраста характеризуется рыхлостью и обилием жировых долек. Ее отношение к общей массе тела у детей в 5 раз больше, чем у взрослых. В составе жировых клеток детей находится большее, чем у взрослых, количество тугоплавких, более плотных жирных кислот типа стеариновой и пальмитиновой, что объясняет нередкое развитие у новорожденных таких патологический состояний, как склерема и склередема.
Недостаточная морфологическая зрелость клеточных элементов кожи и подкожной жировой клетчатки, своеобразный состав жирных кислот обуславливают нежность, бархатистость и упругость детской кожи.
Придатки кожи при рождении также еще не совершенны. Потовых желез у новорожденных на единицу поверхности тела в 12 раз больше, чем у взрослых, они незрелы. Результатом такой незрелости служит частая закупорка потовых желез, что связано с кератиновой закупоркой их выводных протоков. С возрастом потовые железы становятся более оформленными, крупными, а интенсивность потоотделения через 2-3 месяца после рождения нормализуется.
Для новорожденных характерна гиперплазия (увеличение количества клеток) сальных желез. Их количество на 1 см2 кожи лица у новорожденных в 4-8 раз больше чем у взрослых. К концу 1-го года жизни наступает атрофия и даже полное исчезновение части сальных желез. К началу 2-го года жизни функция сальных желез значительно снижается и усиливается лишь в период полового созревания.
Строение ногтей у новорожденных и детей грудного возраста существенно не отличается от такового у взрослых. У грудных детей на ногтевой пластинке видны поперечные бороздки, по виду которых можно судить о скорости роста ногтя.
Кровеносная и лимфатическая системы кожи детей идентична таковым у взрослых.
Почему происходит шелушение кожи?
Нарушение естественного баланса обновления клеточных структур кожи может наблюдаться по ряду причин, воздействие которых провоцирует патологическое отклонение. Среди них необходимо выделить следующее:
- перепады температурного режима окружающей среды;
- проявление аллергической реакции на наружное применение ухаживающих средств;
- имеющиеся заболевания кожного покрова;
- несбалансированность рациона, что связано с отсутствием необходимых для кожи жирорастворимых витаминов;
- естественное старение поверхностного слоя;
- наследственная предрасположенность.
Таким образом, причинное воздействие способствует изменению соотношения скорости ороговения эпителиальных клеток с их отторжением, что приводит к проявлению типичных признаков шелушения кожи:
- возникновение зуда;
- изменение тургора кожи;
- появление оттенка гиперемии;
- присутствие относительного болевого синдрома;
- образование мелких трещин на поверхности.
Шелушение кожи у беременных
Кожа с сухой поверхностью свидетельствует о недостатке воды в организме беременной женщины. Сальные железы работают не так активно. Щитовидная железа может вырабатывать меньше гормонов. Что также является поводом обращения к врачу.
Порой женщина не обращает внимание на подобные проблемы. Такое невнимание может привести к возникновению аллергических реакций
Которые передаются от матери к будущему малышу. Нужно обратиться к врачу. Пройти обследование и выполнить все врачебные рекомендации.
Сама по себе сухость не может отрицательно сказаться на развитии плода. Но она может принести беременной женщине много проблем. Появляются некрасивые растяжки. Образуются микротрещинки, перхоть в волосах. Тело зуди и чешется. С целью эффективного лечения следует отказаться от приема гормональных препаратов. Убрать из гигиенических процедур косметические средства, содержащие агрессивные вещества.
Не рекомендуется очищать кожу составами, которые содержат щелочи. Употребление чистой воды может устранить такие проблемы, как зуд и шелушение. При уходе за кожей обязательно используйте питательные масла. Подбирайте косметику, которая содержит натуральные вещества. Это вызывает смягчающий, солнцезащитный эффект. Используйте жидкое мыло.
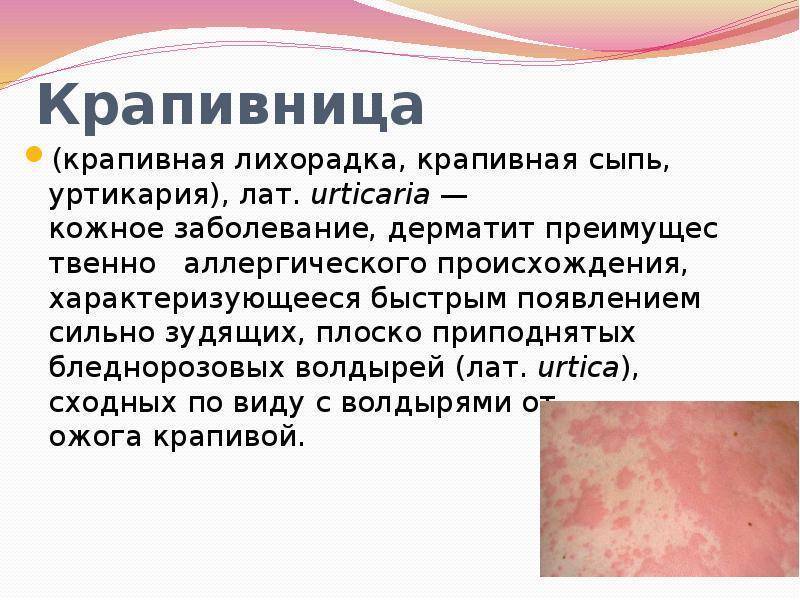
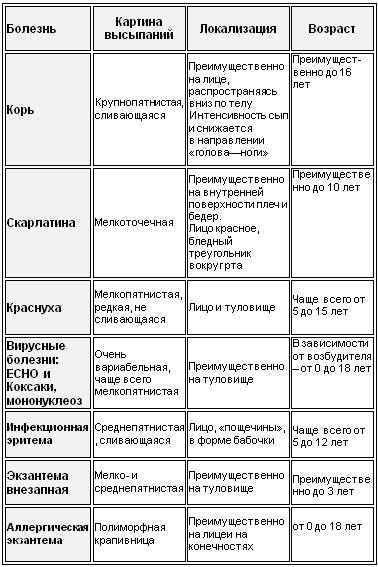
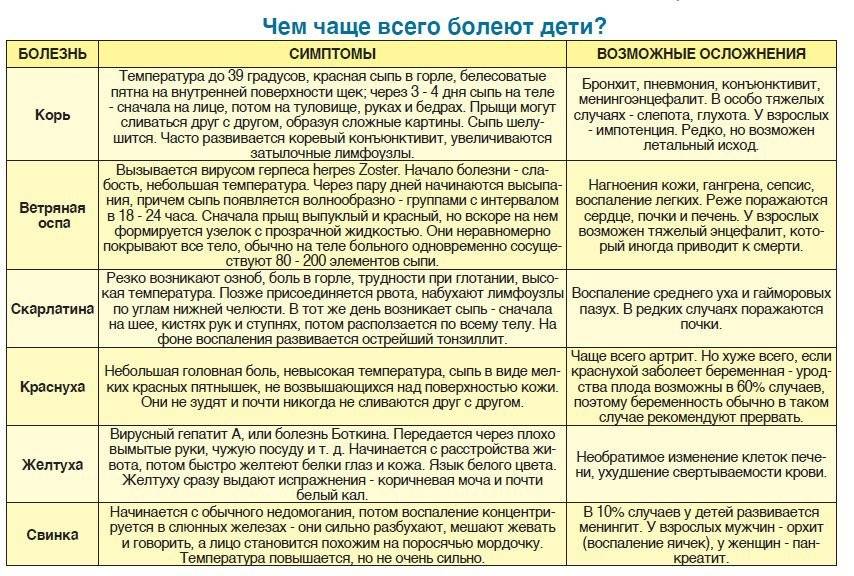
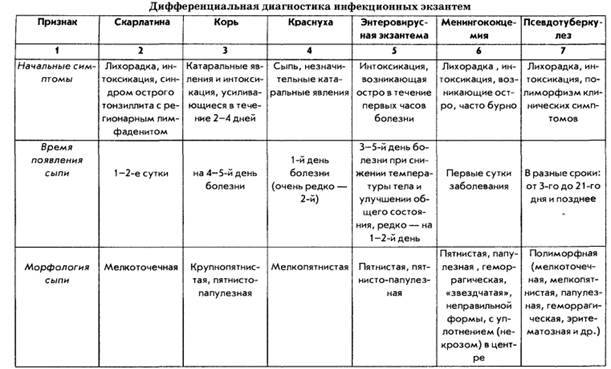
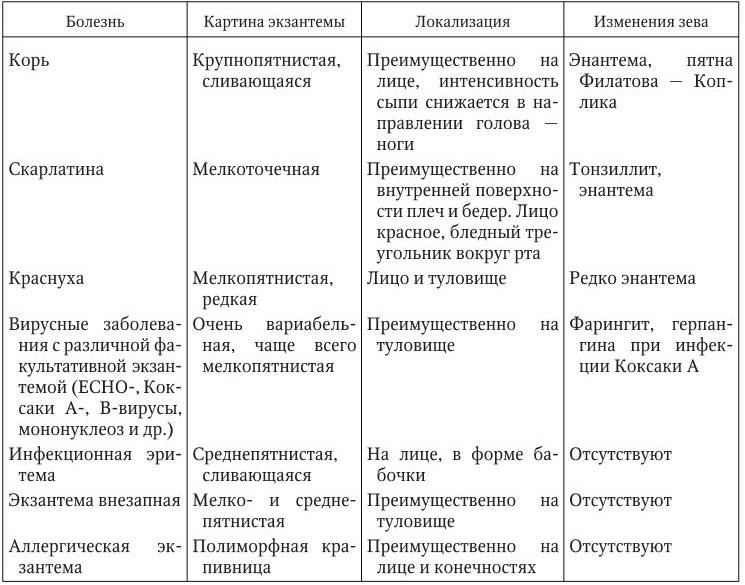
Сыпь при инфекциях
Инфекционная сыпь может возникнуть у взрослого и ребенка при заражении определенным вирусом. Некоторая покрывает все тело, другая размещается локально:
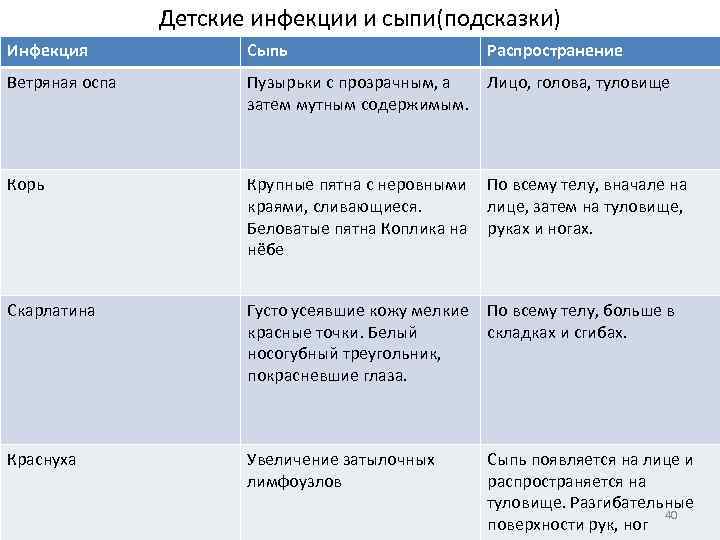
- Краснуха – первые пупырышки возникают в области шеи и на коже лица, через несколько часов сыпь переходит на тело. Высыпания мелкие. Овальные и округлые покраснения не превышают диаметр 10 мм.
- Корь – высыпания становятся видны на 2-7 день. Располагаются сначала на носу и в области за ушами, уже через сутки поражена вся верхняя половина тела, а к 3-ему дню все тело покрыто сыпью. Она стремится к сливанию, красная, затем ее цвет меняется ближе к цвету пигментных пятен.
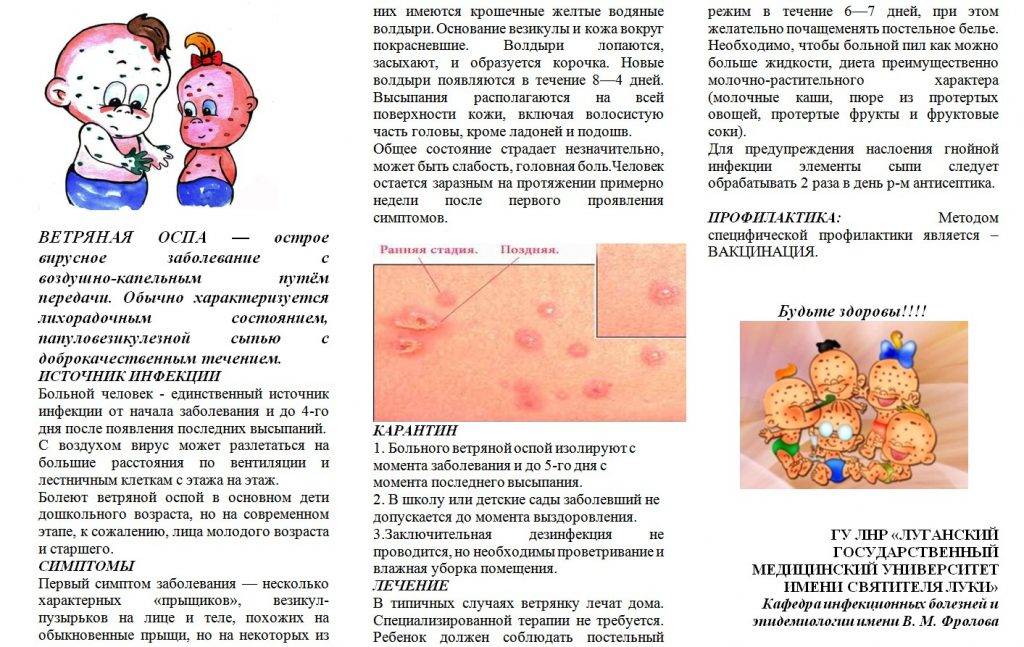
- Ветрянка – все начинается с розоватых пятен, которые затем покрываются зудящими пузырьками с жидкостью внутри.
- Опоясывающий лишай – группа пузырьков размером до 5 мм, их характерная особенность – локализация на одной стороне туловища (появляется у людей, зараженных ветряночным вирусом). Когда они разрешаются, появляются рубцы в виде углублений или пигментные пятна. Сопровождаются сильным зудом, болью, широко распространяющейся вокруг высыпаний, покалыванием.
- Скарлатина – высыпание появляется уже через сутки на спине, в паху, в складках (лицо остается чистым). В некоторых случаях воспаленная кожа синеет.
- Герпес – пузырьки с жидкостью округлой формы на губах или коже. После них остаются корочки – желтые или темные.
- Сифилис – сыпь появляется при вторичном сифилисе, в первый раз она обильная, красная, симметричная, в последующие — ненасыщенная. В основном располагается на груди, плечах, между ягодицами, в паховой области.
- Кандидоз кожи – появляются пузырьки, лопаются, оставляя сливающиеся эрозии (заболевание затрагивает складки тела, где наблюдается трение). На них образуются трещинки с белесым содержимым.
- Чесотка – появляются папулы, везикулы, пузыри, видны невооруженным глазом чесоточные ходы.
- Остиофолликулит – проявляется высыпаниями в виде пустул с гноем внутри и розовой каемкой. Базируются на сгибах, на лице, на голове в волосах. После разрешения пустул образуются корочки, а по их отпаданию – пигментные пятна.
Это далеко не полный список заболеваний, сопровождаемых кожными проявлениями. Зачастую сыпь имеет неспецифичный вид, и самостоятельно определить, как ее лечить, и следствием какого заболевания она является, невозможно. Лечение инфекционной, неинфекционной, аллергической сыпи должен производить специалист на основе результатов анализов.
Что считается нормой или патологией?
Здоровые ногти имеют бледно-розовую окраску, правильную форму, гладкую поверхность с легким натуральным блеском. Если вы заметили, что они деформировались, изменили цвет, покрылись бороздками или выемками, нужно обратиться к подологу или дерматологу. Ломкость, расслоение, исчезновение или увеличение лунки ногтя, появление полосок, вкраплений нередко сигнализируют о серьезных проблемах со здоровьем.
Важно обратить внимание на скорость роста ногтевой пластины. В норме на полную ее смену на руках уходит около 4 – 6 месяцев, а на ногах – 8 – 12 месяцев. Скорость роста зависит от возраста человека, его физической активности, наследственных факторов, времени года
Скорость роста зависит от возраста человека, его физической активности, наследственных факторов, времени года.
О каких болезнях говорят ногти, если их рост замедлился? Причина может быть в снижении функции щитовидной железы или недостатке витаминов, минералов. И в первом, и во втором случае проблема не ограничится болезнями ногтей. Волосы и кожа также пострадают. Волосы станут ломкими, тусклыми, начнут усиленно выпадать. Кожа потеряет здоровый цвет, мягкость, будет сухой.
Иногда изменения ногтей считаются нормой. Например, по мере старения ногтевая пластина постепенно утолщается. У беременных и кормящих женщин ногти слоятся, становятся тонкими, хрупкими.
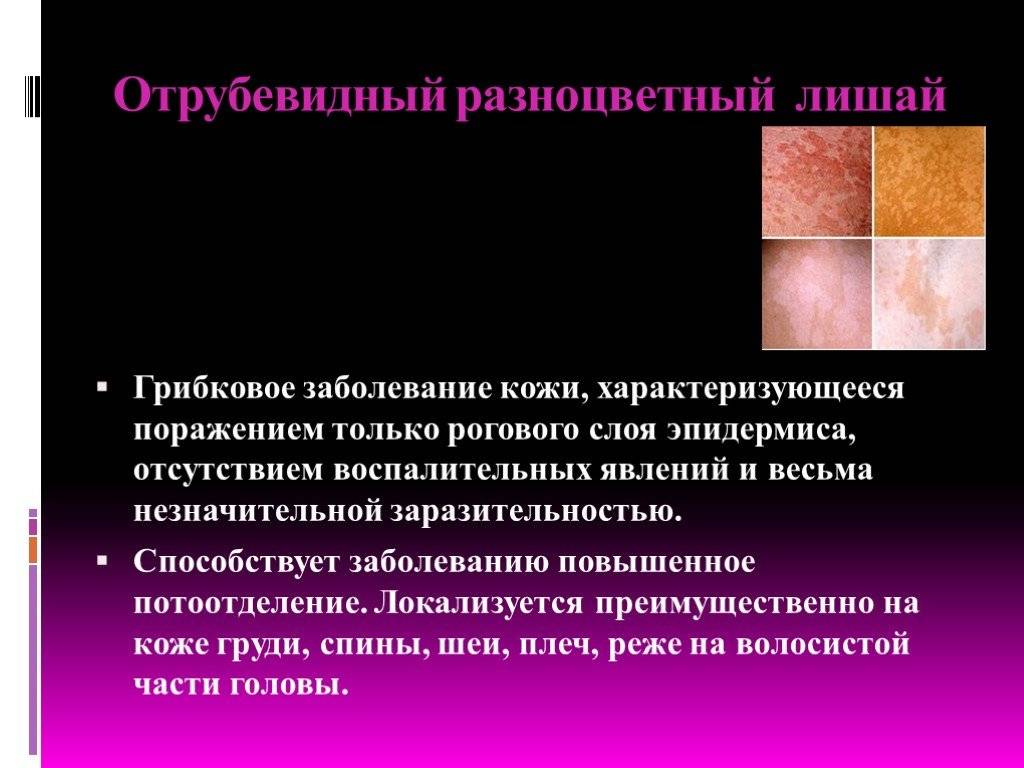
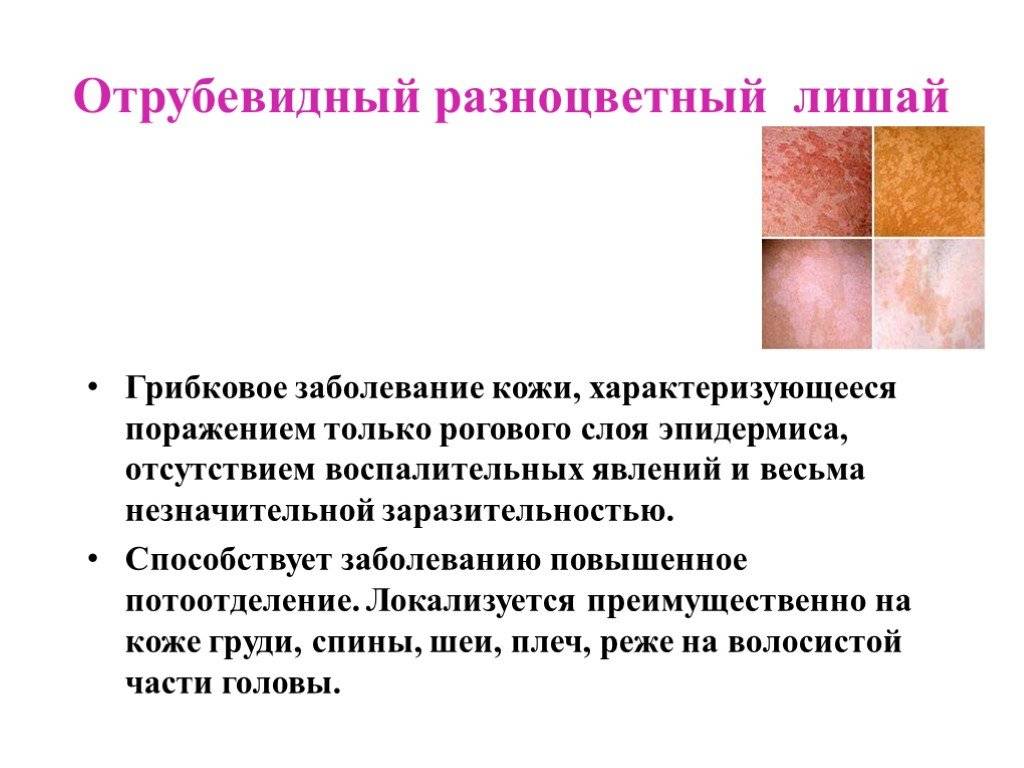
При каких заболеваниях возникает шелушение кожи
Причин, вызывающих шелушение кожи, множество. К ним можно отнести как обычную аллергию, так и более сложные болезни кожи. Дерматологические заболевания могут иметь инфекционный и неинфекционный характер. К ним относятся:
- Наследственная болезнь ихтиоз;
- Заболевания внутренних органов;
- Псориаз;
- Дерматит, проявляющийся в себореи;
- Красная волчанка;
- Грибковые болезни инфекционной природы;
- Сифилис во вторичном проявлении;
- Розовый лишай;
- Скарлатина;
- Сухая эритерма;
- Микоз и ксероз.
При ихтиозе кожный покров имеет характерный сероватый оттенок. Его поверхность покрыта небольшими чешуйками. Пациент испытывает неприятные ощущения. Его кожа шелушится, зудит. При таком недуге нельзя использовать никакие химические средства. Даже обычное мыло вызывает покраснение и раздражение.
Основными причинами солнечные ожоги, инфекции, ВИЧ – проблемы, сухого состояния покрова при псориазе могут стать, травмы кожи. Немаловажную роль играют лекарственные препараты. Себорейный дерматит возникает как следствие изменений в функционировании кожного покрова. Кожное сало отделается в больших количествах. Это приводит к прогрессированию болезни.
Розовый лишай появляется вследствие низкого уровня иммунитета организма. Это могут быть переохлаждение дермы, недостаточное количество питательных веществ. Простуда или грипп также ухудшают состояние организма, Он начинает чутко реагировать на внешние раздражители в виде мыла, лосьонов, других косметических средств. Холодный ветер, морозы или жаркая погода усиливают болевые ощущения.
Вторичный сифилис проявляется как кожная сыпь. Эти незаметные пятна вызывают общее недомогание. У пациента болит голова, повышается температура. Лимфатические узлы становятся больше. Шелушение возникает внезапно. Глубинные слои испытывают потребность во влаге. Никакие косметические средства не могут исправить ситуацию. Лечебные меры дадут результат, если мы выясним точную причину.
Причины возникновения сыпи
Следует отметить множество причин, вследствие которых может появляться сыпь на щеках:
- Происходит закупорка сальных желез – появляются угри, а также камедоны. Создается достаточно благоприятная среда для многих микроорганизмов, которые участвуют в том, что создается очаг воспаления. Впоследствии затрагиваются соседние ткани. Появление камедонов, к примеру, считается серьезной болезнью, так как причины окажутся не только гигиеническими и связанными с проблемами, случавшимися со внутренними органами. Только косметическими процедурами не обойтись.
- Волосяные фолликулы с сальными железами закупориваются посредством роговых масс и кожного сала. Появляются милиумы, которые выражены белыми высыпаниями и образуются также, как камедоны. Вместе с тем они не представляют собой воспалительные элементы и дерматолог сможет их удалить без труда.
- Аллергические реакции. В данном случае возникает сыпь, обладающая красной окраской, крапивница и еще контактный дерматит. Часто подобные болезни сопровождаются жжением и могут сниматься с помощью антигистаминных препаратов. Избавиться от аллергии можно после выявления и избавления непосредственно от аллергена.
- Воспалительные процессы внутри человеческого организма. Воспаляться, в частности, могут дыхательные пути, кишечник (иногда случается дисбактериоз), нарушается работа репродуктивной системы, случаются проблемы с сосудами и так далее.
- Авитаминоз, когда человеческому организму недостаточно витаминов. Временами высыпания случаются, наоборот, из-за переизбытка витаминов. Поэтому необходимо больше питаться полезными фруктами, овощами, принимать поливитаминные комплексы.
- Нерациональное питание и вредные привычки. Пищеварительная система начинает функционировать не очень качественно, если употреблять жирную пищу, приобретать много сладкого, пить чрезвычайно много алкогольных напитков и так далее.
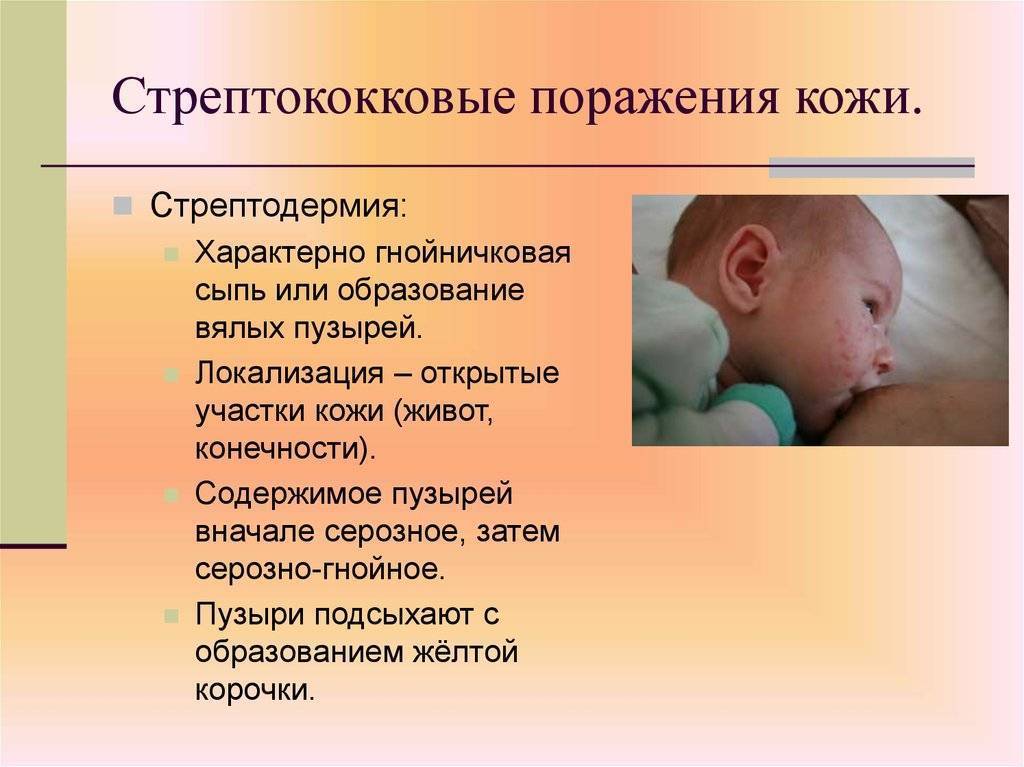
Вследствие того, что человеческий организм заражен паразитами. Иногда эти организмы нелегко диагностировать, но они могут серьезно вредить жизнедеятельным системам организма, портить даже иммунную систему. Еще сыпь может произойти из-за стрептококковых инфекций и остальных кожных болезней.
Методы диагностики кожных заболеваний:
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Эпидемиология
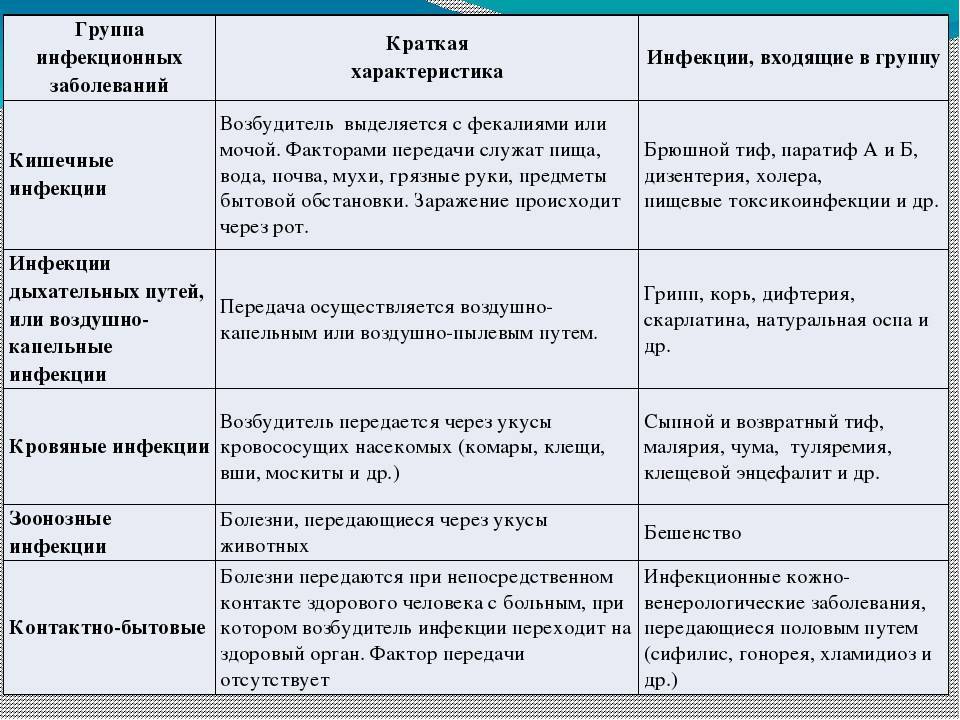
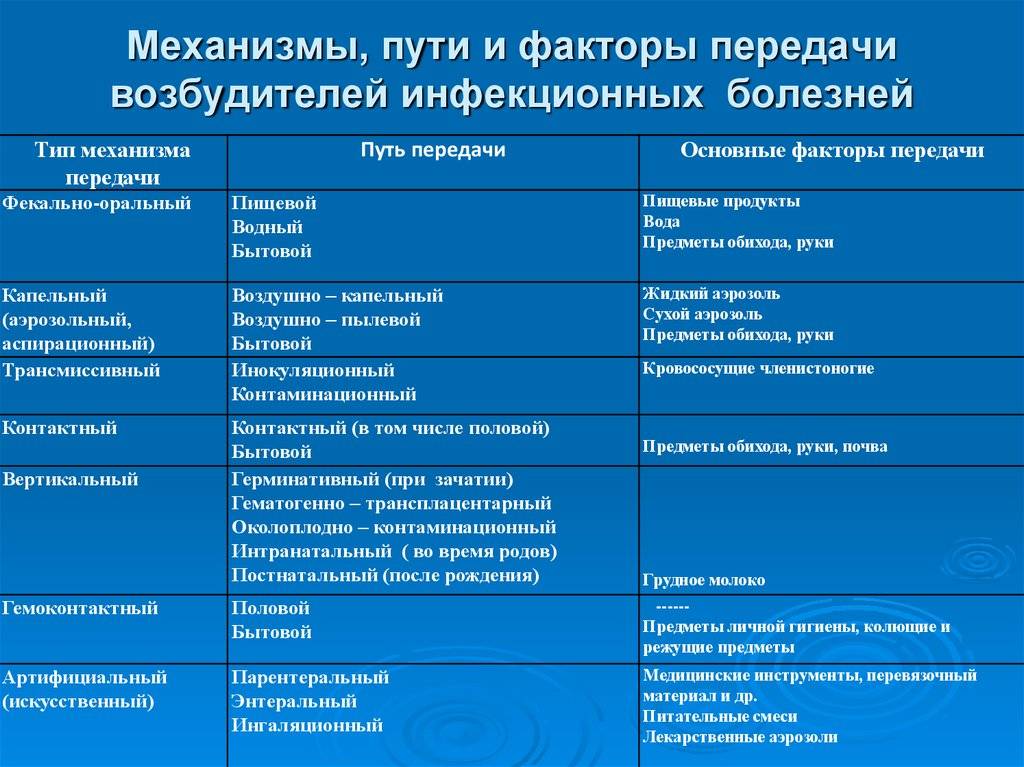
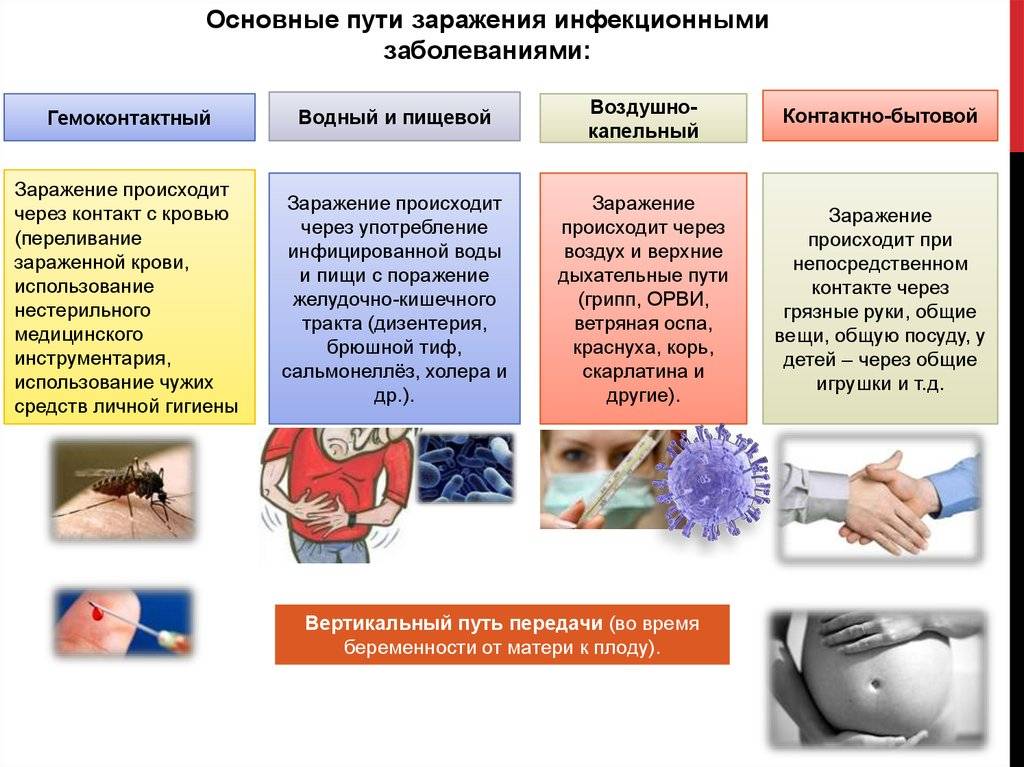
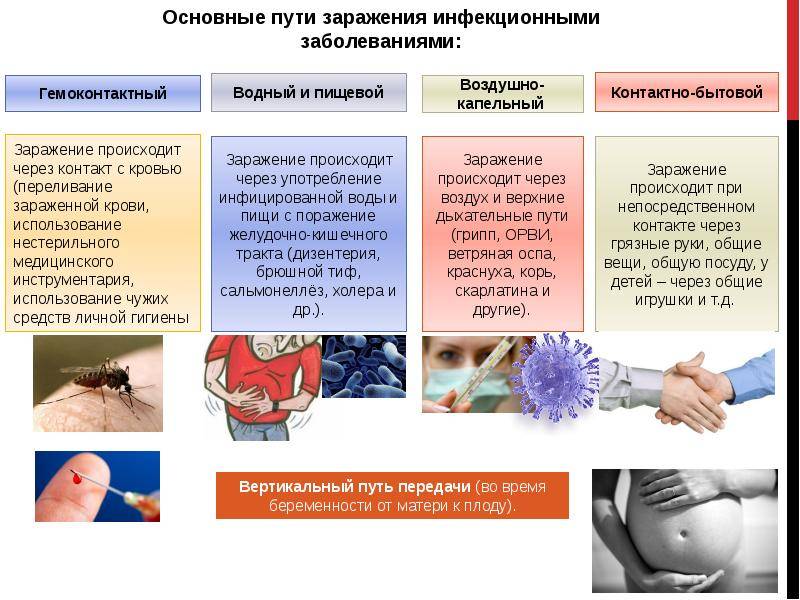
Существуют различные варианты классификации инфекционных болезней. По источнику возбудителя их можно разделить на 3 группы:
зоонозы – болезни, резервуаром возбудителя которых являются животные;
антропонозы – паразитируют и размножаются исключительно в человеческом организме;
сапронозы – источником передачи является неживая окружающая среда.
Также детские инфекционные болезни принято классифицировать по способу передачи. Инфекции делятся на пять групп:
- кишечные;
- кожные;
- инфекции дыхательных путей;
- кровяные трансмиссивные;
- кровяные нетрансмиссивные.
Ребенок может заразиться от домашних питомцев и скота, через слизистую, при прямом контакте через кожу или при непрямом контакте через игрушки, посуду, постельное белье, полотенце, дверные ручки, через воду и пищу, путем заражения паразитами. Отдельно следует упомянуть внутриутробное заражение (врожденные инфекции), когда младенец заражается от матери.
Профилактика при шелушении кожи
Профилактические мероприятия при таком заболевании – это первоочередные шаги
Следует уделять пристальное внимание рациону питания. После мытья в ванной или под душем нужно использовать косметические средства, которые смягчают кожный покров
В холодную погоду необходимо защищаться от ветра, мороза.
Если не удается решить проблемы самостоятельно, то обратитесь к помощи специалиста.
Методы диагностики кожных заболеваний:
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Симптомы врожденных вирусных инфекций
Симптомы врожденной краснухи
Клинически у ребенка возможны разнообразные изменения: от вирусоносительства до грубых аномалий развития. Типичными признаками врожденной краснухи является триада Грегга: катаракта (слепота), порок сердца и глухота. Заболевание может проявляться тяжелым поражением головного мозга (микроцефалия, гидроцефалия, умственная отсталость), глаз (микрофтальмия, глаукома, ретинопатия), пороками развития опорно-двигательного аппарата, мочеполовой и пищеварительной систем. Ранним проявлением врожденной краснухи является образование множественных геморрагий, обусловленных тромбоцитопенией. Характерно развитие гепатита, гемолитической анемии и интерстициальной пневмонии.
Симптомы врожденной цитомегаловирусной инфекции
Клинически может развиваться у новорожденного или спустя несколько лет. Клинические проявления сразу после рождения характеризуются тяжелым состоянием, гипотрофией, лихорадкой и типичной триадой симптомов: желтуха, гепатоспленомегалия и геморрагический синдром вследствие тромбоцитопении. У детей нередко выявляются пороки развития сердца, почек и ЦНС. При генерализации воспалительного процесса возможен летальный исход. При позднем развитии заболевания у детей регистрируются нарушение слуха, зрения и отставание в нервно-психическом развитии.
Симптомы неонатального герпеса
При локализованной форме на месте внедрения образуются асимметричные герпетические высыпания в виде сгруппированных пузырьков размером от 2 до 10 мм. Наиболее частая кожная локализация сыпи по краю губ, крыльев носа, лба, щеки и подбородка. При вирусном поражении слизистых оболочек возникает пузырьки или афты в полости рта, глотки, уретры и вульвы. При поражении глаз возникает катаральный, фолликулярный или везикулезно-язвенный конъюнктивит. Локализованная герпетическая инфекция может сопровождаться умеренной лихорадкой, незначительным ухудшением самочувствия и болезненностью в области высыпаний. Пузырьки быстро вскрываются, образуя эрозии, покрытые геморрагическими корочками. Заживление происходит через 1–2 недели с остаточной гиперемией, но без пигментации. Одновременно могут увеличиваться регионарные лимфоузлы.
Для генерализованной формы герпеса характерно прогрессирующее ухудшение общего состояния, срыгивания, нарушение терморегуляции. На различных участках тела появляются сгруппированные везикулы, местами сливающиеся, образуя массивные корки. Типичны полиорганные поражения с вовлечением в воспалительный процесс нервной системы (энцефалит, менингит) и висцеральных органов (гепатит, пневмония, нефрит). Может присоединяться вторичная бактериальная инфекция, усугубляя течение вирусной.