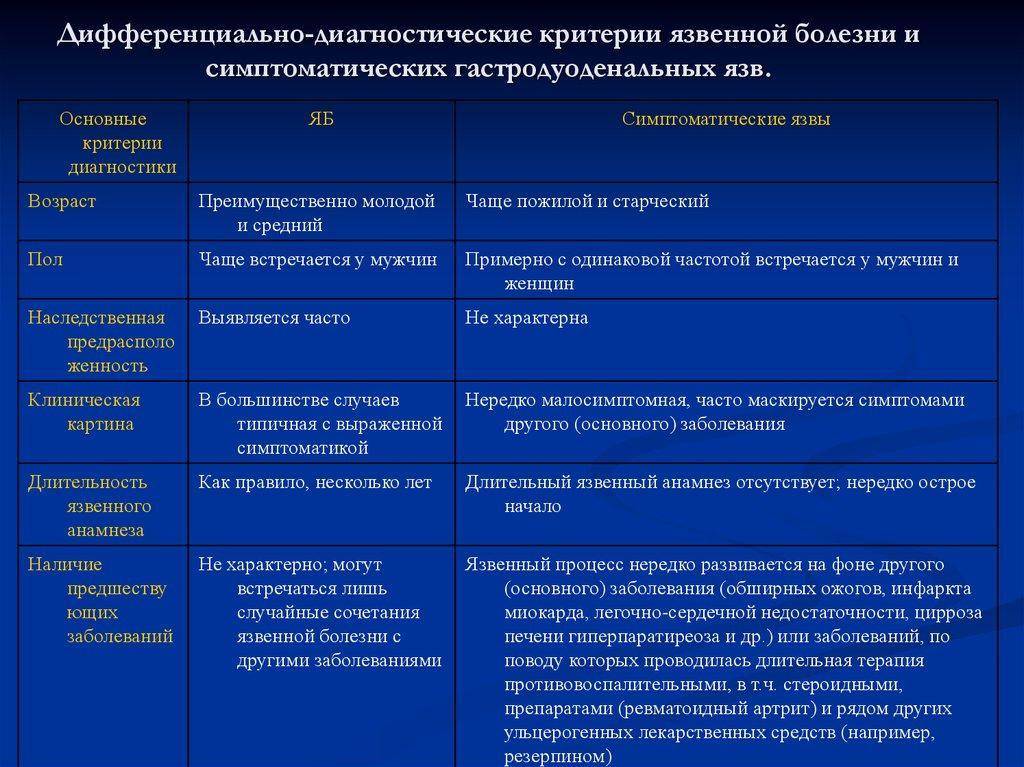
Дефект межжелудочковой перегородки
ДМЖП — сообщение между левым и правым желудочком сердца, из-за чего происходит патологический сброс крови из одной камеры сердца в другую. У взрослых этот порок встречается реже, чем у детей. Это объясняется тем, что еще в детстве человеку проводят операцию, а в части случаев порок исчезает самостоятельно, особенно, если дефект небольшой.
Вероятно сочетание дефекта межжелудочковой перегородки с ДМПП, коарктацией аорты, подклапанным стенозом легочной артерии, открытым артериальным протоком и т.д. У взрослых рассматриваемый порок может встречаться по причине невыявления в детском возрасте или непроведения хирургического вмешательства. При большом сбросе крови слева направо развиваются легочная гипертензия и необратимый склероз легочных артериол.
Симптомы
Дефекты небольших размеров могут протекать без явной клинической симптоматики. При средних размерах ДМЖП ребенок отстает в физическом развитии, у него часто бывают инфекции дыхательных путей. Для больших дефектов типична клиника, включающая увеличение печени, одышку при физической нагрузке, ортопноэ, отеки ног. Синдром Эйзенменгера проявляется так:
- боли в грудной клетке без четкой связи с физической нагрузкой
- выраженная одышка даже при незначительной физической нагрузке
- эпизоды потери сознания
- кровохарканье
Диагностика
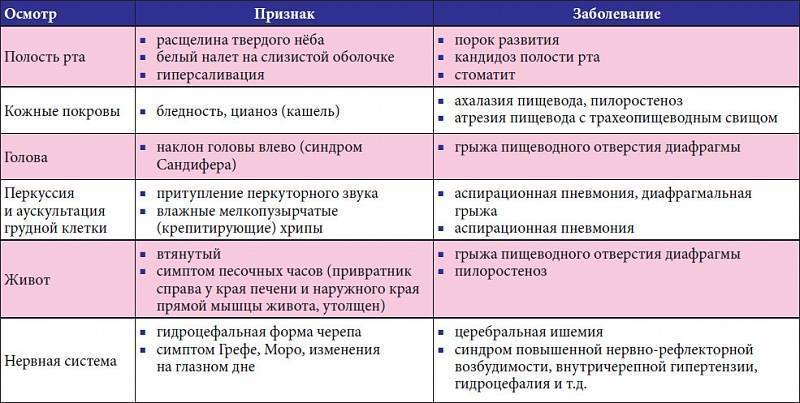
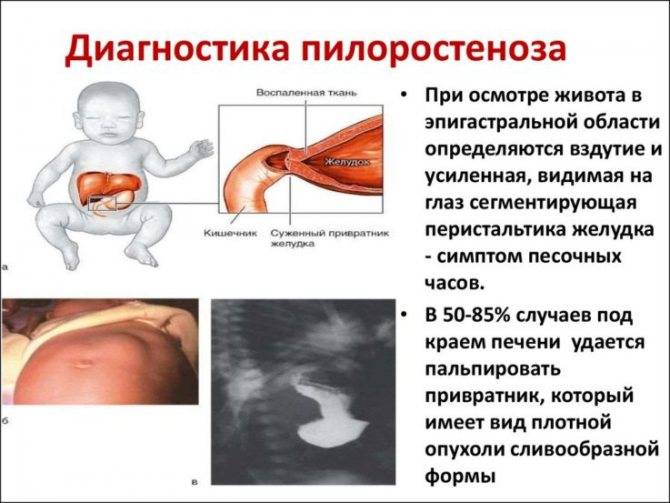
Для диагностики важно учесть фактор отставания пациента в развитии. Может быть сердечный горб
Пальцы верхних конечностей выглядят как барабанные палочки, есть цианоз, он становится сильнее при физнагрузках. Также типичны внешние признаки эритроцитоза. При пальпации фиксируют систолическое дрожание в средней части грудины, связанное с турбулентным током крови через ДМЖП.
Аускультация является важным диагностическим методом. Выявляет грубый систолический шум вдоль левого края грудины с максимумом в 3-м и 4-м межреберьях слева с иррадиацией в правую половину грудной клетки. При больших размерах рассматриваемого порока шума в сердце может не быть, потому что давление крови в правом и левом желудочках выравнивается.
При небольших дефектах ЭКГ изменений не показывает. При среднем размере пороков фиксируют отклонение электрической оси сердца влево и признаки гипертрофии левого предсердия и ЛЖ. При больших размерах пороков на ЭКГ могут проявиться признаки гипертрофии левого предсердия и обоих желудочков.
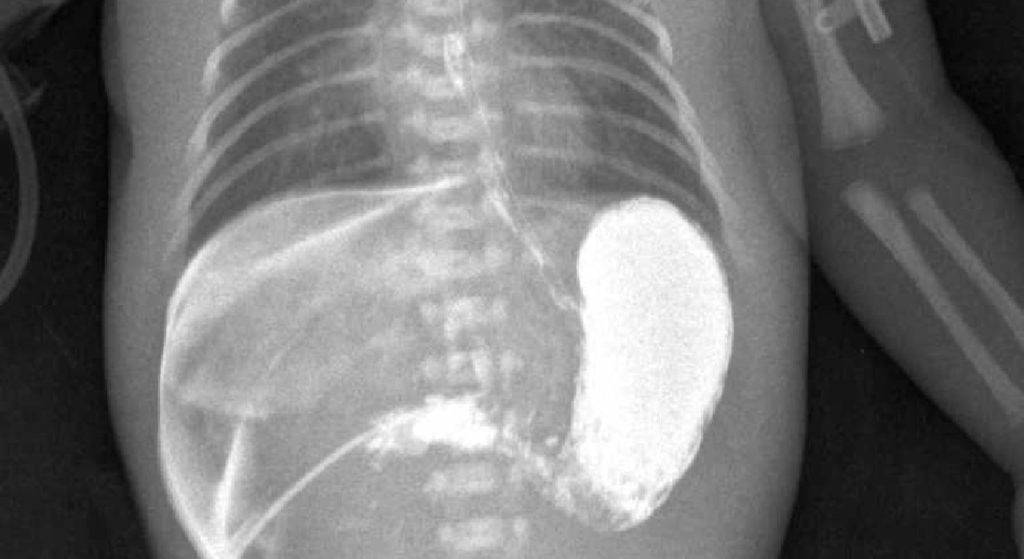
Рентгенологическое исследование не обнаруживает изменений, если дефекты маленькие. Если слева направо сбрасывается значительное количество крови, то обнаруживают усиление сосудистого рисунка и признаки увеличения правого желудочка. Также с помощью данного метода можно обнаружить легочную гипертензию.
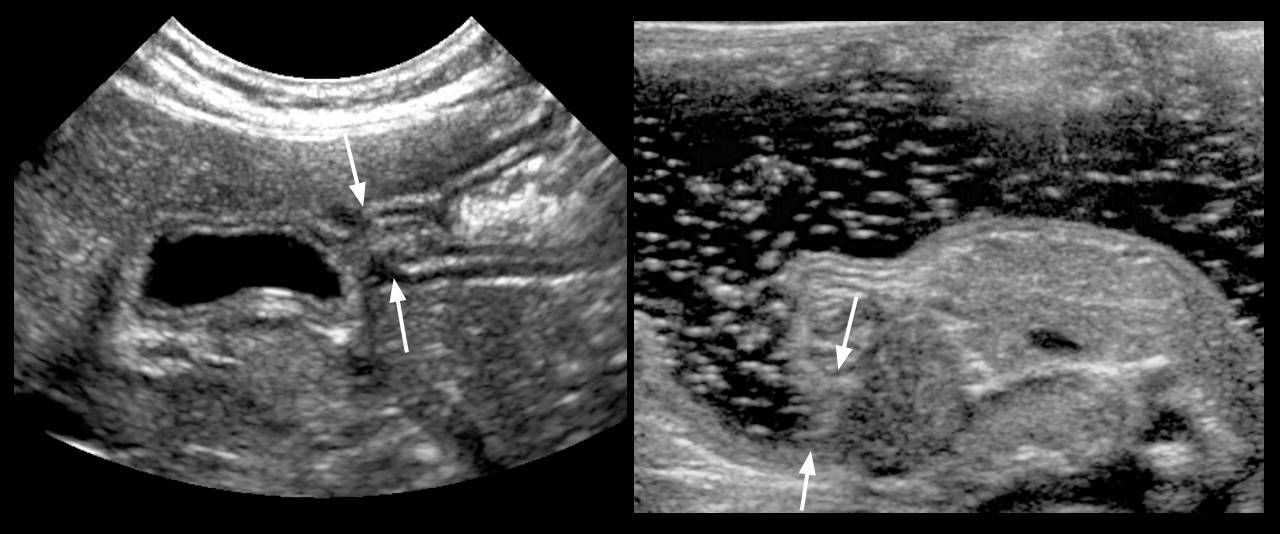
При помощи эхокардиографии можно визуализировать ДМЖП. Катетеризация полостей сердца может обнаружить давление в легочной артерии, превышающее норму, и его величина имеет решающее значение для определения лечения: консервативное или операция.
Лечение
Хирургические методы не актуальны для ДМЖП небольших размеров, потому что их течение благоприятно. Также к хирургии не прибегают при нормальном давлении в легочной артерии. Показанием к оперативному лечению является средний или большой дефект межжелудочковой перегородки с отношением легочного кровотока к системному более 1,5:1. Если дефект имеет большие размеры, эффект от операции спрогнозировать почти нереально. При правильно и вовремя проведенных операциях прогноз в основном благоприятный. Риск инфекционного эндокардита при ДМЖП — около 4%, потому нужна профилактика данного осложнения.
Этиология
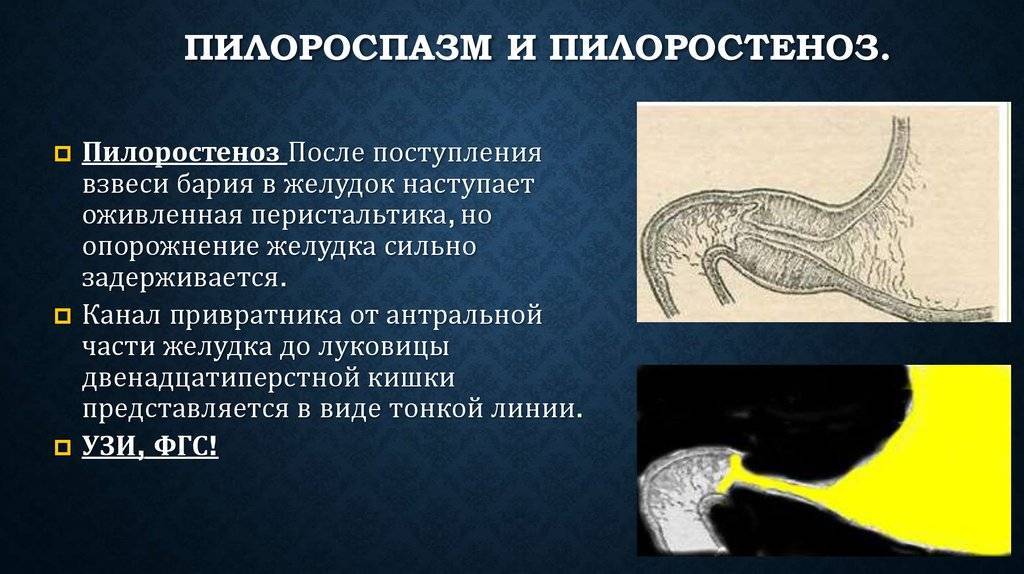
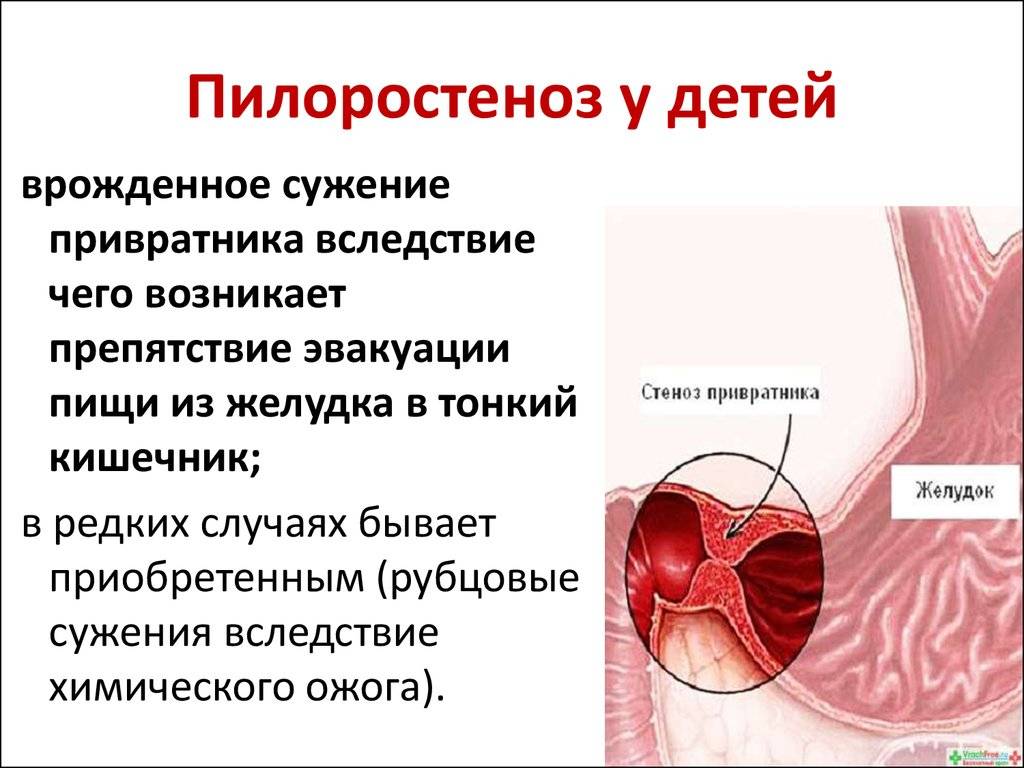
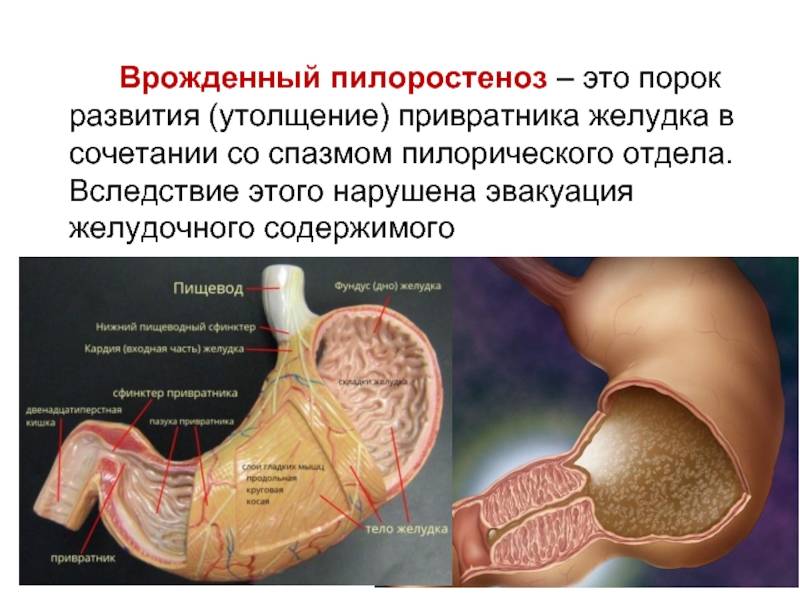
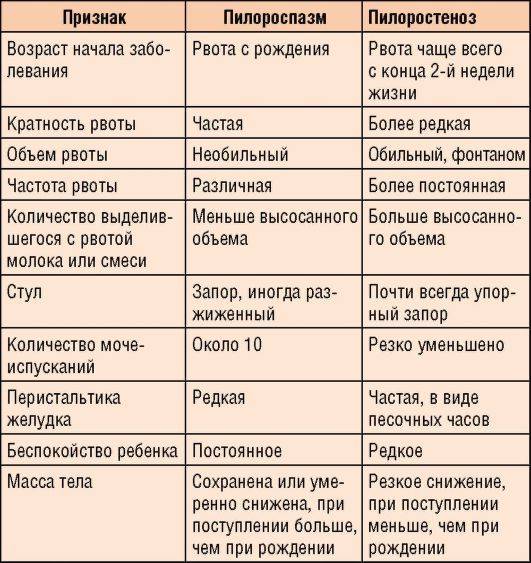
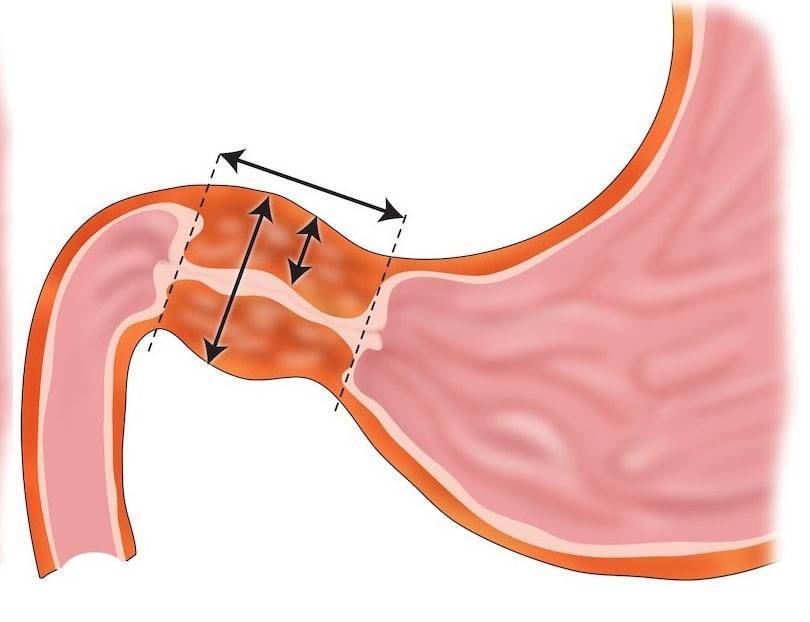
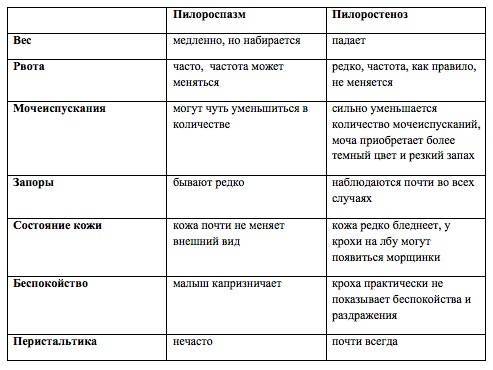
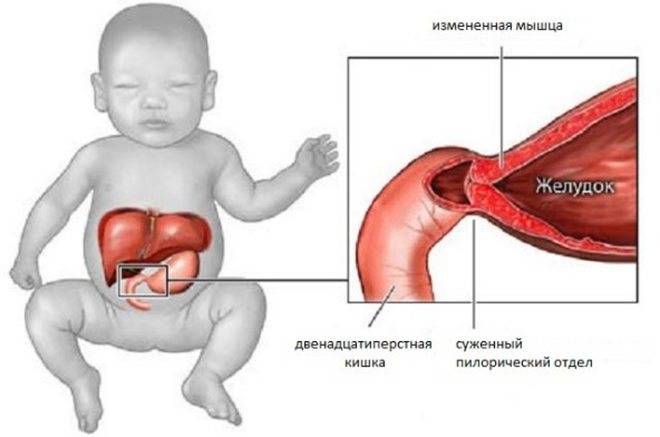
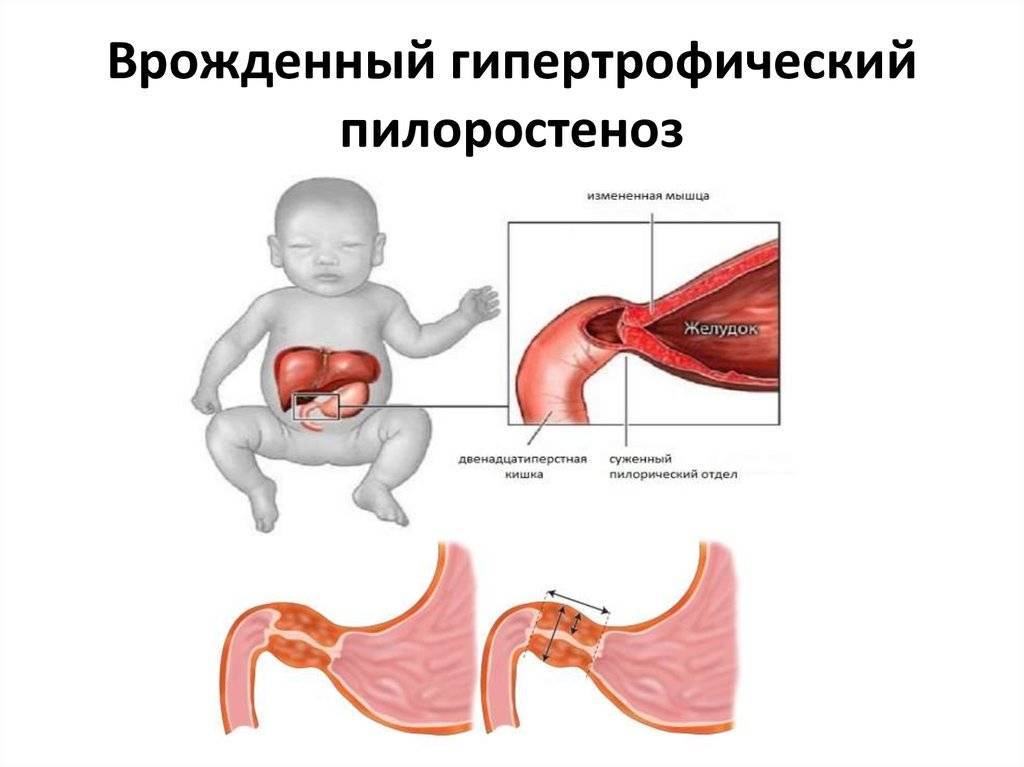
Пилоростеноз может быть приобретенные и врожденным. Наиболее часто встречается приобретенный Пилоростеноз, являющийся следствием заболеваний желудка. Врожденный Пилоростеноз, относимый к порокам развития, наблюдается относительно редко, в основном у детей.
Причинами приобретенного Пилоростеноза служат рубцовые изменения, возникающие в результате язвенной болезни (см.) или ожога крепкими к-тами и щелочами, доброкачественные и злокачественные опухоли, локализующиеся в области привратника. К Пилоростенозу могут также привести воспалительные и опухолевые процессы, располагающиеся вне пилорического канала. Возможно развитие Пилоростеноза при туберкулезе и сифилисе желудка (см.). Редкая причина Пилоростеноза у взрослых — врожденная гипертрофия мышечной оболочки привратника.
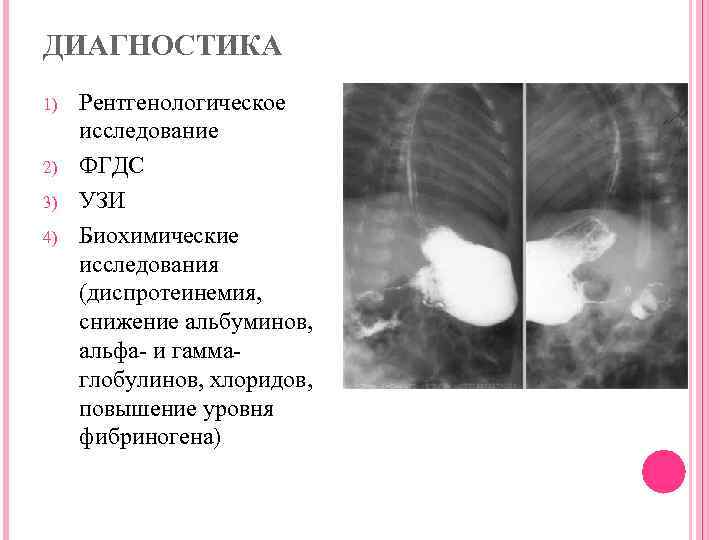
Диагностика
Врач может использовать разные подходы для диагностики спинального стеноза и исключения других заболеваний:История заболевания — пациент подробно описывает симптомы, наличие в анамнезе травм, имеющихся заболеваний, которые могут быть причиной появления спинального стеноза.Физическая экспертиза — врач обследует пациента, определяет наличие ограничение движений в конечностях проверяет наличие болей при гиперэкстензии позвоночника, неврологических показателей, таких как чувствительность, мышечная сила в конечностях рефлекторная активность.
Рентгенография рентгеновские лучи позволяют, получит двухмерное изображение позвоночника. Рентгенография может быть назначена как первый метод исследования, особенно помогая диагностировать травмы или опухоли. Рентгенография позволяет визуализировать структуру позвонков конфигурацию суставных поверхностей обнаружить кальцинаты.
МРТ использует мощное магнитное поле, которое, проходя через тело, попадает на сканнер и проходит компьютерную обработку. МРТ позволяет сканнировать срезы тканей, которые потом преобразуются в двух или трехмерное изображение. МРТ особенно актуально для получения информации о состоянии мягких тканей, таких как межпозвонковые диски или связки. Кроме того визуализируются спинной мозг, нервные корешки и окружающие ткани таким образом позволяя диагностировать увеличение тканей дегенерацию или опухоли.
Компьютерная томография (КТ) — рентгеновский луч проходит через ткани под различными углами попадает на сканнер и анализируется компьютером. Также как и МРТ позволяет получить двух-трехмерные изображение тканей послойно. КТ лучше визуализирует костные структуры, но позволяет видеть также и мягкие ткани. КТ позволяет визуализировать спинномозговой канал и структуры окружающие его.
Миелография представляет собой разновидность рентгенографии, но только при миелографии в спинномозговой канал вводится контрастное вещество. Это позволяет визуализировать наличие стеноза опухолей, остеофиты или признаки давления на спинной мозг грыж дисков.
Радиоизотопное сканирование (сцинтиграфия) Введенный в кровь радиоизотоп распределяется избирательно в тканях с повышенным обменом веществ. Этот метод позволяет диагностировать переломы, опухоли, инфекции. Радиоизотопное сканирование проводится для подтверждения диагноза но само в чистом виде не позволяет дифференцировать заболевания.
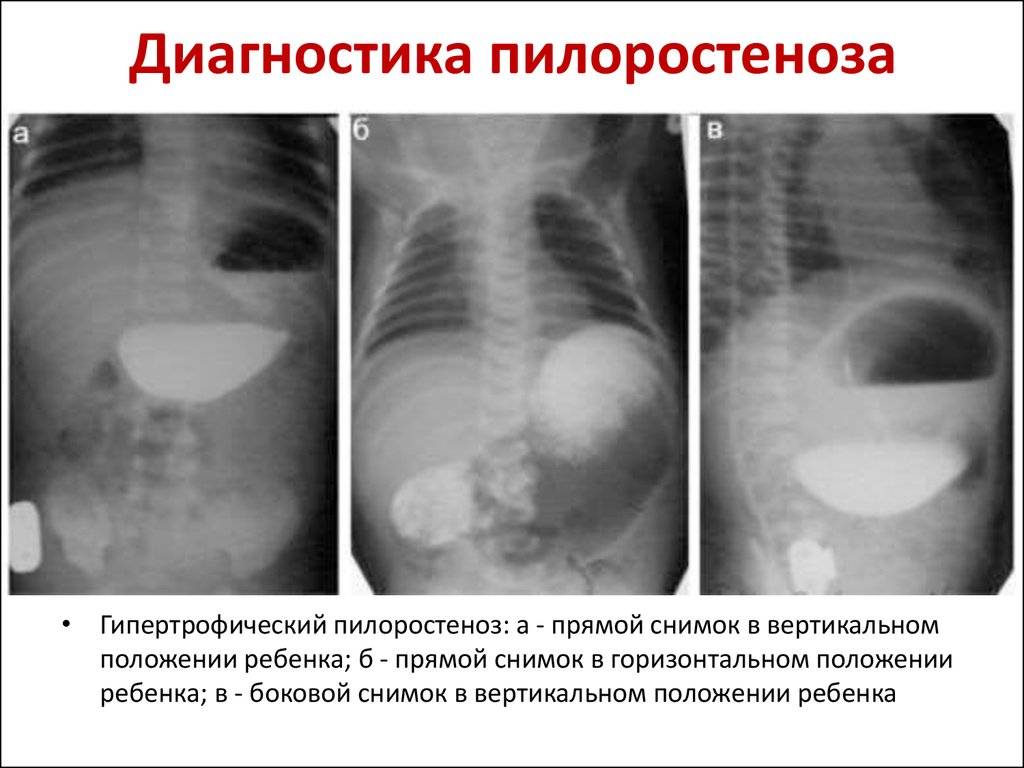
Симптомы пилоростеноза
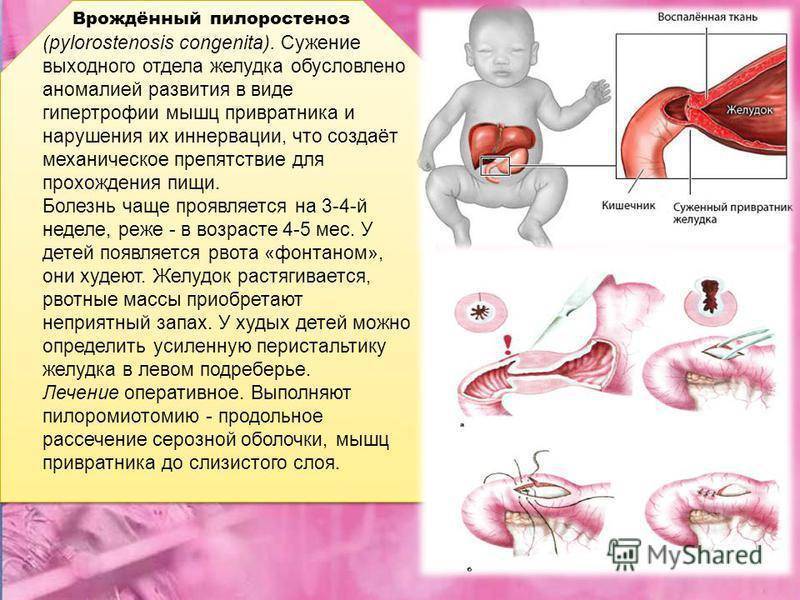
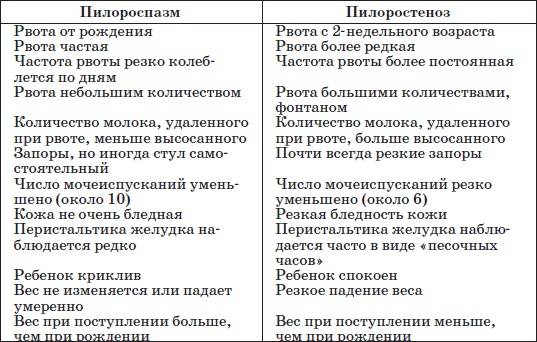
Первые признаки стеноза привратника обычно появляются в течение трех-шести недель после родов. Стеноз привратника редко начинает проявляться у детей старше 3 месяцев жизни.
Наиболее вероятные симптомы:
- Рвота. Стеноз привратника часто проявляется рвотой под высоким давлением (рвота фонтаном). При этом виде рвоты грудное молоко или адаптированная молочная смесь из желудка ребенка выбрасывается на расстояние до нескольких метров. Рвота обычно происходит через 30 минут после кормления ребенка. Первые рвоты у младенца могут быть довольно легкими (малым объемом и без высокого давления), но постепенно они становятся все более тяжелыми, по мере увеличения степени сужения отверстия привратника. Иногда в рвотных массах может содержаться кровь.
- Постоянный голод. Дети со стенозом привратника постоянно хотят есть, особенно после рвоты.
- Выраженные сокращения желудка. Вы можете заметить волнообразные сокращения желудка (перистальтику), в виде некоей «волны» на передней стенке живота в верхней его части, возникающие вскоре после кормления, но до рвоты. Они вызваны работой мышц стенки желудка, пытающихся с усилием протолкнуть пищу через суженный привратник, в кишечник.
- Обезвоживание. Ваш ребенок может плакать без слез или стать слишком вялым. Вы можете обнаружить, что он мочится не так часто и не так много, как раньше.
- Изменения в стуле ребенка. Пилоростеноз препятствует прохождению пищи из желудка в кишечник, это приводит к «голодному стулу» — длительным промежуткам между дефекациями (от одной дефекации в 2 дня до одной дефекации в 2 недели).
- Проблемы с набором веса. Стеноз привратника может препятствовать набору веса младенцем, а иногда может приводить даже к потере веса.
Когда обращаться к врачу
Вам следует как можно скорее связаться с вашим врачом, если Вы заметили у вашего новорожденного ребенка:
- Частую рвоту после кормления
- Рвоту фонтаном
- Снижение активности (чрезмерную сонливость) или наоборот — необычную плаксивость и раздражительность
- Крайне редкие мочеиспускания (один раз в 6-8 часов, и малым объемом мочи), или редкие кишечные звуки
- Отсутствие прибавки в весе или даже убыль массы тела.
К каким докторам следует обращаться если у Вас Пилоростеноз у детей:
Педиатр
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пилоростеноза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Причины
Хронический гипертрофический ринит может быть вызван внешними и внутренними факторами.
Внешние причины заболевания:
- неоправданно длительное использование деконгестантов – препаратов, сужающих просвет кровеносных сосудов слизистой носа (спреев, капель в нос);
- курение;
- неблагоприятные климатические условия (сухой холодный воздух);
- профессиональные вредности (пыль, загазованность помещений, контакт с химическими веществами).
Внутренние факторы, увеличивающие риск развития патологии:
- искривление носовой перегородки вследствие травмы;
- хронический синусит, вазомоторный, аллергический или медикаментозный ринит;
- нарушения функций сердечно-сосудистой, эндокринной, нервной систем, что приводит к стойкому снижению сосудистого тонуса.
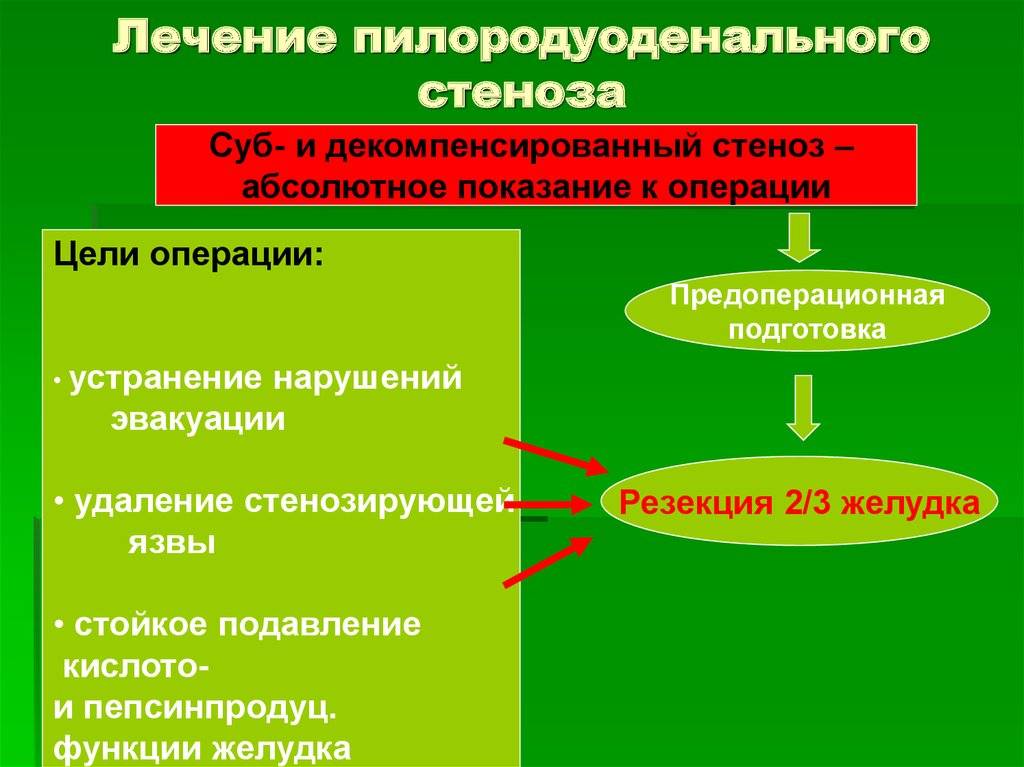
Лечение Пилоростеноза у детей:
Эффективен для лечения пилоростеноза у детей хирургический метод. Операцию проводят через 1-3 суток после установления точного диагноза. Противопоказанием не является слишком большое истощение ребенка, поскольку без операции наиболее вероятен летальный исход.
Если ребенок очень истощен, важно перед проведением операции восстановить водный и солевой обмен. На протяжении 2-4 суток ребенку делают от 2 до 4 переливаний крови или плазмы (количество 10 мл на 1 кг)
Растворы Рингера, физиологический и 5% глюкозы вводят подкожно, внутривенно, в клизмах. В сутки больной ребенок должен получать минимум 500—600 мл жидкости.
Если у малыша есть сопутствующие болезни (отит, пневмония), для лечения также важны антибиотики. Перед операцией проводят переливание крови, общую ванну, с 24:00 ребенку не дают воду и пищу. Если схемы придерживаться до конца, то перед операцией не нужно будет промывать желудок ребенку. Наилучший подход к желудку и привратнику осуществляют через срединный разрез от мечевидного отростка грудины длиной 4—5 см. При правильно сделанном разрезе печень препятствует эвентрации кишечника.
Операция рассечения привратника у детей называется пилоротомия. Она проводится по способу Фреде — Рамштедта. Суть операции – в продольном рассечении серозно-мышечного слоя привратника по бессосудистой линии без вскрытия слизистой оболочки. После разреза края раны привратника раздвигают пинцетами до полного освобождения слизистой оболочки и выбухания ее в рану привратника. Кровотечение, как правило, незначительное. Края раны привратника не сшивают.
На брюшину вместе с апоневрозом накладывают узловые кетгутовые швы с добавлением 2—3 шелковых. Кожу зашивают непрерывным обвивным кетгутовым швом, который способствует лучшему гемостазу. После операции производят переливание крови. Через 2 часа после операции ребенку нужно дать 10 мл 5% раствора глюкозы, еще через 1 час после этого начинают кормление сцеженным грудным молоком через каждые 2 часа с шестичасовым перерывом на ночь.
В первые сутки разовая доза молока ребенку должна составлять от 20 до 30 мл. Если есть рвота или ранение слизистой оболочки, количество молока составляет 5-10 мл. Каждый день суточную дозировку молока для больного ребенка увеличивают на 100 мл. Если на пятые или шестые сутки нет рвоты, ребенка два раза по 5 минут прикладывают к груди. С 7-х суток можно кормить грудью с перерывами длиной в 3 часа.
После операции важна терапия по борьбе с обезвоживанием, истощением и нарушением солевого обмена. Очень скоро после операции исчезают все симптомы – как те, что видны на рентгенограмме, так и те, что ощущаются физически. Прогноз благоприятный при правильном проведении операции. Ребенок развивается согласно возрасту, нарушений в ЖКТ не наблюдается.
Вероятные осложнения (до операции):
- аспирационный синдром
- язвенные поражения слизистой желудка
- нарушение электролитного состава крови и обезвоживание (в организме нехватка натрия, калия, хлора, кальция)
Если вовремя не проведена диагностика и операция, то может быть летальный исход. Дети задыхаются, закупоривая дыхательные проходы рвотными массами, или получают тяжелую форму обезвоживания, при которой организм уже не в состоянии функционировать. Если поздно начать лечение, ребенок может задержаться в росте и развитии, поскольку организму не будет хватать витаминов, питательных веществ, минералов.
Тетрада Фалло
Тетрада Фалло – сложный порок сердца, состоящий из четырех аномалий– сужения легочной артерии, неправильного правостороннего положения аорты, расширения правого желудочка и дефекта межжелудочковой перегородки и вторично развивающейся гипертрофии правого желудочка. Все эти пороки могут быть выражены в разной степени. Это один из самых часто встречающихся синих (сопровождающихся цианозом) врожденных пороков сердца. Его частота 10-15% среди всех врожденных пороков сердца.
Факторы риска
- Перенесенные в ранних сроках беременности вирусные инфекции,
- скарлатина, коревая краснуха,
- употребление седативных и снотворных препаратов,
- употребление гормональных средств, наркотиков, алкоголя,
- наследственный фактор.
Симптомы
Вся симптоматика обусловлена недостаточным поступлением кислорода в органы и ткани. У новорожденного признаки тетрады Фалло не заметны, так как до рождения этот порок не мешает работе сердца. Через несколько дней или недель после рождения может появиться голубая окраска или синюшность кожи при кормлении грудью, при крике ребенка. У ребенка появляется одышка. С возрастом кожа ребенка принимает синеватый оттенок. Особенно это выражено на губах, ушных раковинах, ногтевых фалангах. .Иногда цианоз проявляется только после того, как ребенок начинает ходить. Из-за нарушения кровоснабжения пальцы больного с возрастом приобретают вид барабанных палочек – утолщаются на конца, ногти приобретают округлую форму в виде «часовых стекол». Дети не могут много двигаться. После нескольких движений они вынуждены присаживаться и отдыхать. Часто больные совсем не встают с постели.
Диагностика тетрады Фалло основывается на внешнем виде больного, прослушивании «сухого», грубого систолического шума слева от грудины.
На электрокардиограмме выявляют признаки гипертрофии правых отделов сердца.
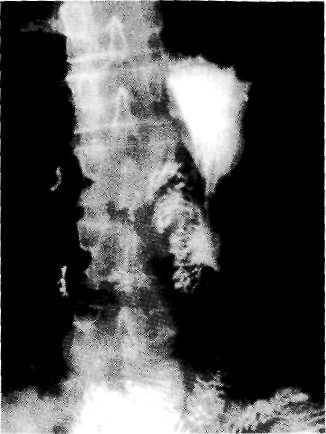
На рентгенограмме видны типичные изменения – сердце в виде «деревянного башмачка».
Помогает диагностике эхокардиография.
Основной метод – это ангиография. Исследование сердца с помощью контрастных веществ. Оно помогает уточнить показания к операции и планировать в каком объеме будет проведена операция.
Лечение.
Тетрада Фалло – это абсолютное показание к оперативному лечению. Если течение порока тяжелое операция на сердце проводится немедленно. Операция проводится в условиях аппарата искусственного кровообращения. Смертности при оперативном лечении у детей раннего возраста не превышает 5%.
Диагностика
- ультразвуковому сканированию сердца,
- зондированию с помощью специального детского эндоскопа,
- выполняется контрастная ангиография.
Лечение
Единственным методом лечения является операция. Обычно оперируют детей, достигших трехлетнего возраста, то есть миновавших опасный период, когда риск операций очень высок. В более ранние сроки или новорожденных оперируют при тяжелой степени порока. Операция выполняется на открытом сердце в условиях искусственного кровообращения и искусственной вентиляции легких. Выполняется ушивание межжелудочкового отверстия, пластика легочной артерии. Нередко хирургам приходится вживлять протез легочного клапана. Для уменьшения объема правого желудочка выполняется частичное удаление фиброзно-мышечного слоя.
Сразу после операции нормализуется кровообращение, у детей исчезают синюшность и одышка.
Прогноз
При выраженной степени стеноза легочной артерии 25% детей умирают на первом году жизни, а 50% не доживают до 5 лет. Только 5% больных могут дожить до 40 лет без оперативного лечения. Причиной смерти в более старшем возрасте обычно бывает сердечная недостаточность.
Лечение стеноза
Консервативные методы лечения
Медикаментозное лечение
НПВС(нестероидные противовоспалительные средства) такие как аспирин, напроксен, ибупрофен, индометацин помогают снизить воспаление и уменьшить отек и боль.
Инъекции кортикостероида в оболочки, покрывающие спинной мозг позволяют уменьшить воспаление и боль в ногах.Инъекции с анестетиками называемы блокадами позволяют на некоторое время снять боль.
Ограничение двигательной активности в зависимости от заинтересованных нервов.
ЛФК. Физические упражнения подобранные врачом ЛФК помогают увеличить объем движений в позвоночнике, усилить мышцы брюшного пресса и спины, что позволяет стабилизировать позвоночник. В некоторых случаях можно рекомендовать аэробные нагрузки (такие как плавание или езда на велосипеде), но с постепенным увеличением нагрузок.
Корсеты. Возможно, использование корсета на небольшой промежуток времени для фиксации позвоночника и уменьшения болевого синдрома. Как правило, корсеты актуальны у пациентов пожилого возраста со слабыми мышцами брюшного пресса и с дегенеративными изменениями в нескольких отделах позвоночника.
Мануальная терапия этот метод лечения основан на принципе того, что уменьшение объема движений в сегментах позвоночника приводит к ухудшению функций и вызывать боль. Задача манипуляций мануального терапевта восстановить объем движений в позвоночники, снять мышечные блоки. Мануальная терапия также использует тракционные методики (вытяжение позвоночника) для уменьшения компрессии на нервные структуры спинного мозга. Исследование показало, что мануальная терапия также эффективны как и другие консервативные методы лечения при спинальном стенозе.
Иглоукалывание — Этот метод лечения представляет собой стимуляцию определенных участков тела различными методами, чаще всего введением тонких игл, проникающих через кожу. Исследования показали, что помощью иглотерапии удается добиться хороших результатов, особенно при болях в пояснице.
Хирургическое лечение. Во многих случаях состояния, которые привели к стенозу не могут быть устранены консервативными методами лечения, хотя и удается снять болевой синдром с помощью консервативных методов лечения на некоторое время. Поэтому в первую очередь всегда назначается консервативное лечение. Но если есть такие симптомы, как слабость в ногах с нарушением процесса ходьбы, нарушение функции мочевого пузыря и кишечника, то возникает необходимость в экстренном оперативном вмешательстве. Кроме того для выбора в пользу оперативного лечения имеет значение отсутствие эффекта от консервативного лечения. Задачей оперативного лечения является устранение компрессии на спинной мозг и корешки, и удаление избыточных тканей, вызывающих сдавление нервных структур. Наиболее частой операцией является декомпрессионная ламинэктомия, которая проводится как с фиксацией, так и без фиксации позвонков.
Лечение пыльцевой аллергии
В период цветения растений, на пыльцу которых возникает неадекватная реакция, основной задачей больного является принятие мер, способствующих уменьшению шансов попадания аллергена в носовые ходы. С этой целью:
Необходимо выяснить точно, на пыльцу каких растений проявляется аллергия
После получения информации следует снизить пребывание на улице в период активного цветения.
Важно не допустить попадания пыльцы в носовые ходы. Поэтому цветы-аллергены нельзя нюхать, и особенно важно объяснить это ребенку.
При аллергии на пыльцу комнатного растения, нужно избавиться от него, отдать в другие руки
Если цветок находится в офисе, отнести в кабинет, который редко посещаете. После этого обязательно проветривание.
В помещении, где проживает человек, обладающий высокой чувствительностью к аллергенам, необходимо часто (по возможности каждый день) проводить влажную уборку.
Если под окном квартиры или офиса есть растение, на пыльцу которого наблюдается аллергия, стараться не открывать окно. Лучше установить кондиционер (дома поставить увлажнитель воздуха), и с его помощью регулировать температуру в помещении.
Приходя с улицы, нужно умыться, хорошо промыть нос, прополоскать горло. Вещи желательно сразу же отправить в стирку, но если нет такой возможности, стоит поместить их в корзину или пакет.
Если представится случай, уехать на некоторое время в регион, где прекратилось цветение растения-аллергена.
Как показывает практика, эти меры помогают при аллергии. Выполняя их, человек значительно улучшает самочувствие. Но все же полностью избавиться от симптоматики не удастся. Поэтому нередко назначается лечение медикаментозными препаратами3.
При аллергии на пыльцу растений в домашней аптечке должны быть следующие лекарства:
- сосудосуживающие спреи;
- стабилизаторы тучных клеток (Недокромил и Кромолин);
- противовоспалительные;
- антилейкотриеновые;
- иммуностимуляторы.
В обязательном порядке при аллергии на пыльцу растений назначаются препараты из антигистаминного ряда. В списке препаратов – Цетрин. Взрослым можно применять по 10 мг (1 таб.) 1 раз в день или по 5 мг (1/2 таб.) 2 раза в день. Детям старше 6 лет – по 5 мг (1/2 таб.) 2 раза в день или по 10 мг (1 таб.) 1 раз в день. .
Действующее вещество Цетрин – цетиризина дигидрохлорид. Практически не оказывает антихолинергического и антисеротонинового действия. В терапевтических дозах практически не вызывает седативного эффекта. Начало эффекта после разового приема 10 мг цетиризина – 20 мин, продолжается более 24 ч. На фоне курсового лечения толерантность к антигистаминному действию цетиризина не развивается. После прекращения лечения действие сохраняется до 3 сут4.
Аллергия на пыльцу – сезонное заболевание. Чтобы облегчить его течение, в период ремиссии занимайтесь спортом, правильно питайтесь, закаляйтесь. Желательно каждые полгода проводить аллергенспецифическую иммунотерапию, чтобы выработать устойчивый иммунитет.
Список литературы
- Ревякина В.А. Аллергические заболевания, обусловленные пыльцой растений, у детей. НИИ Питания РАМН / В. А. Ревяткина // Поллиноз у детей. – №2. – 2010. – 23 с.
- Аллергология: Федеральные клинические рекомендации / под. ред. Р. М. Хаитова. – М.: Фармарус Принт Медиа, 2014. – 126 с.
- Инструкция по применению лекарственного препарата для медицинского применения Цетрин
Эндокринная офтальмопатия (ЭОП)
- Распространенность заболевания ежегодно заболевает 16 женщин и 2,9 мужчин на 100 000 населения соответственно.
- Возраст больных от 35 до 59лет.
- Соотношение женщин и мужчин — 5,5:1.
- За последние 15 лет в 17 раз увеличилось число подростков, больных аутоиммунным тириоидитом. Девочки заболевают в 10 раз чаще мальчиков.
Причины и механизмы развития эндокринной офтальмопатии.
В 90-95% случаев эндокринная офтальмопатия развивается на фоне диффузного токсического зоба. Причем поражение глаз может наблюдаться как в разгар основного заболевания, так и через 10-15 лет после его лечения, а иногда задолго до него.
По классификации А.Ф. Бровкиной эндокринная офтальмопатия имеет три основные формы заболевания:
- Тиреотоксический экзофтальм
- Отечный экзофтальм
- Эндокринная миопатия
Легкая степень тяжести ЭОП
- 50-60% случаев эндокринной офтальмопатии составляют легкие формы
- Основные жалобы пациентов на косметические изменения, покраснение глаз,резь и дискомфорт в глазах
- Во многих случаях, легкие формы могут протекать только с одной стороны
- У Пациентов отмечается расширение глазной(ых) щели по причине воздействия патологического процесса на мышцу поднимающую верхнее веко
- Может наблюдаться невыраженный проптоз (экзофтальм), который не превышает увеличения на 2 мм от исходной величины
- Чаще всего при легких формах ЭОП не увеличиваются глазодвигательные мышцы глаза (по данным КТ/МРТ орбиты)
- Данная форма ЭОП развивается крайне быстро и в большинстве случаев не требует консервативного лечения
Средняя степень тяжести ЭОП
- 35-45% всех случаев эндокринной офтальмопатии
- Пациенты предъявляют жалобы на давление за глазом, слезотечение, покраснение глаз, резь и чувства «песка» в глазах, повышенную утомляемость глаз
- В воспалительном процессе задействованы глазодвигательные мышцы
- Многие пациенты сталкиваются с диплопией (двоением)
- Значительно снижено качество жизни пациента
- Симптомы развиваются за 2-4 недели
- В активной стадии заболевания требуется проведение консервативного лечения
Тяжелая степень ЭОП
- 3-5% всех случаев ЭОП
- В воспалительном процессе задействованы глазодвигательные мышцы
- Развивается оптическая нейропатия ввиду сдавления зрительного нерва
- Поражение роговицы ввиду выраженного проптоза (экзофтальма) и не смыкания век
- Высок риск значительного снижения зрения или же его потеря в случае несвоевременного лечения
Основные диагностические признаки
патологии щитовидной железы
1. Клиническая картина заболевания
2. Результаты инструментальных исследований:
- данные УЗИ
- радионуклидное сканирование
3. Лабораторные данные:
- Измерение уровня T4 (тироксин )
- T3 (3йод-тиронин), TTГ, антитиреоидных антител к тиреоглобулину, тиропероксидазе, рецепторам ТТГ.
- Показатели уровней АТ-рТТГ, гликозаминогликанов сыворотки крови и мочи;
- Исследование цитокинов и их рецепторов.
Лечение ЭОП
Непременным условием успешного лечения является достижение эутиреоидного состояния (отсутствие клинических признаков нарушения функции щитовидной железы). С учетом степени тяжести заболевания лечение проводится офтальмологом и эндокринологом совместно.
Методы лечения ЭОП:
- Медикаментозное (глюкокортикоидное + симптоматическое)
- Рентгенологическое
- Хирургическое
- Сочетанное
При умеренно-тяжелой и активной формах ЭОП показана иммуносупрессивная терапия (эффективность глюкокортикоидов (ГК) − 40-83% случаев).
Внутривенное назначение глюкокортикоидов − терапия первого выбора.
При быстром прогрессировании аутоиммунного процесса высокие дозы внутривенных ГК позволяют обеспечить достижение более быстрой и выраженной иммунной супрессии.
Пульс-терапия ГК более эффективна, чем пероральная терапия.
Противопоказания к применению ГК:
- язвенная болезнь желудка или двенадцатиперстной кишки
- панкреатит
- артериальная гипертензия
- тромбофлебиты
- нарушение свертываемости крови
- онкологические
- психические заболевания
Показания к проведению пульс-терапии:
- предотвратить гибель глаза или утрату зрительных функций (особенно при наличии оптической нейропатии и поражений роговицы)
- агрессивно протекающий отечный экзофтальм
- активная стадия эндокринной миопатии
- отсутствие или нестабильность терапевтического эффекта
Симптоматическое лечение ЭОП:
- Антиоксиданты (мексидол, эмоксипин, карнитин,лютеин, виталюкс плюс)
- Иммуномодуляторы (полиоксидоний, галавит)
- Иммунокорректоры (циклофосфан, циклоспорин (сандиммун, циклорин, неорал, консупрен, имуспорин)
- Слезозаменители (видисик, корнерегель, офтагель);
- Энзимотерапия (вобензим по схеме)
- Нейропротекторная терапия (кортексин, церепро, ретиналамин)