Аневризма
При аневризме стенка артерии сердца (в редких случаях – вены) выпячивается из-за того, что она стала слишком тонкой и растянутой. Из-за этого появляется аневризматический мешок, который сдавливает расположенные рядом ткани. Разрыв аневризмы вызывает кровоизлияние, что зачастую приводит к смерти
При первых симптомах важно как можно скорее обратиться к врачу-ангиологу, который назначит лечение
Важно! При разрыве аневризмы больной ощущает боль, у него стремительно падает артериальное давление. В этом случае человеку нужна срочная медицинская помощь
Аневризма бывает врожденной и приобретенной. Если она присутствует у ребенка, то с первых дней его жизни болезнь можно не заметить, потому что ребенок растет и развивается нормально, пока не случается разрыв. Приобретенная аневризма – следствие атеросклероза, гипертонии, поздней стадии сифилиса, риск появления болезни растет при травмировании сосуда и при формировании инфицированных тромбов.
Синдром Рейно
При таком синдроме происходит спазм кистей рук на холоде или при стрессе, он обратим, как и изменение цвета кожи. Один или несколько пальцев во время приступа могут бледнеть, синеть и др. На одном пальце может быть одно проявление, на другом – другое. Иногда синдром Рейно затрагивает язык или нос. Хотя симптомы иногда и пугают людей, лечение несложное – защита от холода, отказ от курения, работа с психологом, прием препаратов. Лечит эту болезнь врач-ангиолог, который прописывает лекарства и направляет при необходимости к психологу.
Синдрому Рейно больше подвержены женщины, а из них чаще страдают от болезни молодые. Обуславливается эта болезнь избыточной α2-адренергической активностью, из-за которой происходит вазоспазм, механизм которого пока медициной не установлен.
Первичная форма встречается чаще всего – примерно в 80% случаев. Она развивается без признаков другой болезни, а при вторичной у пациентов диагностируются разные сопутствующие состояния и заболевания, в основном касающиеся соединительной ткани.
Симптомы, помимо изменения цвета кожи, – это ощущение холода, бегающих мурашек, жжения, на пальцах появляется четкая граница изменения цвета, переходы могут быть одно-, двух- и трехфазными, часто изменения симметричны.
Облитерирующий эндартериит
Облитерирующий эндартериит – хроническое воспаление периферических сосудов, из-за которого их просвет постепенно сужается, кровь хуже поступает в ноги. В результате в ногах появляется ишемия, а это прямой путь к гангрене. Прогноз зависит от стадии болезни, на которой больной пришел к врачу, имеют значение сопутствующие заболевания и ряд других факторов. При самом плохом раскладе ногу ампутируют.
Этой болезнью чаще болеют мужчины, в 10 раз чаще женщин, уязвимый возраст – 20-40 лет. Обычно все начинается со спазма периферических артерий. На первых стадиях кровь плохо поступает к конечностям только во время физической нагрузки, а со временем недостаточность усиливается. На последней фазе сосуд полностью закрыт, в ногах начинаются некрозы и развивается гангрена. Причем в процесс могут вовлекаться и другие сосуды, в этом случае говорят о генерализованной форме облитерирующего эндартериита.
Симптомы зависят от стадии, а всего болезнь имеет 4 степени развития:
- I – после прогулки длиной 1 км появляется боль;
- IIа – боль появляется при прохождении 200 метров и более;
- IIb – боль возникает при прохождении дистанций менее 200 метров;
- III – боль появляется в покое и при прохождении 25 метров;
- IV – появляются язвы и очаги некроза.
Задача врача-ангиолога не допустить перехода болезни в поздние стадии. Если же это уже произошло, то лечит эту болезнь хирург-ангиолог.
Флеботромбоз
Флеботромбоз – это первичное формирование тромба в глубоких сосудах ног, вена закупоривается тромбом, но при этом не наблюдается воспаления. Обычно болезнь сосредотачивается на глубоких венах голени, ее задней поверхности. Флеботромбоз опасен тем, что повышает риск развития легочной эмболии и посттромбофлебитического синдрома. Такая болезнь характерна для пожилых людей, но сейчас стремительно молодеет. К флеботромбозу могут приводить застои крови, повреждение стенки сосуда, повышенная свертываемость крови. Основные пусковые механизмы – это онкология и химиотерапия, беременность, сердечно-сосудистые нарушения, послеродовой период, ожирение, гормонотерапия или прием оральных контрацептивов.
Симптомы – это боль в ногах, которая становится сильнее при движениях, небольшие отеки, боль носит распирающий характер. Если поражаются несколько стволов вен, может посинеть кожа, усилиться отек. После физической нагрузки состояние ухудшается, человек старается меньше двигать больной ногой. При поражении бедренной вены быстро нарастает отек, становится четко видимым венозный рисунок, то есть вены переполняются, синеет кожа, повышается температура тела, увеличиваются лимфоузлы. При перечисленных симптомах больному срочно нужна помощь врача-ангиолога, который лечит это заболевание на начальных стадиях или дает направление к хирургу-ангиологу.
Флеботромбоз
Гемангиомы
Гемангиома – опухоль сосудов доброкачественного характера, которая возникает в основном у детей, чаще у девочек. Ее разновидность – лимфангиома, то есть доброкачественная опухоль лимфатического русла. Опухоли появляться сразу после рождения, в основном они обнаруживаются на голове и шее, иногда их находят на внутренних органах.
И та, и другая опухоль заметна визуально – это утолщение, которое выше уровня кожи. При надавливании образование уменьшается, а потом восстанавливает размер. Гемангиомы быстро разрастаются, предсказать их поведение невозможно.
Лимфангиома растет медленнее, располагается в тех местах, где много лимфоузлов.
Причины – это гормональные особенности детского возраста, особенно при недоношенности, вирусы, которые перенесла женщина во время беременности, и побочные действия препаратов при беременности.
Если вы обнаружили у ребенка опухоль, нужно обратиться к врачу-ангиологу, который лечит данное заболевание или при необходимости направляет к сосудистому хирургу.
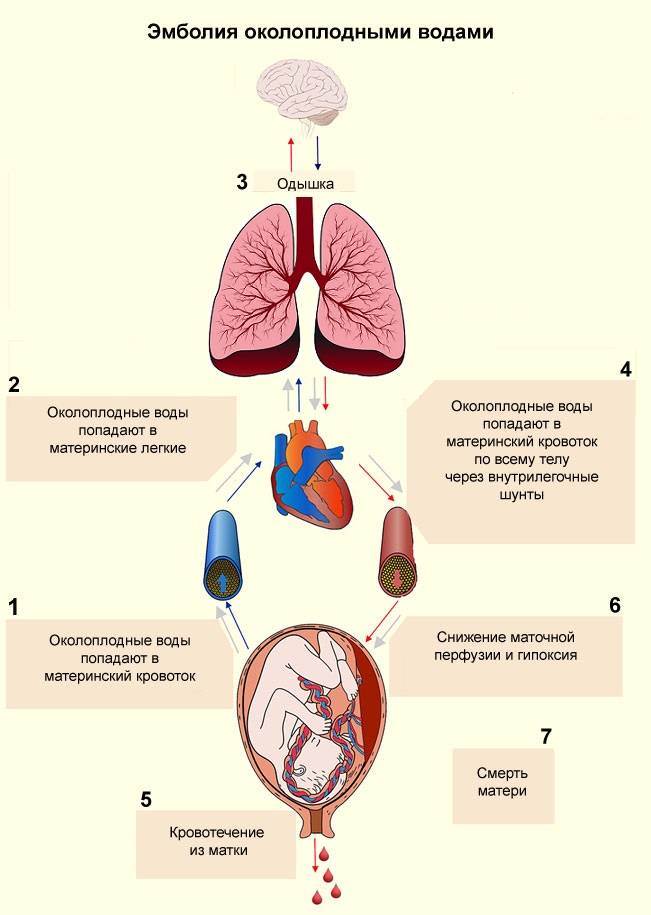
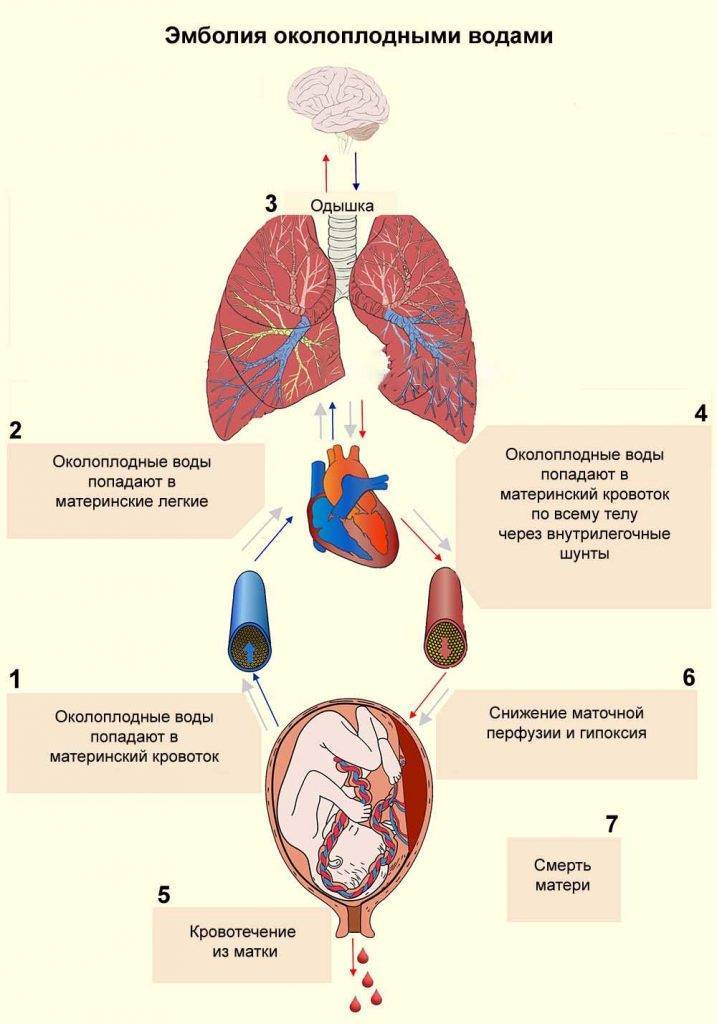
Как развивается эмболия околоплодными водами?
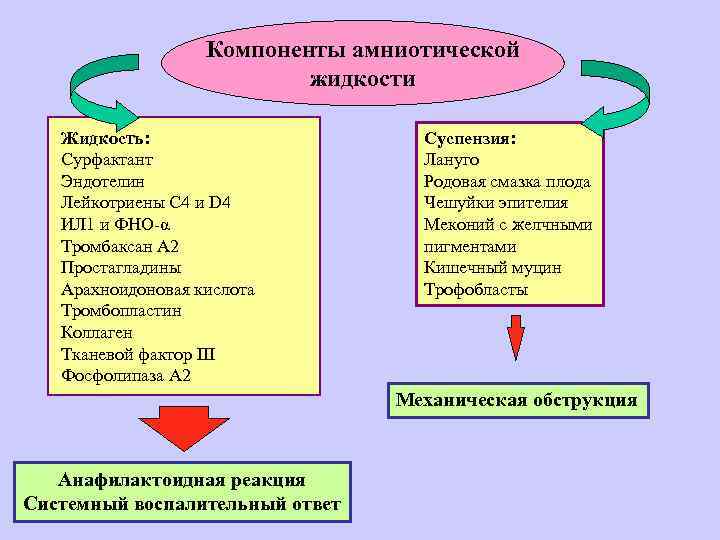
В норме у беременной женщины в матке содержится 0,5-1,5 л околоплодных вод — суспензии, содержащей как продукты жизнедеятельности плода, так и продукты секреции плацентарных оболочек. Из частиц, составляющих суспензию, наиболее значимы лануго, родовая смазка плода, чешуйки эпителия, меконий с желчными пигментами, кишечный муцин и трофобласты. В жидкой части околоплодные воды содержат огромное количество биологически активных веществ арахидоновую кислоту, тромбопластин, тканевой фактор III, лейкотриены С4 и D4, интерлейкин-1, ФНО, тромбоксан А2, фосфолипазу А2, простагладины, профибринолизин, эндотелии, коллаген и сурфактант. Помимо этого в околоплодных водах содержатся белки, жиры, липиды, углеводы, калий, кальций, натрий, микроэлементы, мочевина, гормоны (фолликулин, гонадотропный гормон и др ), лизоцим, молочная и другие кислоты, ферменты, вещества, способствующие сокращению матки (окситоцин), групповые антитела, соответствующие группе крови плода.
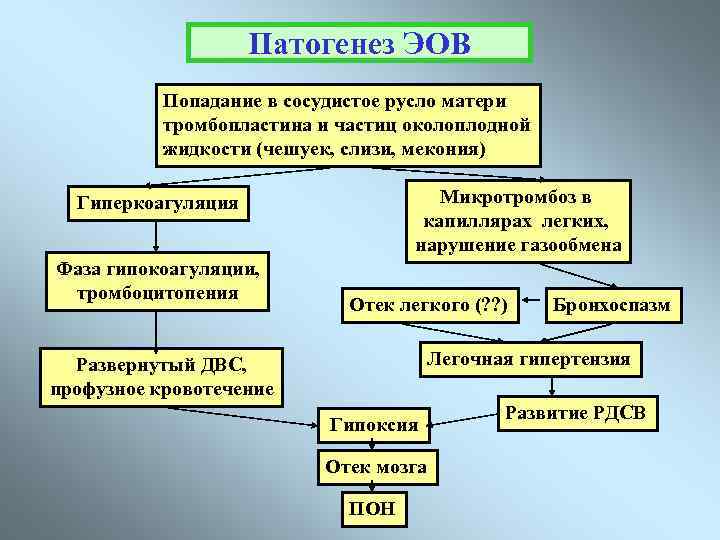
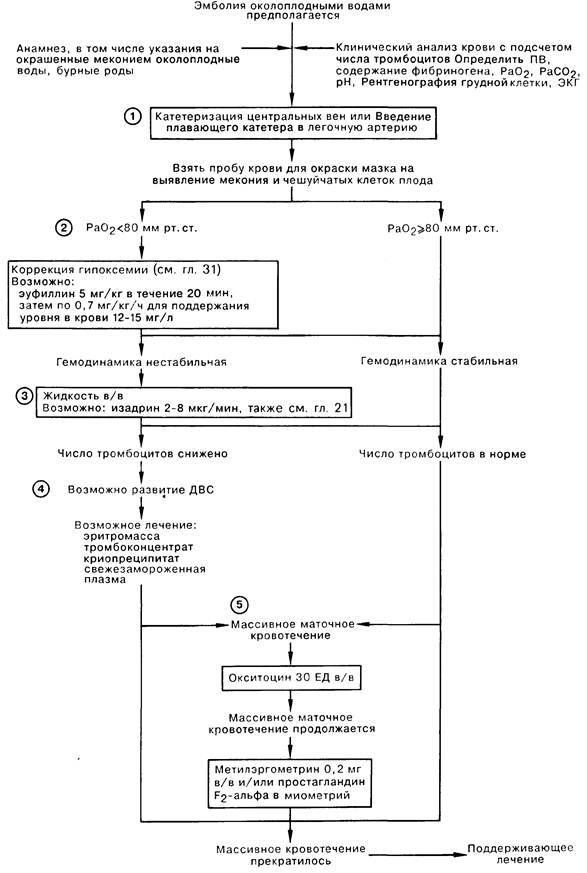
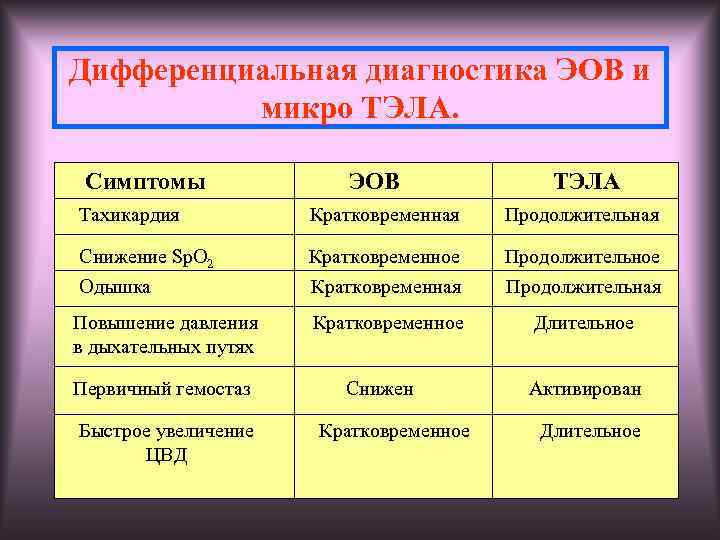
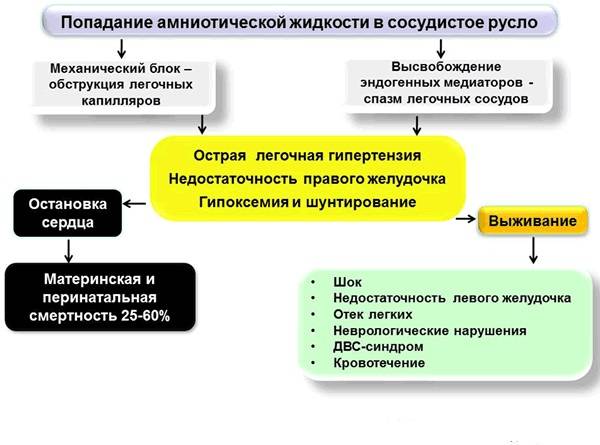
Эмболия околоплодными водами может проявить себя даже в раннем послеродовом периоде — сообщалось о развитии клинической картины ЭОВ через 10-20 и даже 32 ч после родов и операции кесарева сечения. Кроме того, тяжесть клинических проявлений часто не соответствует степени поражения легочных сосудов. В связи с этим в настоящее время принято связывать клинические проявления ЭОВ с развитием тяжёлой системной анафилактоидной реакции в ответ на поступление в материнский кровоток биологически активных веществ амниотической жидкости. При внутриутробной инфекции плода околоплодные воды могут быть инфицированы, и их попадание в материнский кровоток вызывает еще более тяжёлую анафилактоидную реакцию. Попадание в материнский кровоток с околоплодными водами значительного количества биологически активных веществ, перечисленных выше, вызывает дегрануляцию тучных клеток, высвобождение гистамина и эндотелина, лейкотриенов и ФИО. Столь мощный медиаторный взрыв может привести к развитию бронхоспазма, спазма лёгочных сосудов, правожелудочковой, а затем и левожелудочковой недостаточности с развитием ОЛ и шока смешанного генеза. В особо тяжелых случаях описана остановка сердца.
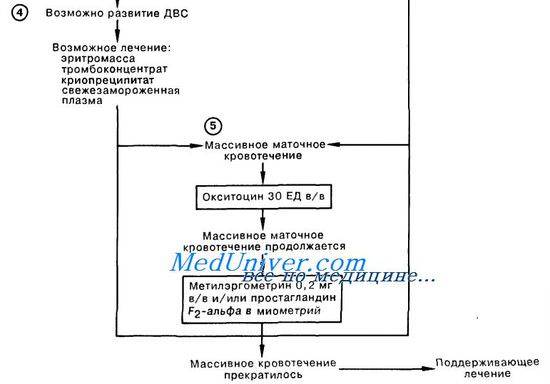
Через 1-1,5 ч после эпизода ЭОВ возникает острая коагулопатия с массивным кровотечением, что связано с поступлением тканевого тромбопластина и действием медиаторов. Клиническая картина протекает по сценарию молниеносного ДВС-синдрома с плохо купируемым массивным кровотечением, сопровождаемым критической кровопотерей с исходом в синдром ПОН.
Как сказано выше, эмболию околоплодными водами характеризуют массивные профузные кровотечения, обусловленные тяжёлым ДВС-синдромом с гипофибриногенемией, тромбоцитопенией, резко активированным фибринолизом и истощением всех факторов свертывания крови. В развитии тромбогеморрагических осложнений, связанных с ЭОВ, основную роль играют количество околоплодных вод, попавшее в материнский кровоток, а также степень иммунной реактивности женщины.
ДВС-синдром при эмболии околоплодными водами протекает в две стадии — весьма кратковременной стадии гиперкоагуляции и стадии гипокоагуляции и дефицита факторов свёртывания. Фаза гиперкоагуляции обусловлена попаданием в материнский кровоток вместе с околоплодными водами тканевого тромбопластина, который запускает внешний механизм коагуляции. Эта фаза носит стремительный характер и лабораторно выявляется крайне редко.
Наряду с тромбопластином околоплодные воды содержат фактор, ускоряющий ретракцию сгустка крови. В результате потребления наступает истощение факторов свёртывания и тромбоцитопения. Возникает активация фибринолиза и процесс переходит в стадию гипокоагуляции, характеризуемую массивными кровотечениями. По разным данным, гибель плода при выраженной клинической картине ЭОВ в родах составляет от 50 до 80% Из них большая часть (90%) погибает интранатально. Основная причина гибели — внутриутробная асфиксия.
Как проходит лечение у ангиолога
Этот врач занимается консервативным лечением и диагностикой заболеваний сосудов.
Как проходит осмотр и какие анализы назначают
Во время осмотра и опроса пациента составляется история болезни, на основе которой врач уже может предположить, какая у пациента болезнь. Врач задает вопросы о жалобах, времени их появления, их характере, провоцирующих факторах. Например, если есть боль, то когда она усиливается, проходит ли сама или нужно принимать лекарство? Многие сосудистые заболевания – наследственные, поэтому нужно вспомнить, были ли похожие состояния у родственников.
При осмотре врач оценивает кожу пациента, прощупывает больные места, осматривает слизистые оболочки.
Далее назначаются анализы, чтобы точно установить диагноз, подтвердить или опровергнуть первое предположение доктора. Перечень анализов зависит от проблемы, однако есть те, которые назначают почти всем. Это клинический анализ крови, биохимический анализ крови, коагулограмма (тест на время свертываемости), общий анализ мочи, инфекционный минимум.
Сосудистый хирург обычно назначает УЗ дуплексное сканирование вен, ангиографию, плетизмографию, флебографию, КТ сосудов.
Методы лечения
Ангиолог проводит нехирургическое лечение, а при необходимости дает направление к сосудистому хирургу. Врач назначает различные лекарства, а также:
- ЛФК;
- флебэктомию;
- холодолечение;
- компрессионное лечение, которое отлично зарекомендовало себя при лимфостазе и варикозе;
- баротерапию;
- дарсонвализацию;
- магнитотерапию;
- тепловой лазер, который устраняет кровяной рефлюкс;
- специальную диету.
Пациент должен поменять образ жизни, исключить вредные привычки, стать активнее и лучше питаться, его организм должен находиться в постоянном тонусе.
Системные васкулиты
Это группа болезней, возникающих из-за воспаления стенок сосудов. Симптомы различаются, в зависимости от того, какой сосуд поражен и какова сила воспаления.
Васкулиты бывают:
- Первичные – поражение сосудов как самостоятельный процесс. Могут проявляться пятнами, сыпью, язвами и пр., других признаков воспаления нет.
- Вторичные – это осложнение какого-либо онкологического заболевания или инфекции, поэтому лечение должен проводить профильный специалист, к которому направляет врач-ангиолог. Часто васкулит возникает на фоне вирусного гепатита.
В зависимости от величины сосуда, который воспалился, васкулиты делят на три группы: с поражением мелких сосудов (синдром Черджа-Стросс, гранулематозВегенера), средних (узелковый полиартериит, болезнь Кавасаки), крупных (болезнь Хортона, артериит Такаясу). От типа пораженного сосуда зависят и симптомы, это могут быть:
- Кровохарканье, одышка, кашель, удушье – при поражении легких;
- Повышение артериального давления, отеки – поражение почек;
- Язвы, изменение цвета покровов, гангрена, высыпания – кожа;
- Высыпания и язвы во рту – слизистая оболочка;
- Потеря зрения, покраснения, боли и рези в глазах;
- Снижение слуха, выделения из ушей и носа, нарушение обоняния, осиплость голоса, носовые кровотечения – ЛОР-органы;
- Судороги, головокружения и головные боли, инсульт, эпилептический припадок – нервная система;
- Диарея, боли в животе, кровь в кале – ЖКТ;
- Нарушения в работе сердца, боль в груди, повышение артериального давления – сердечно-сосудистая система;
- Повышение температуры тела, слабость, потеря массы тела – общие симптомы.
Тромбофлебит
Это воспаление, которое происходит из-за варикоза. Если его не лечить, то воспаление распространится на глубокие вены, а в результате растет риск того, что по кровотоку будут перемещаться тромбы, возникнет эмболия легочной артерии – болезнь с летальным исходом
Поверхностный тромбофлебит сначала ощущается как ухудшение варикоза, к которому человек уже привык, поэтому многие не обращают внимание на тревожные симптомы. Однако нужно срочно обратиться к врачу-ангиологу, если у вас:
- болит там, где присутствует варикоз;
- рисунок подкожных вен становится четким, прикасаться к нему больно;
- вокруг вены появляются уплотнения, они болезненные и заметные;
- резко поднимается температура тела до 39℃, васлихорадити знобит;
- около вен резко отекает, краснеет, распухает.
При необходимости (зависит от стадии болезни) пациента направляют к хирургу-ангиологу для дальнейшего лечения.
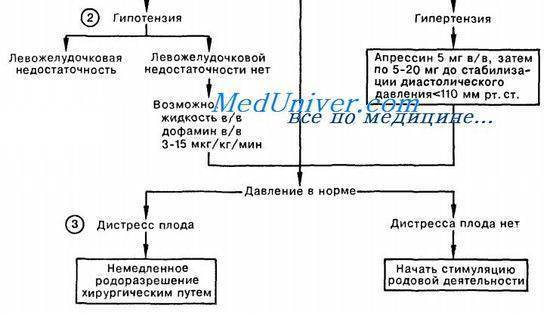
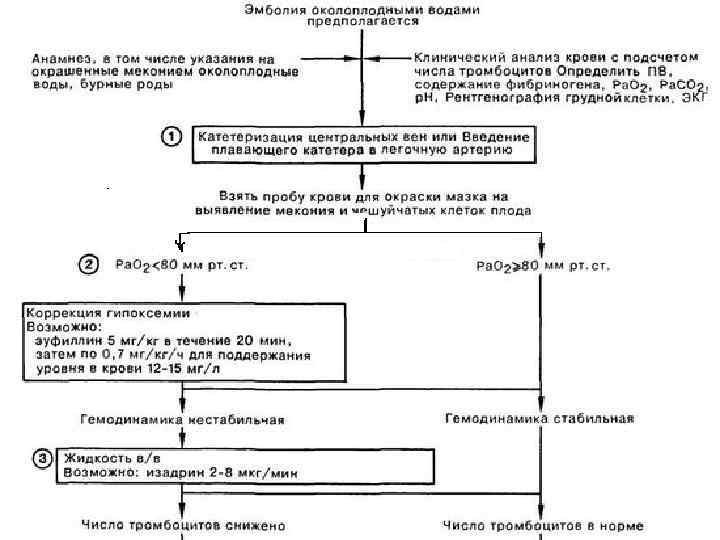
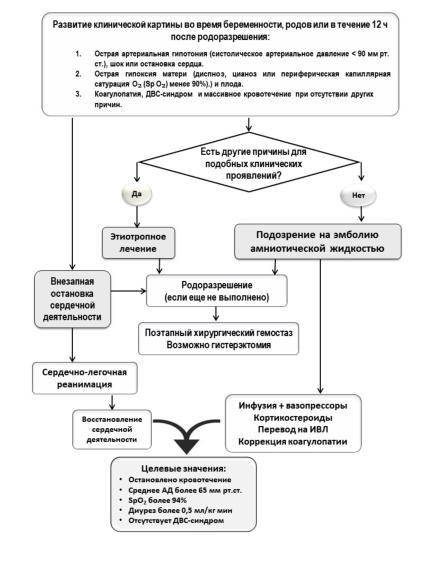
Дагностика эмболии околоплодными водами
Диагностика основана в основном на клинической картине и дополнительных методах исследования:
- Исследование свёртывающей и противосвёртывающей системы крови определение времени активации свертывания крови, степени и времени лизиса сгустка. Для получения более точной информации о состоянии первичного гемостаза и фибринолиза необходимо исследование коагулограммы.
- Электрокардиографические признаки перегрузки правых отделов сердца (отклонение электрической оси сердца вправо более 90°, увеличение размеров зубца Р во И, III стандартных отведениях более 2 мм, снижение амплитуды зубца Т в стандартных и правых грудных отведениях).
- Рентгенография грудной клетки. В лёгких можно кратковременно наблюдать признаки интерстициального отека.
Флебит
Флебит – это воспаление стенки вены с постепенным ее разрушением, он может быть острым и хроническим. Главной опасностью болезни является высокий риск образования тромба и полной закупорки сосуда. Чаще всего флебит вызывают перенесенные инфекции, воспаления. Однако воспалительный процесс может начаться еще и в том случае, если в кровяное русло попадет вещество, раздражающее стенку сосуда. Флебит может поражать глубокие и поверхностные вены.
В зависимости от того, какая именно стенка сосуда воспалена, флебит разделяют на три вида:
- эндофлебит – внутренняя стенка;
- перифлебит – наружная стенка;
- панфлебит – распространенная форма, поражены все оболочки.
Ангиолог лечит любые формы этого заболевания, к врачу нужно идти при любых признаках нездоровья вен, и он точно определит болезнь.
Эмболии
При таком заболевании сосуд закупоривается эмболом, который может состоять из жира, тромба или скопления воздуха. Причинами могут быть любые инородные массы, которые попадают в кровяное русло, например частички жировой ткани, оторвавшиеся тромбы, околоплодные воды, паразиты, простейшие, осколки при ранении.
Симптомы различаются, в зависимости от типа эмболии:
- Жировая – дезориентация, повышенная возбудимость, бред, апатия, нарушение функции дыхания, острая дыхательная недостаточность;
- Воздушная – очаговые неврологические нарушения;
- Бактериальная – сепсис;
- Эмболия легочной артерии – боль в области сердца, одышка, обмороки, отсутствие пульса. Это потенциально смертельное состояние.
Лечением такой болезни занимается хирург-ангиолог, в некоторых случаях – просто ангиолог, но редко.
Варикозное расширение вен
Причиной появления варикоза является нарушение работы венозных клапанов. При этом заболевании происходит расширение и деформация стенок сосудов ног, в результате чего вены перестают нормально функционировать. Чаще всего болезнь поражает тонкие подкожные вены, которые со временем растягиваются и становятся видны под кожей (как бугры).
Так выглядит варикоз
В группе риска находятся как женщины, так и мужчины (и болеют они довольно часто). Основные симптомы варикоза – это отеки, тяжесть в ногах, ночные судороги, боли. Отеки обычно нарастают к вечеру и проходят после отдыха. На последних стадиях варикоза боль и отеки присутствуют постоянно. Грамотный врач-ангиолог способен диагностировать заболевание на ранней стадии и своевременно назначить лечение.
Диабетическая ангиопатия
При этом заболевании сужается просвет сосудов или они полностью закупориваются, нарушается кровообращение, могут затрагиваться разные органы, конечности, сетчатка глаза, головной мозг. В некоторых случаях нужна даже ампутация конечности из-за гангрены, которая развивается на фоне венозной или артериальной недостаточности.
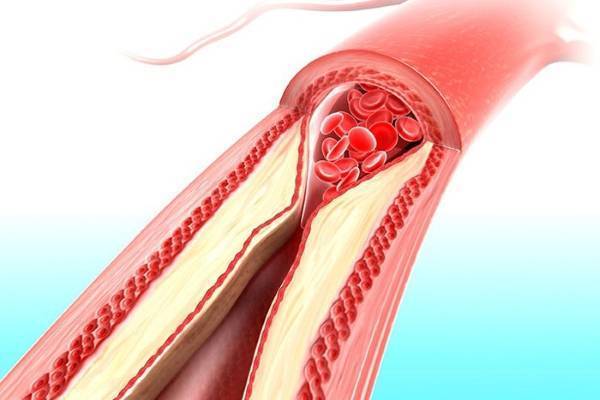 Нарушение кровотока в следствие закупорки сосуда
Нарушение кровотока в следствие закупорки сосуда
Болезнь может быть нескольких видов:
- Микроангиопатия – поражены мелкие сосуды;
- Макроангиопатия – поражены крупные сосуды;
- Комбинированная – поражены мелкие и крупные сосуды.
Лечением занимаются врач-ангиолог или хирург-ангиолог, в зависимости от стадии и симптомов.
Из-за сужения сосудов в нижних конечностях начинается ишемия, которая представляет собой дефицит кровоснабжения и кислорода. В результате нарушается функция ног, появляются язвы, участки некроза, а затем – гангрена. Больше всего страдают стопы, у человека немеют и холодеют ноги, по телу бегают мурашки, возникают судороги и боль, на стопах появляются язвы, видоизменяется кожа. Когда сосуды поражены несильно, ощущаются легкие покалывания.
Акушерство и Гинекология №1 / 2020
Оглавление номера
Клинические наблюдения неблагоприятного исхода родов при эмболии околоплодными водами
31 января 2020
ФГБОУ ВО «Пермский государственный медицинский университет им. академика Е.А. Вагнера» Минздрава России, Пермь, Россия
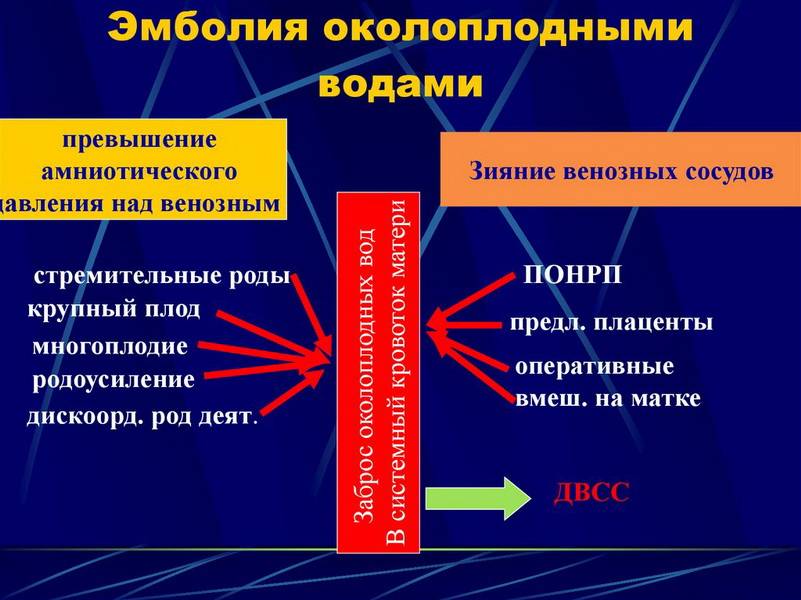
Актуальность. Эмболия околоплодными водами, или анафилактоидный синдром беременности, – грозное осложнение, нередко приводящее к летальному исходу. Летальность достигает 80%. В структуре материнской смертности эта патология занимает от 1,2 до 16,5%. Факторами риска могут выступать: возраст рожениц старше 30 лет, многоплодная беременность, чрезмерно сильная родовая деятельность, кесарево сечение, разрыв матки, разрыв шейки матки, преждевременная отслойка плаценты, внутриутробная асфиксия плода, травма живота. Однако даже отсутствие факторов риска не исключает вероятность эмболии околоплодными водами.
Описание. В статье представлены два клинических случая эмболии околоплодными водами с летальными исходами, демонстрирующие особенности течения этого осложнения при наличии и отсутствии факторов риска.
Заключение. К сожалению, до настоящего времени не существует четких предикторов эмболии околоплодными водами, что показывает необходимость настороженности для врачей акушеров-гинекологов при ведении родов у пациенток любой степени риска.
Эмболия околоплодными водами (ЭОВ), или анафилактоидный синдром беременности (АСБ), – грозное осложнение, часто приводящее к летальному исходу. По данным ряда авторов, частота ЭОВ составляет от 1 на 8000 до 1 на 80 000 родов. Летальность составляет около 80% и может быть обусловлена сложностью ранней диагностики, молниеносным течением заболевания, а также неэффективностью лечения при поздней верификации диагноза. Во время родов развивается 80% случаев, 20% – до или после родов. В структуре материнской смертности ЭОВ занимает от 1,2 до 16,5% .
Исследования, посвященные поиску предикторов и выявлению факторов риска развития ЭОВ, разноречивы. Так, в источниках литературы есть данные о том, что факторами риска возникновения могут быть: возраст рожениц старше 30 лет, многоплодная беременность, чрезмерно сильная родовая деятельность, кесарево сечение, разрыв матки, разрыв шейки матки, преждевременная отслойка плаценты, внутриутробная асфиксия плода, травма живота . Указывается, что одним из наиболее значимых факторов риска ЭОВ, является преждевременная отслойка нормально расположенной плаценты. Имеются данные о риске развития ЭОВ при излитии околоплодных вод, чаще на фоне многоводия .
Исследования Clark S. и соавт. показали, что 41% пациенток с ЭОВ имеют отягощенный аллергоанамнез и предрасположенность к атопии. Несколько ранее в составе других рабочих групп Clark S. продемонстрировал наличие у пациенток с ЭОВ клинических, гемодинамических проявлений, а также гематологические и лабораторные данные, сходные с картиной, развивающейся у пациенток с септическим и анафилактическим шоком . В литературе имеются данные, свидетельствующие о возможности развития ЭОВ также и у пациенток без отягощенного анамнеза и акушерских осложнений, которые могли бы выступать факторами риска развития этого осложнения , а вопреки расхожему мнению, стимуляция родовой деятельности окситоцином не может являться причиной ЭОВ .
Таким образом, первостепенное значение имеет настороженность медицинского персонала к группе высокого риска по развитию ЭОВ с целью выявления ранних признаков попадания амниотической жидкости в кровеносное русло и проведения своевременного адекватного лечения.
В данной статье представлены два клинических наблюдения ЭОВ с летальными исходами, демонстрирующие особенности течения этого осложнения при наличии и отсутствии факторов риска.
Клиническое наблюдение №1
Пациентка К., 18 лет, 26.01 в 02.45 поступила в акушерский стационар с диагнозом: беременность 37 недель. Ложные схватки. Многоводие? Бронхиальная астма (БА) средней степени тяжести, вне обострения.
Из анамнеза: наследственность не отягощена. Соматический анамнез: БА с 3 лет. Настоящая беременность первая, незапланированная. На диспансерный учет в женскую консультацию пациентка встала в 33–34 недели, по причине чего обследована не в полном объеме.
При поступлении в стационар состояние удовлетворительное. Регулярной родовой деятельности нет, матка возбудима, расслабляется, безболезненна. Состояние плода удовлетворительное, предлежит головка. Выделений из влагалища нет. 26.01. с 14.30 развила…
DOI: https://dx.doi.org/10.18565/aig.2020.1.184-188
Падруль М.М.., Садыкова Г.К., Турова Е.В.
Статья платная, чтобы прочесть ее полностью, вам необходимо произвести покупку
Атеросклероз
При атеросклерозе страдают сосуды всего организма, больше всего – сосуды ног, сердца, почек, головного мозга. Атеросклероз – хроническая болезнь, при которой на внутренних стенках сосудов откладываются бляшки из жиров и холестерина. Стенки сосудов при этом теряют эластичность, становятся плотнее. В результате сужается просвет, по которому идет кровь, и затрудняется кровоток
Первые симптомы болезни – забывчивость, провалы в памяти, затем у человека часто меняется настроение, может накатывать депрессия, нарушается сон, становится хуже координация движений, ослабевает концентрация и внимание, часто болит голова и ухудшаются умственные способности. Задача врача-ангиолога в этом случае как можно скорее взять процесс под контроль и снять неприятные симптомы