Признаки и симптомы
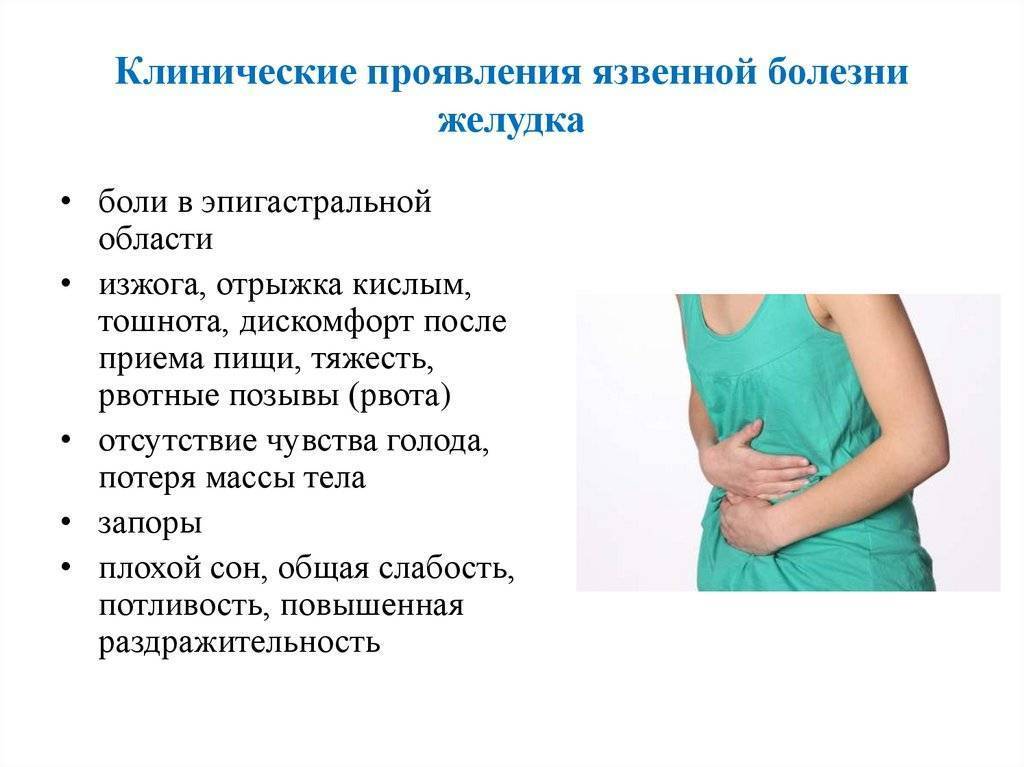
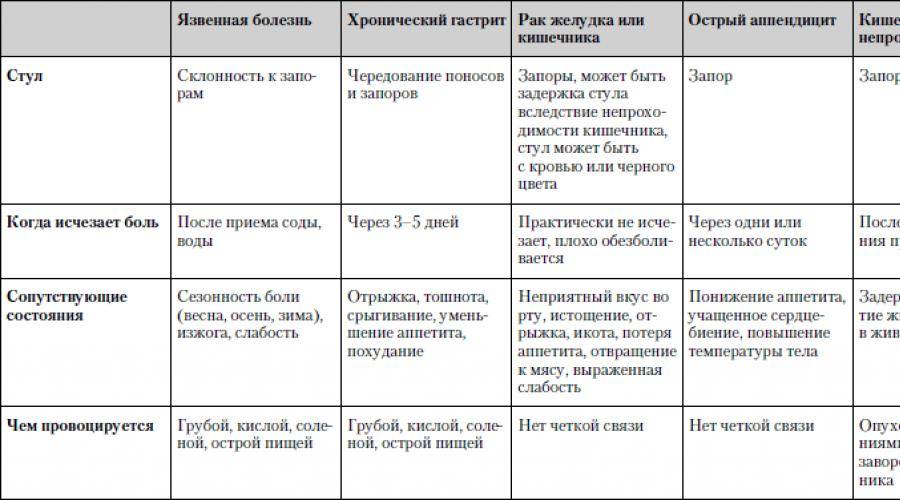
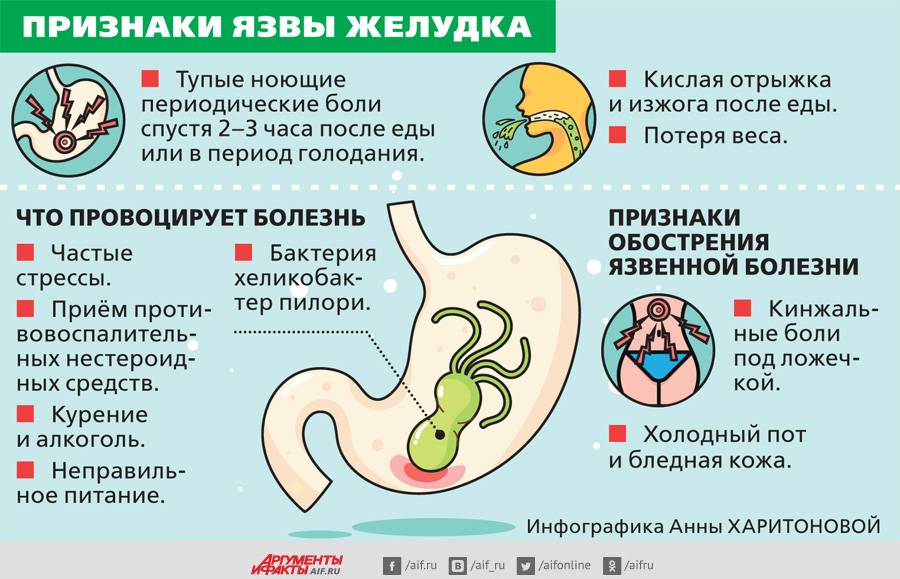
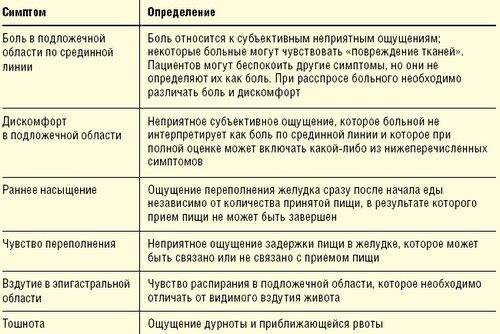
Главный симптом — регулярные, частые и сильные боли в животе. Обычно самочувствие ухудшается после приёма пищи. Живот может болеть долго, до нескольких часов, днём или по ночам. Среди других признаков — общие нарушения пищеварения, тошнота, отрыжка с кислым запахом, рвота.
Боль появляется только во время обострений, в периоды ремиссии её нет. Ремиссия может продолжаться несколько месяцев или лет. Чем внимательнее человек относится к питанию и рекомендациям лечащего врача, тем меньше риск обострения язвы.
Первые признаки на ранней стадии
На ранней стадии болезнь может проявляться дискомфортом, умеренной болью в животе. Они появляются после еды, могут постепенно слабеть или усиливаться, приводить к рвоте, после которой наступает облегчение.
Заболевание на этом этапе не всегда сопровождается болью. Оно может проявляться дискомфортом, общими проблемами с пищеварением, ощущением тяжести в желудке, редкой изжогой, отрыжкой. Если язва развивается из-за приёма обезболивающих препаратов, они же могут приглушать связанные с нею боли. Бывают случаи, когда на начальной стадии язвенной болезни её проявлений нет вообще.
Как проявляется язва желудка у взрослого человека?
У взрослых могут появляться следующие симптомы:
- спустя некоторое время после еды начинает болеть живот;
- регулярно бывает изжога и отрыжка с кислым запахом;
- тошнота, рвота частично переваренной пищей;
- дискомфорт, вздутие живота, тяжесть;
- снижение аппетита, быстрое насыщение;
- нарушения стула и метеоризм.
Аппетит снижается, питание становится недостаточным, пища хуже усваивается. Из-за этого общее состояние здоровья ухудшается. Может появляться общее недомогание, бессонница из-за ночных болей в животе, слабость, быстрая утомляемость.
Какие клинические симптомы при язве желудка?
Клиническая картина зависит от расположения язвы, от общего состояния здоровья человека и некоторых других факторов. Чаще всего болезнь проявляется болью в эпигастральной области (чуть ниже грудины по средней линии). Боли похожи на чувство голода. Они могут быть острыми, интенсивными. Приём еды может усиливать, и ослаблять их. Это зависит от локализации язвенного дефекта:
- если поражён кардиальный или субкардиальный отдел желудка, живот болит сразу после приёма пищи;
- при поражении тела желудка между приёмом пищи и появлением боли проходит 30-60 минут;
- поздние боли типичны для поражения слизистой ампулы двенадцатиперстной кишки, пилорического канала. Живот начинает болеть спустя 2-3 часа после еды, натощак или по ночам.
Язвенная болезнь протекает как хроническое заболевание. Её обострения могут продолжаться от 3 до 8 недель. Периоды ремиссии между ними — несколько недель, месяцев или лет. Во многом это зависит от профилактики обострений: режима питания и рациона, образа жизни, других факторов. Часто обострения бывают сезонными (появляются весной или осенью), начинаются из-за провоцирующих факторов (если человек начинает принимать обезболивающие или употреблять спиртное, если он испытывает стресс, перенапряжён, если состояние его здоровья ухудшается).
Когда обратиться к врачу?
Обратитесь к врачу, если у вас есть серьезные признаки или симптомы язвы желудка:
- жгучая боль в желудке;
- необъяснимая потеря веса;
- рвота кровью;
- темная кровь в стуле;
- внезапная резкая боль в животе, которая становится только хуже;
- затрудненное дыхание, ощущение слабости.
Также обратитесь к врачу, если безрецептурные антациды и блокаторы кислоты уменьшают вашу боль, но боль возвращается.
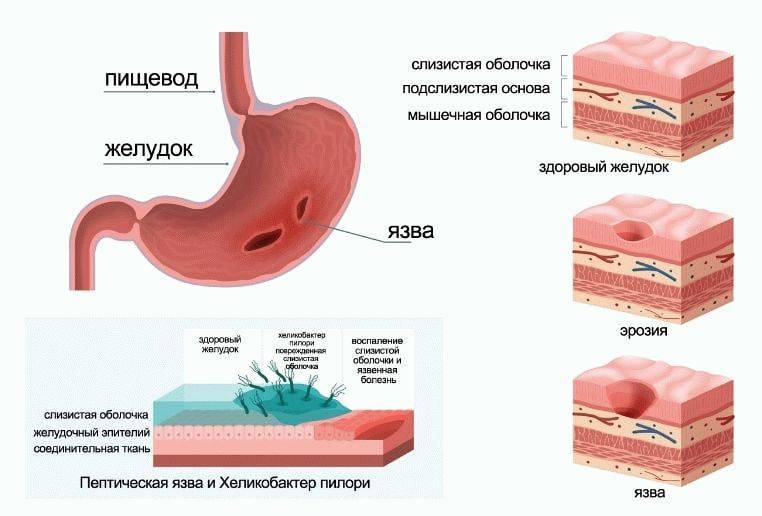
Нужно ли бояться Helicobacter pylori
Бактерия Helicobacter pylori (хеликобактер) способна расщеплять слизь, обнажая стенку желудка. Ее «цель» — добраться к последней и спровоцировать постоянное воспаление или язву, а затем вызвать предраковое состояние — метаплазию. Интересно, что хеликобактер есть у большинства людей (например в России — у 80 % населения) — и это продолжается уже больше пятидесяти тысяч лет.
На вопрос «почему человечество до сих пор не вымерло от рака желудка?» ответ простой: у большинства носителей инфекции воспаление все-таки не развивается. Это происходит благодаря тому, что иммунная система и хеликобактер достигают «вооруженного нейтралитета»: бактерии сложно взаимодействуют с иммунитетом человека и побеждают лишь иногда. Однако риск все равно остается — а облегчить микроорганизмам доступ к желудку несложно, если часто пьешь обезболивающие или злоупотребляешь алкоголем.
Всего несколько лет назад считалось, что выявлять и уничтожать хеликобактер нужно только в отдельных случаях. Сегодня это показано почти всем взрослым пациентам: эксперты уверены, что бактерия — главный провокатор рака желудка. Согласно рекомендациям Киотского глобального соглашения по Helicobacter pylori-ассоциированному гастриту, обследоваться и лечиться необходимо с двенадцати лет. Европейские консенсусные рекомендации немного отличаются: избавляться от хеликобактера следует всем, кто живет в странах высокого риска по раку желудка (в частности в России и Японии), пациентам, у которых есть плохая наследственность, гастрит, язвенная болезнь, любые «желудочные» жалобы, железодефицит, дефицит витамина В12, а также тем, кто принимает обезболивающие и противосвертывающие препараты.

Алексей Парамонов обращает внимание, что ущерб, наносимый хеликобактером, у разных людей разный, но риск развития злокачественной опухоли желудка повышен у каждого носителя
По словам врача, особенно важно устранить бактерию тем, кто вынужден долго принимать противокислотные средства (омепразол, лансопразол, эзомепразол). Эти препараты способствуют развитию атрофии слизистой желудка — а это первый шаг к раку, если микробы не уничтожены
Но есть и хорошая новость: своевременные методы борьбы с этими бактериями позволяют слизистой полностью восстановиться.
Эти препараты способствуют развитию атрофии слизистой желудка — а это первый шаг к раку, если микробы не уничтожены. Но есть и хорошая новость: своевременные методы борьбы с этими бактериями позволяют слизистой полностью восстановиться.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Как убрать диастаз
Схема лечения патологии зависит от стадии ее развития и степени проявления. На первой стадии достаточно соблюдать рекомендации врача, которые помогут укрепить мышцы брюшной стенки и уменьшить их расхождение:
- снизить вес до показателей нормы;
- соблюдать сбалансированный рацион с ограниченным употреблением жирного, сладкого;
- придерживаться суточной нормы приема жидкости;
- носить бандаж, который поддерживает живот;
- проходить массаж и другие физиопроцедуры;
- заниматься плаванием, йогой, пилатесом или лечебной физкультурой.
Лечебная физкультура должна проходить под контролем специалиста. Он составляет программу с корректным уровнем нагрузки
Особое внимание уделяется глубокой поперечной и косым мышцам пресса, которые при соответствующем уровне тонуса уменьшают степень растяжения белой линии
Комплекс лечебных упражнений полезен даже беременным. С его помощью можно предотвратить развитие патологии и ускорить процесс послеродового восстановления организма.
Такие тренировки проходят без напряжения мышц пресса. Не рекомендуется также делать упражнения в упоре, в том числе на колени или локти. Подобные нагрузки допустимы только после восстановления нормальной ширины просвета.
На более поздних стадиях расхождение уже нельзя устранить с помощью физических упражнений или массажа. Необходимо хирургическое вмешательство, которое вернет на место мышечный корсет, избавит от осложнений и симптоматики. Это может быть:
- Натяжная пластика с использованием тканей пациента. Хирург удаляет избыточные соединительные ткани и сшивает края мышц между собой. Такой метод наименее предпочтителен, так как довольно часто после него возникают рецидивы.
- Натяжная пластика с использованием протеза. Предусматривает все то же удаление излишков тканей и ушивание мышечных слоев, но при этом сопровождается дополнительным укреплением с помощью сетчатого полипропиленового протеза.
- Ненатяжная пластика с установкой протеза. Под область растяжения вводится эндопротез, который служит барьером и замещает ослабленные структуры.
- Комбинированный подход. Подразумевает комбинацию натяжной и ненатяжной пластики.
Хирургический метод специалист подбирает с учетом особенностей и степени развития патологии, а также индивидуальных факторов и состояния здоровья пациента. Полное восстановление после вмешательства проходит в срок от 1 до 3 месяцев. В это время необходимо избегать избыточного напряжения, придерживаться диеты и носить специальный бандаж, который снимает нагрузку с прооперированных мышечных структур.
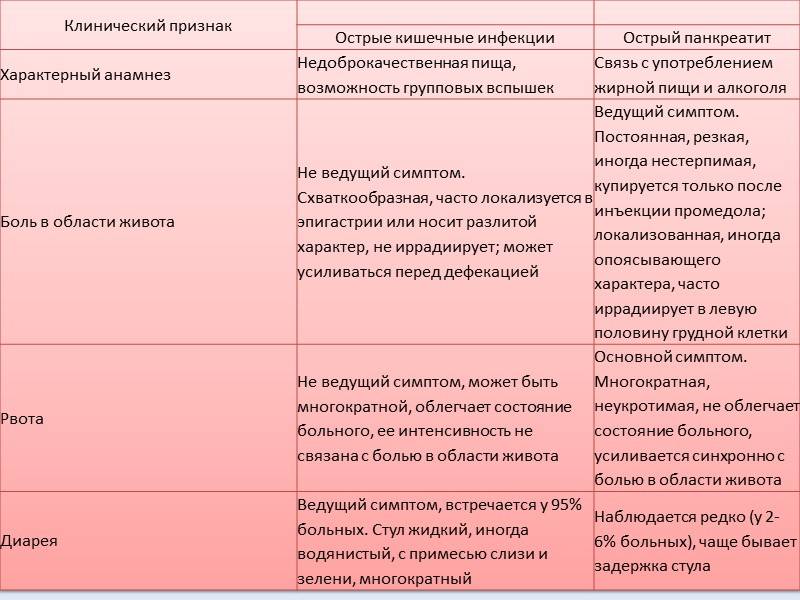
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в 12-перстную кишку в «недозревшем» виде. В 12-перстной кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в 12-перстную кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
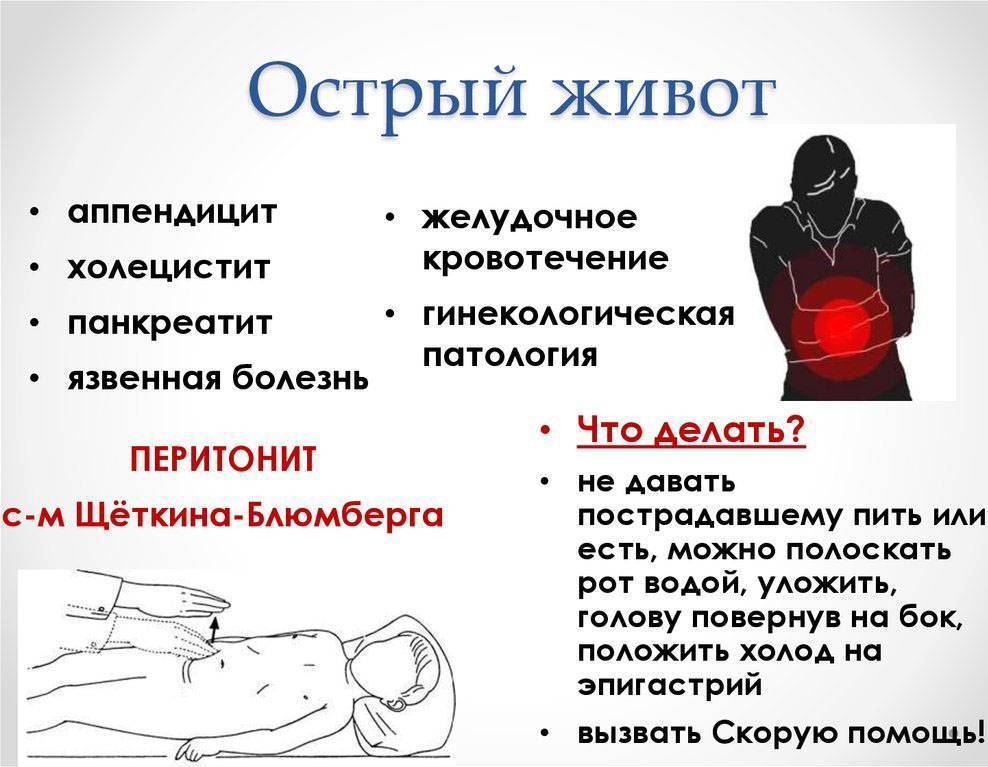
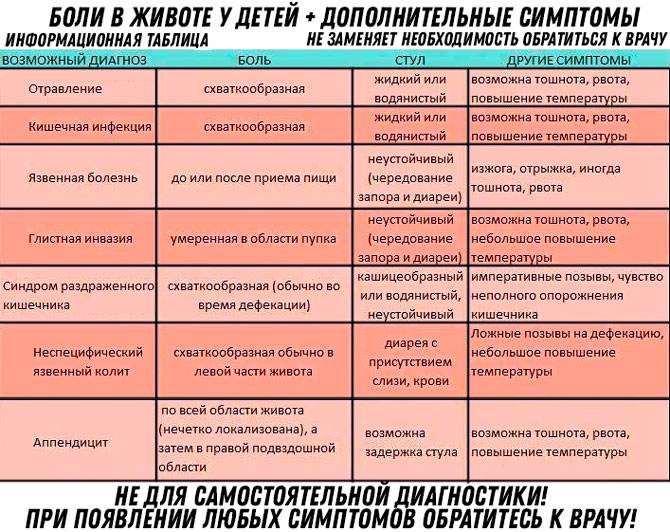
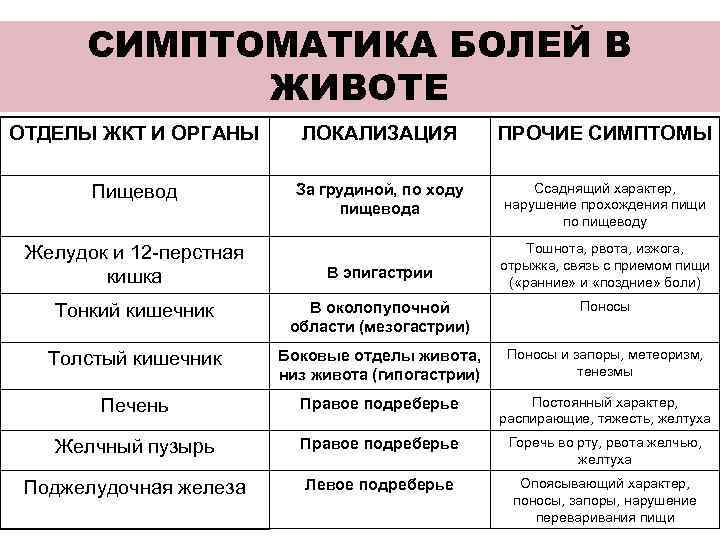
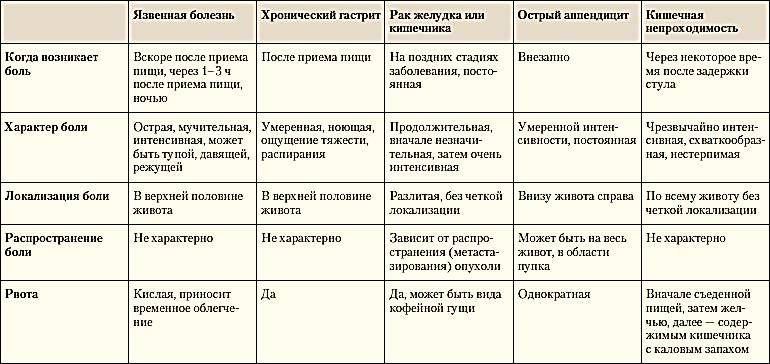
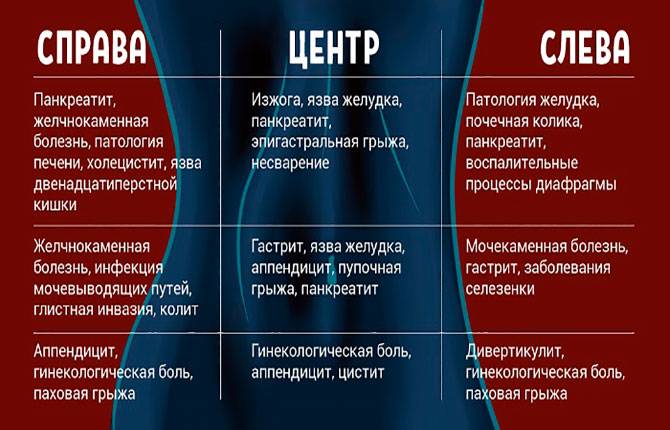
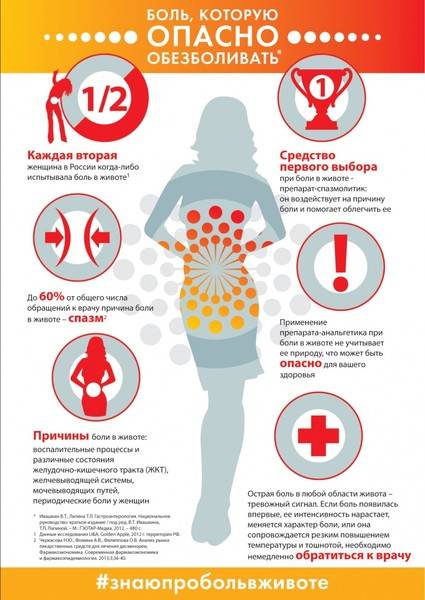
Локализация боли в животе: при каком заболевании где болит
Подложечная (эпигастральная) область
Эпигастрий (подложечная область) располагается по центру корпуса между реберными дугами, ниже грудины. Боли в этой области связаны, в основном, с заболеваниями желудка (гастрит, дуоденит, язва желудка). Подобные боли возникают после приема кислой или острой пищи. При язве желудка возможны болезненные ощущения при длительных перерывах в еде (например, в ночное время). Боль, как правило, тупая, ноющая, реже острая. Болезненные ощущения в подложечной области могут быть вызваны и случайными проблемами с пищеварением (несварение желудка, изжога). В этой же области возможны иррадиирующие боли при заболеваниях сердца.
Правое подреберье (болит живот со стороны правого бока выше пупка)
Локализация боли в правом подреберье типичны для заболеваний печени и желчного пузыря (холецистит, желчнокаменная болезнь).
Левое подреберье (болит живот со стороны левого бока выше пупка)
Желудок находится не прямо по центру корпуса, а сдвинут влево, поэтому боли в левом подреберье также могут иметь желудочное происхождение (гастрит, язва желудка). С левой стороны находится также поджелудочная железа, поэтому боль в этой области может возникать при панкреатите. Причиной боли также могут быть заболевания селезенки. Сердечная боль также может иррадиировать в эту область.
Околопупочная область
В этой области дает о себе знать кишечник (тонкая кишка). Болевые ощущения могут быть вызваны такими причинами, как недостаток ферментов (проблемы с перевариванием пищи), кишечная инфекция, серьезные воспалительные заболевания (болезнь Крона, язвенный колит). Также здесь может болеть и при панкреатите.
Левая и правая боковые области живота
Боль, смещенная в какую-либо сторону средней части живота, может быть вызвана проблемами мочевой системы. Причиной могут быть мочекаменная болезнь или воспаление мочевыводящих путей. Однако при заболевании почек боль все же чаще локализуется в области поясницы. Боль сбоку живота может быть вызвана запорами и газами в толстой кишке (метеоризмом). Левый бок более часто становится областью, где сказываются заболевания кишечника. Боль здесь может быть также проявлением колита или дивертикулеза.
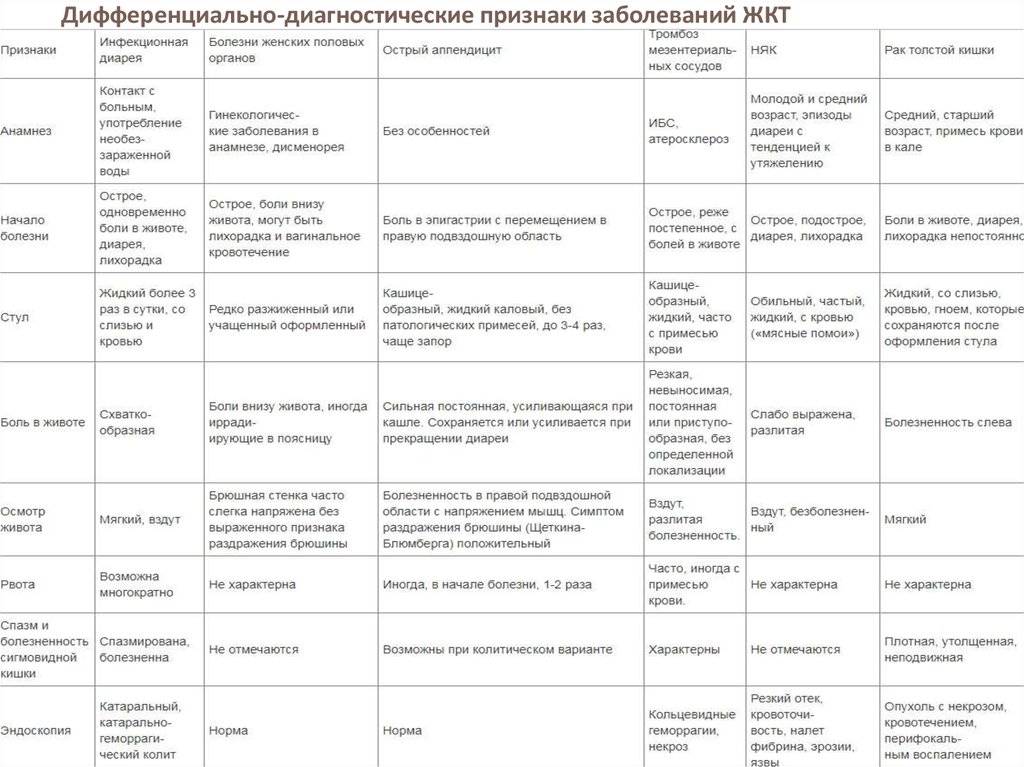
Правая подвздошная область (болит живот ниже пупка и справа)
В этой области у большинства людей располагается аппендикс – червеобразный отросток слепой кишки. Воспаление аппендикса – аппендицит – опасное заболевание. Развитие аппендицита, как правило, характеризуется внезапной и острой болью, однако в некоторых случаях боль может нарастать постепенно. Иногда вначале боль ощущается в околопупочной области и только потом смещается в правую подвздошную область. Есть люди, у которых аппендикс располагается выше, соответственно, и боль при аппендиците у них будет иметь иную локализацию.
Болит внизу живота
Боль внизу живота типична при болезнях мочевой системы, у женщин – при гинекологических заболеваниях. Её могут вызывать камни в почках, воспаление почек (пиелонефрит), опущение мочеточника, гинекологические проблемы: острые и хронические воспаления придатков матки, образовавшиеся после них спайки, возникшие опухоли и кисты, эндометриоз, внематочная беременность. В зависимости от локализации проблемы боль может концентрироваться в левой или правой подвздошной области или по центру (надлобковая область). Еще одна возможная причина – варикозное расширение вен малого таза (более типично для женщин). В этом случае неприятные ощущения внизу живота возникают время от времени, усиливаясь после физических нагрузок, незадолго до менструации или после полового акта.
Также причиной боли внизу живота, особенно в левой подвздошной области могут стать заболевания кишечника: воспаление сигмовидной кишки (сигмоидит), синдром раздраженного кишечника, запоры, глисты, колиты, дисбактериоз кишечника и некоторые другие заболевания.
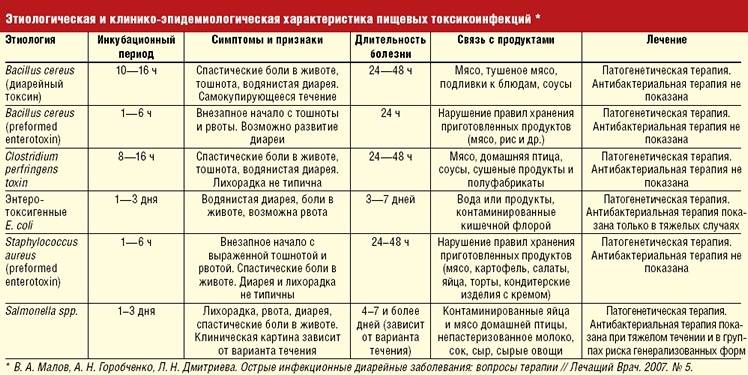
Причины возникновения заболевания и классификация болей в желудке
У желудочных болей имеются определенные причины возникновения.
Среди самых распространенных причин можно выделить следующие:
-
повреждение/нарушение пищеварительных органов;
-
стимуляция рецепторов в области язвенного поражения;
-
чрезмерное выделение соляной кислоты;
-
судорожные сокращения, образующиеся в районе язвенного дефекта.
Симптом болей может возникать с различной силой, периодичностью и интенсивностью действия.
По мнению специалистов, такие боли градируются на:
-
пульсирующие (могут быть вызваны судорожными сокращениями гладкого мускула);
-
жгучие (основные показания к появлению – высокое содержание соляной кислоты);
-
тянущие (появляются спустя незначительное время после еды);
-
сосущие (возникают из-за эрозивного изменения).
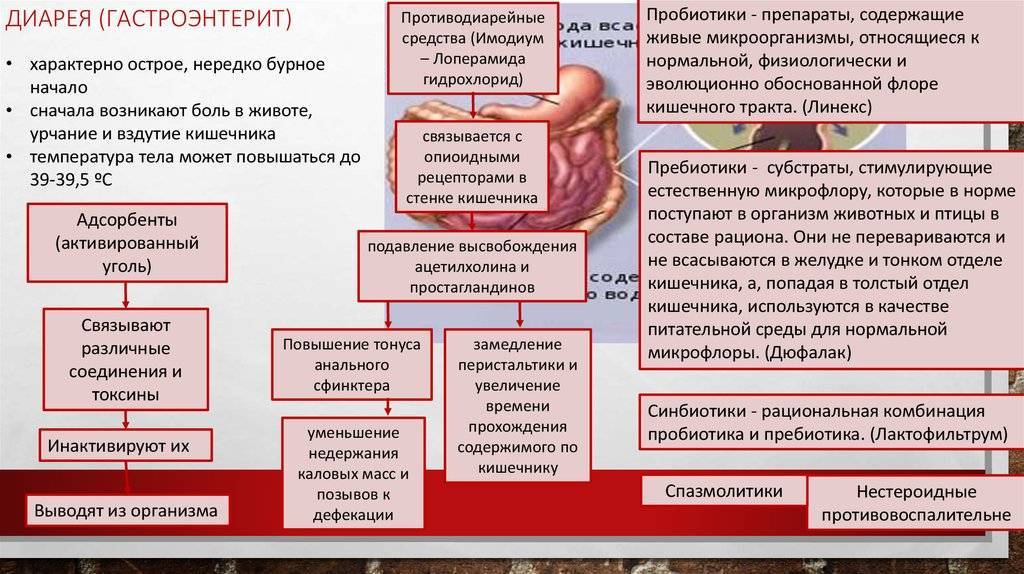
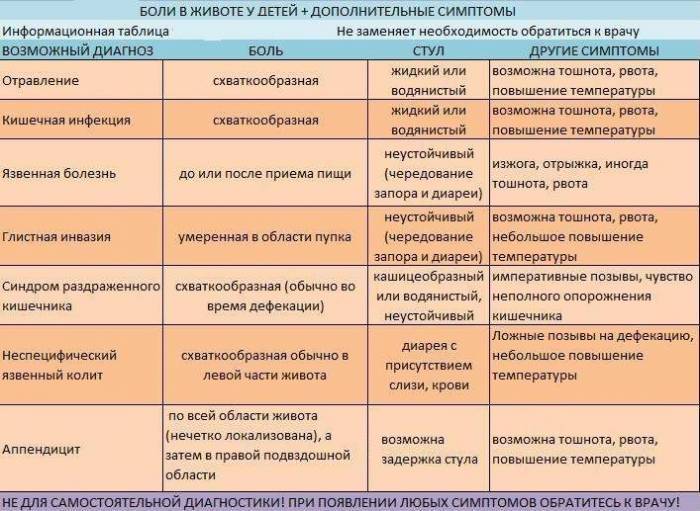
Причины отравления (кишечной инфекции)
В большинстве случаев, причиной кишечной инфекции являются вирусы, бактерии и их токсины (яды), также паразиты. А источником заражения — недоброкачественная пища, которую неправильно готовили или хранили.
Например, вы можете заболеть кишечной инфекцией в результате:
- недостаточной термической обработки продуктов (особенно дичи, свинины, котлет и сосисок);
- неправильного хранения быстро портящихся продуктов, которые должны храниться при температуре ниже 5° C;
- хранения готовой пищи вне холодильника более часа;
- употребления пищи, к которой прикасался человек, страдающий поносом или рвотой;
- перекрестного заражения (распространение бактерий, например, кишечной палочки, от зараженных продуктов).
Перекрестное заражение — это причина пищевого отравления, которую часто упускают из виду. Оно происходит, когда болезнетворные бактерии распространяются между продуктами, кухонными поверхностями и бытовой техникой.
Например, вы разделывали сырое куриное мясо на доске и не помыли её, прежде чем использовать для резки продуктов, которые не будут подвергаться термической обработке (например, овощей для салата), таким образом, болезнетворные бактерии могут попасть с доски на продукты.
Перекрестное заражение возможно и в тех случаях, когда сырое мясо хранится над готовой пищей. Капающий сок с мяса пачкает продукты, лежащие ниже. Пища может быть заражена бактериями и их токсинами, вирусами и паразитами. Некоторые из распространенных источников заражения описаны ниже.
Кампилобактер — бактерия, живущая в сыром мясе (особенно в птице), некипяченом молоке и неочищенной воде. Также эту бактерию часто находят в непрожаренной куриной печени и печеночном паштете.
Инкубационный период (время между употреблением зараженной пищи и проявлением симптомов) при отравлении кампилобактерией составляет от двух до пяти дней.
Сальмонелла — бактерия, живущая в сыром мясе, дичи и неочищенной воде. Она также может попадать в молочные продукты, такие как непастеризованное молоко, и яйца.
Инкубационный период при отравлении сальмонеллой составляет 12–48 часов.
Листерия — бактерия, встречающаяся в ряде охлажденных и готовых к употреблению продуктов:
- готовые бутерброды в упаковке;
- паштет;
- масло;
- мягкие сыры, такие как бри, камамбер или другие с такой же коркой;
- мягкий сыр с плесенью;
- мясная нарезка;
- копченый лосось.
Важно употреблять все эти продукты до истечения их срока годности. Инкубационный период при отравлении листерией может сильно колебаться от двух дней до трех месяцев
Кишечная палочка — бактерия, живущая в пищеварительной системе многих животных, а также человека. Большинство штаммов этой бактерии безвредны, но некоторые могут вызывать тяжелую болезнь.
В большинстве случаев кишечная инфекция, вызванная кишечной палочкой, возникает после употребления непрожаренной говядины (особенно фарша, гамбургеров и тефтелей) или непастеризованного молока.
Инкубационный период при отравлении кишечной палочкой обычно составляет три—четыре дня, но симптомы могут проявиться и позже (до двух недель).
Вирус, наиболее часто вызывающий заболевания желудочно-кишечного тракта, — это норовирус. Он легко передается от человека к человеку, а также через пищу и воду. Источником вирусного заражения могут быть сырые ракообразные и моллюски, особенно устрицы.
Пожилым людям, беременным женщинам, маленьким детям и больным людям рекомендуется воздержаться от употребления сырых или недоваренных моллюсков, чтобы снизить риск пищевого отравления.
Паразиты. Случаи кишечной инфекции, вызванной паразитами, гораздо более распространены в развивающихся странах.Одним из распространенных видов кишечной инфекции, вызываемой паразитами, амебная дизентерия. Возбудитель болезни — амеба — одноклеточный паразит, который попадает в пищеварительную систему с загрязненной пищей, водой, плохо вымытыми фруктами и овощами. Переносчиками амеб на продукты питания могут быть домашние мухи, тараканы и другие насекомые.
Причины возникновения
Зачастую люди не придают значения гастриту и списывают все на неправильный образ жизни. Однако это не всегда так. Как оказалось, существует несколько самых распространенных причин, которые провоцируют появление этого заболевания и ухудшение здоровья пациентов.
-
Бактерия Helicobacter pylori — этот микроорганизм хорошо приспособился к кислой среде желудка. По данным ученых, порядка 80% населения заражены этой бактерией. Она поселяется внутри органа и выделяет особые вещества, которые вызывают раздражение слизистой. После чего в желудке меняется уровень кислотности, и начинается раздражение.
-
Неправильное питание. Оно является основной причиной возникновения гастрита — переедание, большое количество жирной пищи, острые блюда и недостаток овощей, содержащих клетчатку. Такое питание очень быстро нарушает процесс пищеварения и способствуют воспалительным процессом внутри желудка.
-
Потребление алкоголя. Всем уже давно известно, что содержащийся в спиртных напитках этанол пагубно воздействует на весь организм. Если говорить конкретно о желудке, то молекулы спирта очень быстро всасывается, способствуя разрушению органа и возникновению опасных заболеваний, среди которых не только гастрит, но и язвы.
-
Прием опасных лекарственных препаратов. К ним относятся сильные обезболивающее, противовоспалительные средства, а также гормональные препараты. Дело в том, что указанный вид лекарств сильно раздражает слизистую поверхность желудка, вызывая ее изъязвления.
-
Другие причины. Многие забывают, что причиной многих проблем желудочно-кишечного тракта становится стресс. Постоянное волнение, во время которого люди либо переедают, либо недоедают, буквально убивает желудок, вызывая сильные боли и даже кровотечения. Еще одной причиной могут стать паразиты, аллергия на продукты или химикаты.

pexels.com  / Andrea Piacquadio
Лечение язвенной болезни
Язвенная болезнь лечится медикаментозно. Выбор лекарственных средств будет зависеть от причины, вызвавшей заболевание: инфекции H. pylori, приема нестероидных противовоспалительных средств (НПВС), либо обеих причин одновременно.
При инфекции H. pylori для уничтожения бактерии и профилактики повторного язвообразования назначается комбинация антибиотиков. Специалисты также называют это лечение эрадикационной терапией.
Если появление язвы вызвано приемом НПВС, и у вас нет инфекции H. pylori, рекомендуется курс ингибиторов протонной помпы(ИПП) длительностью 1–2 месяца. Это снизит выработку соляной кислоты в желудке и позволит язве зажить. Препарат, вызвавший образование язвы необходимо отменить или заменить его на более безопасный. Если отмена препарата не возможна (например, в случае приёма аспирина при сердечно-сосудистых заболеваниях), назначается длительное лечение ингибиторами протонной помпы.
Если язва возникла из-за инфекции H. pylori и приема НПВС одновременно, то вам будет назначен курс эрадикационной терапии и двухмесячный прием ИПП. Иногда вместо ИПП назначается другая группа препаратов — блокаторы Н2-гистаминовых рецепторов.
Эрадикационная терапия
Эрадикационная терапия заключается в приеме комбинации из 2 или 3 разных антибиотиков с ингибитором протонной помпы (ИПП), так как доказано, что один антибиотик не способен устранить инфекцию. Как правило, назначается двухразовый приём лекарств на протяжении 7–14 дней.
Наиболее распространёнными для эрадикации антибиотиками являются:
- амоксициллин;
- кларитромицин;
- метронидазол.
Побочные эффекты обычно выражены незначительно и включают:
- плохое самочувствие;
- диарею;
- металлический привкус во рту;
- серое окрашивание слюны или стула.
При умеренно выраженном побочном действии препаратов постарайтесь не прерывать курс лечения. Если у вас появилась частая водянистая диарея или ярко выраженная аллергическая реакция — прекратите приём лекарств.
Не менее чем через 4 недели после завершения курса эрадикационной терапии вам необходимо пройти повторное исследование на наличие H. pylori в желудке. Если тест будет снова положительным, вам назначат дальнейшее лечение — повторный курс эрадикационной терапии с использованием других антибиотиков в комбинации с ИПП.
Ингибиторы протонной помпы (ИПП)
Лекарства из группы ингибиторов протонной помпы(ИПП) блокируют протонные насосы, которые находятся в слизистой желудка и частично отвечают за продукцию соляной кислоты. Снижение количества кислоты в желудке снимает постоянное раздражение язвы и позволяет ей зажить естественным образом.
Омепразол и лансопразол чаще других используются в лечение язвенной болезни. Побочные эффекты обычно выражены незначительно и могут включать:
- головные боли;
- диарею;
- тошноту;
- боли в животе;
- запор;
- головокружение;
- кожные высыпания.
Побочные эффекты должны прекратиться с окончанием лечения.
Блокаторы H2-гистаминовых рецепторов
Блокаторы H2-гистаминовых рецепторов устраняют эффекты гистамина — белка, стимулирующего выработку соляной кислоты в желудке. Наиболее часто в лечении язвенной болезни используют ранитидин. Побочные эффекты встречаются редко и могут проявляться:
- головными болями;
- диареей;
- головокружением;
- кожными высыпаниями;
- усталостью.
Антациды и альгинаты
Может пройти некоторое время до тех пор, пока вышеупомянутые лекарственные средства начнут действовать в полную силу. Поэтому, для быстрого облегчения состояния, врач может порекомендовать дополнительные препараты из двух групп: