Как выявить проблему
Нарушение семяизвержения может отмечаться при различных заболеваниях. Поэтому если у мужчины впервые возникла эта проблема, необходимо обратиться к врачу и пройти обследование, которое он назначит. Для того чтобы выявить хронический простатит, могут применяться следующие методы:
- Пальцевое ректальное исследование предстательной железы.
- Трансректальное УЗИ предстательной железы (подробнее).
- Микроскопическое исследование секрета простаты.
- Бактериальный посев секрета предстательной железы с определением чувствительности к антибактериальным препаратам.
- Лабораторные исследования урогенитального мазка на инфекции, передающиеся половым путем.
- Определение уровня половых гормонов.
- Урофлоуметрия – оценка проходимости мочеиспускательного канала и определение объема остаточной мочи.
- Для изучения спермы назначают спермограмму и определение уровня антиспермальных антител.
Такое комплексное обследование необходимо для того, чтобы достоверно подтвердить хронический простатит, установить причину его развития и определить степень нарушения репродуктивной функции мужчины. В тех случаях, когда диагноз «хронический простатит» был установлен, но нарушение семяизвержения стало новым симптомом, необходимо обратиться к лечащему врачу-урологу и сообщить ему о появлении этой проблемы. Специалист назначит комплексное обследование, объем которого будет немного уменьшен. После выполнения всех диагностических тестов подбирается необходимое лечение.
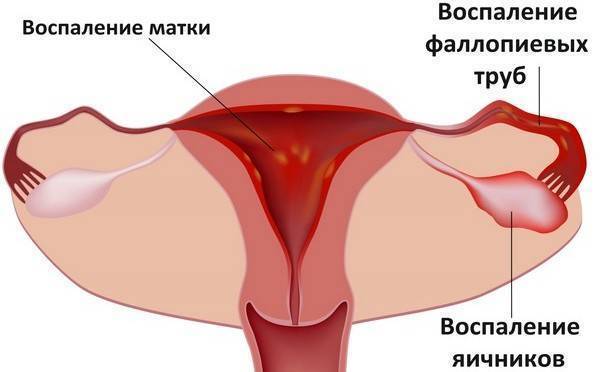
Лечение трубно-перитонеального бесплодия
Лечение начинают после исключения воспалительного процесса специфической этиологии — туберкулеза гениталий.
Первый этап: коррекция патологических изменений органов малого таза во время оперативной лапароскопии и гистероскопии.
Второй этап: раннее восстановительное лечение — с 1–2-х суток после эндоскопической операции. Продолжительность лечения составляет 3–10 дней. Применяют медикаментозные и немедикаментозные методы лечения.
- Антибактериальная терапия (начинают с интраоперационного введения антибиотиков широкого спектра действия). Периоперационная антибактериальная профилактика заключается во введении одной терапевтической дозы антибиотиков широкого спектра действия внутривенно во время операции и в раннем послеоперационном периоде. Профилактика антибиотиками снижает риск послеоперационных инфекционных осложнений в среднем на 10–30%. Выбор антибиотиков зависит от объема оперативного вмешательства и риска развития послеоперационных инфекционных осложнений. Неблагоприятное влияние на исход оперативного вмешательства оказывают:
- наличие хронических очагов инфекции (эрозия шейки матки, хронический эндометрит и сальпингоофорит; инфекции, передающиеся половым путем);
- длительное и травматичное вмешательство, большая кровопотеря.
Необходимость продолжения антибактериальной терапии зависит от факторов, перечисленных выше, а также от клинической картины и показателей лабораторных методов исследования.
Инфузионная терапия (используют растворы коллоидов и кристаллоидов).
- Физиотерапия.
- Эфферентные методы лечения — плазмаферез, эндоваскулярное лазерное облучение крови, озонотерапия крови.
Третий этап. Отсроченное восстановительное лечение: по показаниям проводят немедикаментозную и гормональную терапию.
- Физиотерапия: методика и количество процедур подбирают индивидуально.
- Эфферентные методы лечения.
Четвертый этап: у пациенток со спаечным процессом в малом тазу III–IV степени по классификации Hulka проводится контрольная гистеросальпингография. При подтверждении проходимости маточных труб пациенткам разрешают половую жизнь без предохранения на фоне ультразвукового мониторинга фолликулогенеза.
Пятый этап: при отсутствии положительного эффекта от проведенного лечения и сохраняющемся нарушении проходимости маточных труб, выявлении ановуляции рекомендуют применять индукторы овуляции или методы вспомогательной репродукции.
Если в результате проведенного поэтапного лечения беременность не наступила в течение 1 года наблюдения у пациенток с I–II степенью спаечного процесса и в течение 6 мес у пациенток с III–IV степенью спаечного процесса, им нужно рекомендовать методы вспомогательной репродукции.
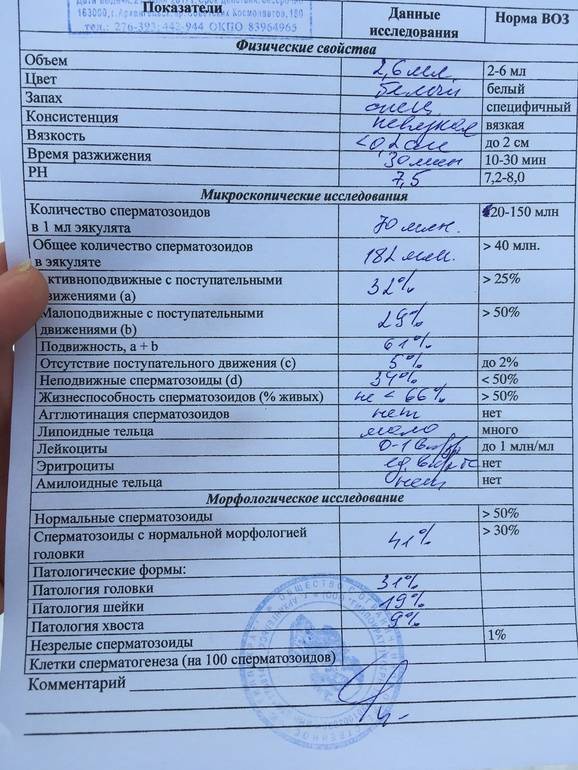
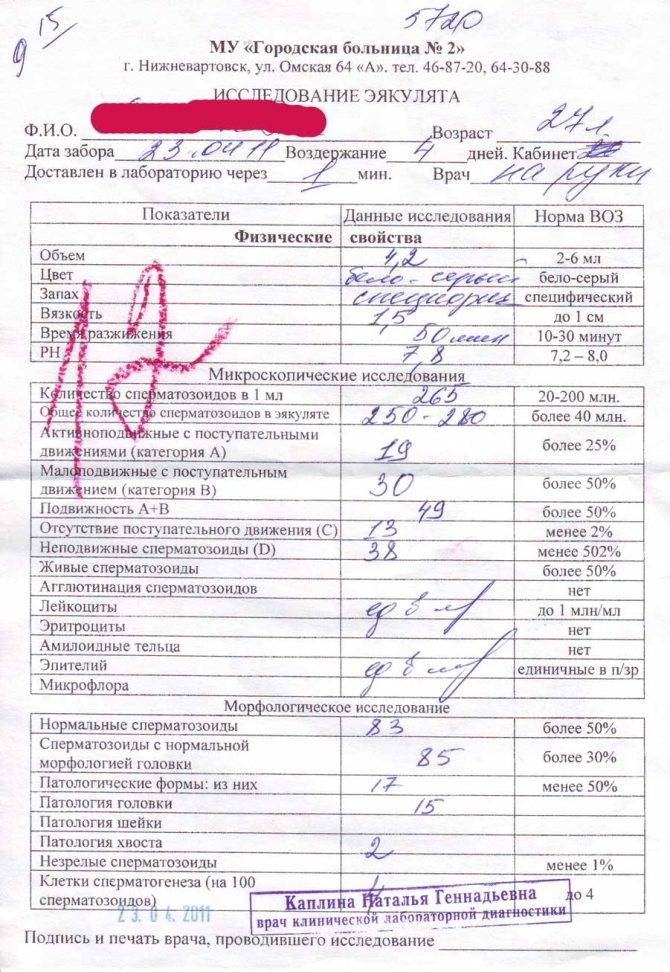
Нарушение подвижности спермиев
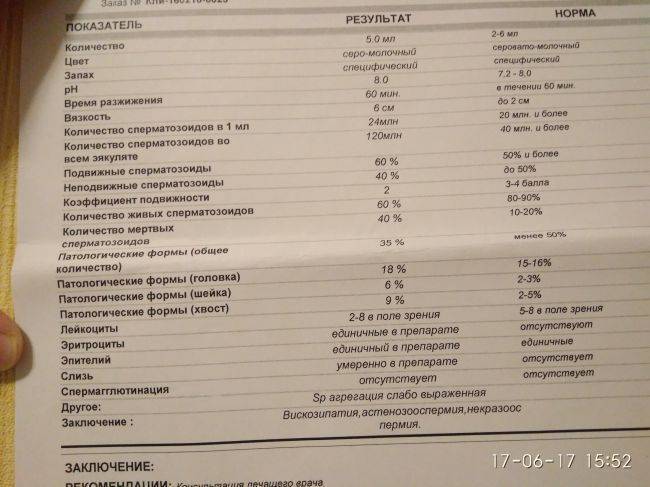
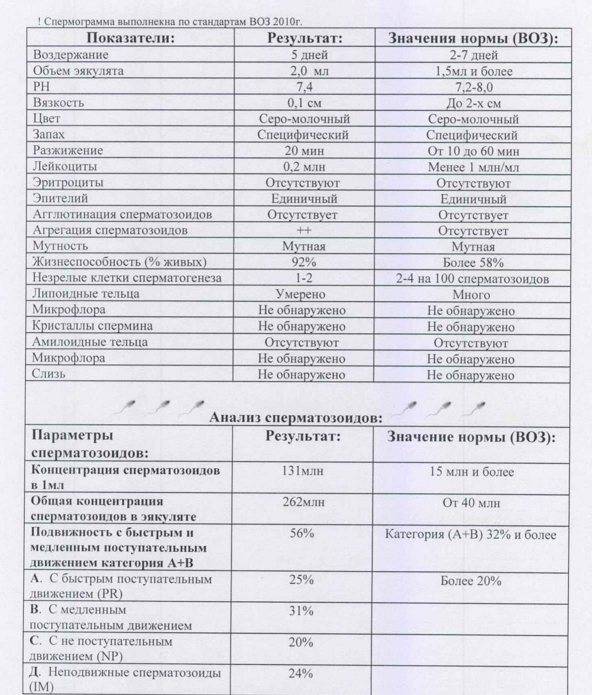
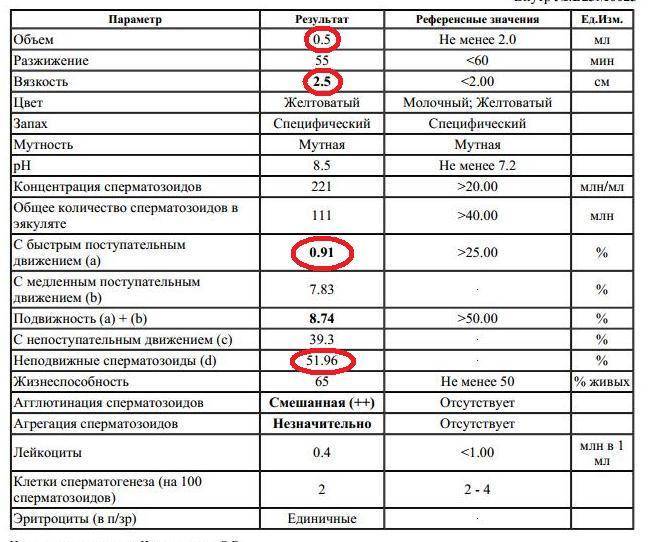
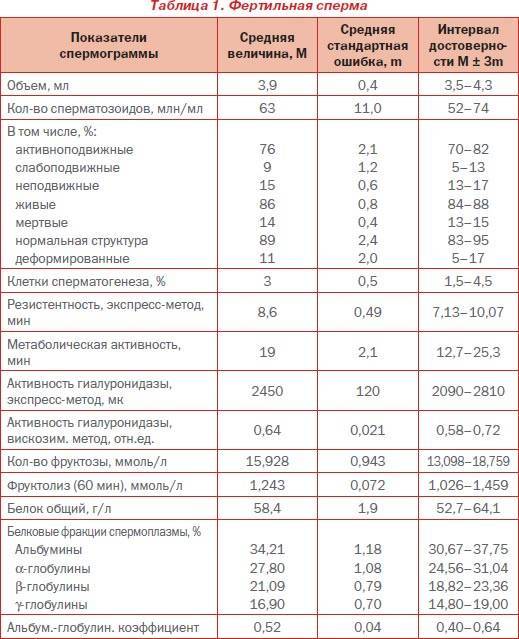
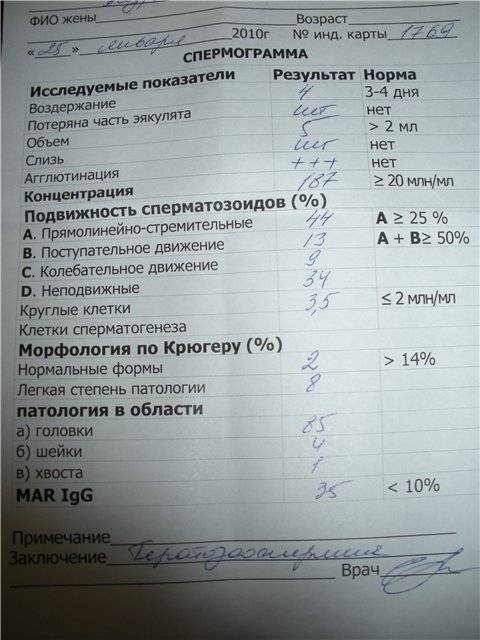
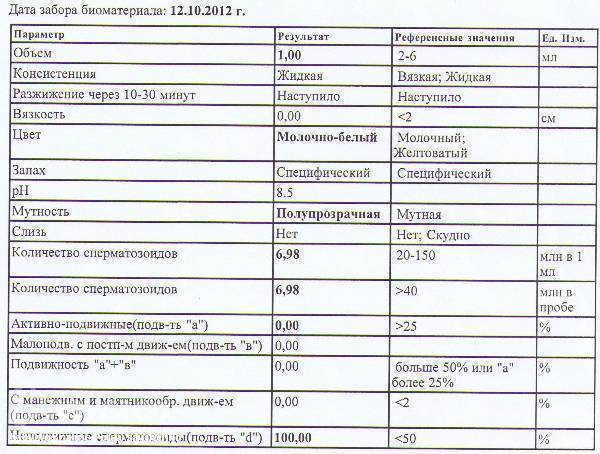
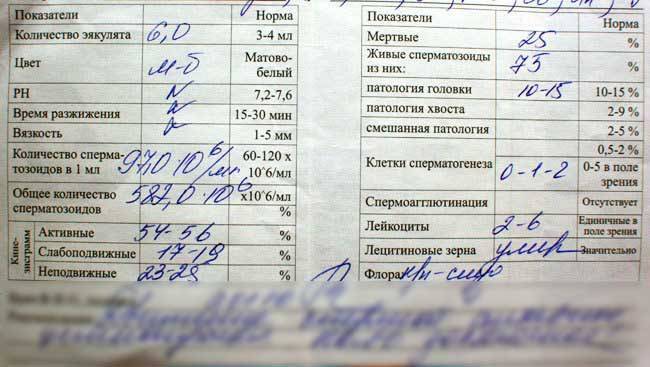
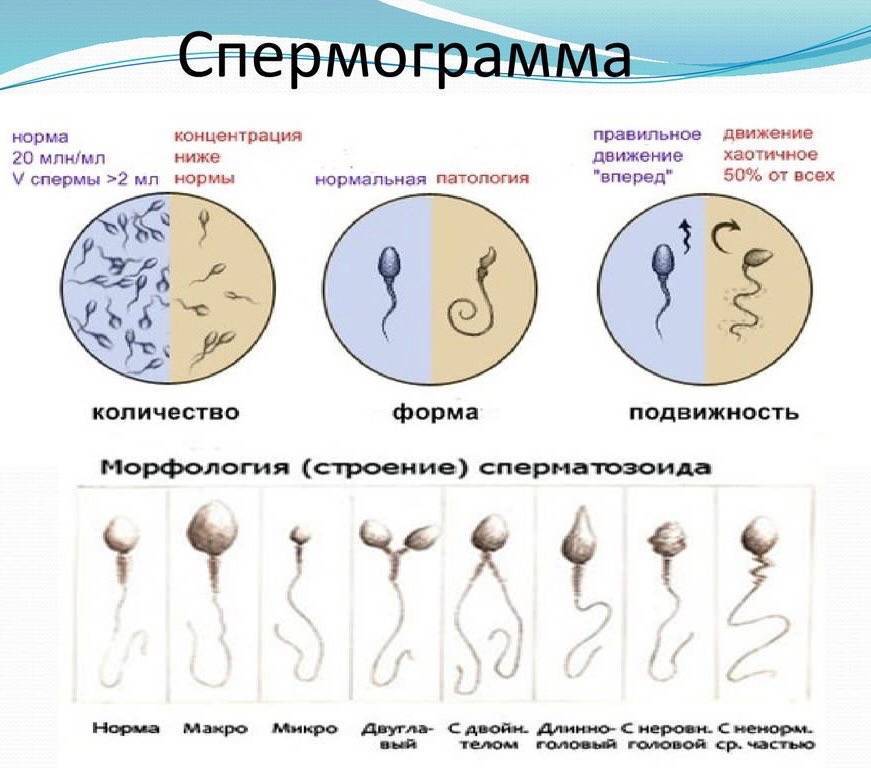
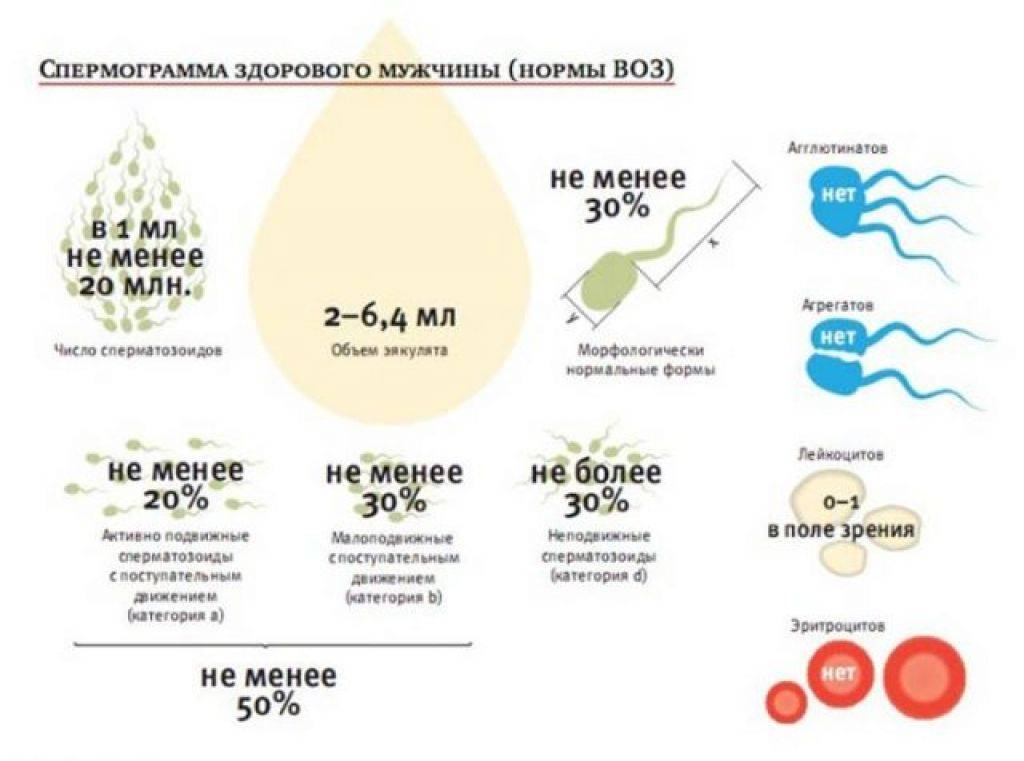
В спермограмме выявляются гаметы разной степени подвижности, поделенные на 4 основных типа: активно подвижные с прямолинейным движением – А, малоподвижные с прямолинейным движением – В, с колебательным или круговым движением – С, неподвижные – Д. В норме должно содержаться не менее 25% спермиев типа А, более 50% типа А+В, менее 50% типа Д.
У мужчины всегда выявляются спермии всех типов. К тому же на этот показатель оказывает прямое влияние длительность воздержания, так как при отсутствии секса более 7 дней в сперме копятся большое число погибших спермиев (некроспермия), что ухудшает качество спермы.
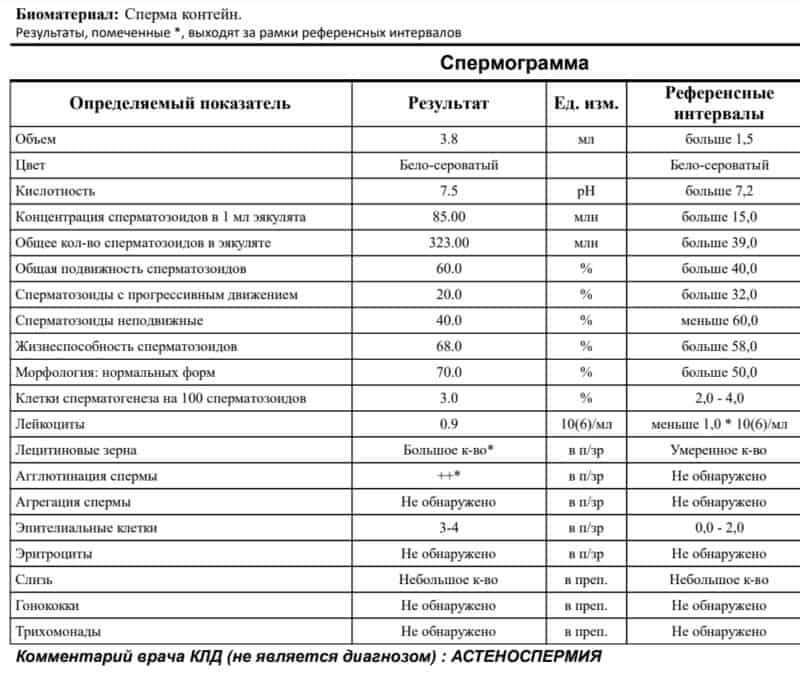
Нарушение подвижности спермиев – астенозооспермия, оказывает прямое влияние на вероятность оплодотворения, так как в этом случае половые гаметы не могут встретиться друг с другом. Причиной такого состояния могут быть генетические заболевания, аутоиммунные нарушения, курение, алкоголизм, радиация, гормональный дисбаланс. Стоит отметить, что при диагностировании астенозооспермии всегда проводят исследование жизнеспособности спермиев, чтобы определить, что стало причиной нарушения подвижности: изменение строения или гибель клеток.
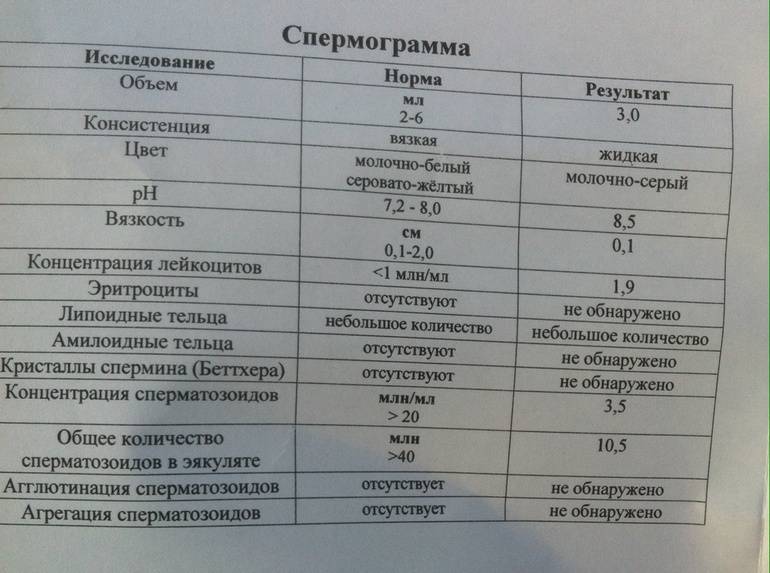
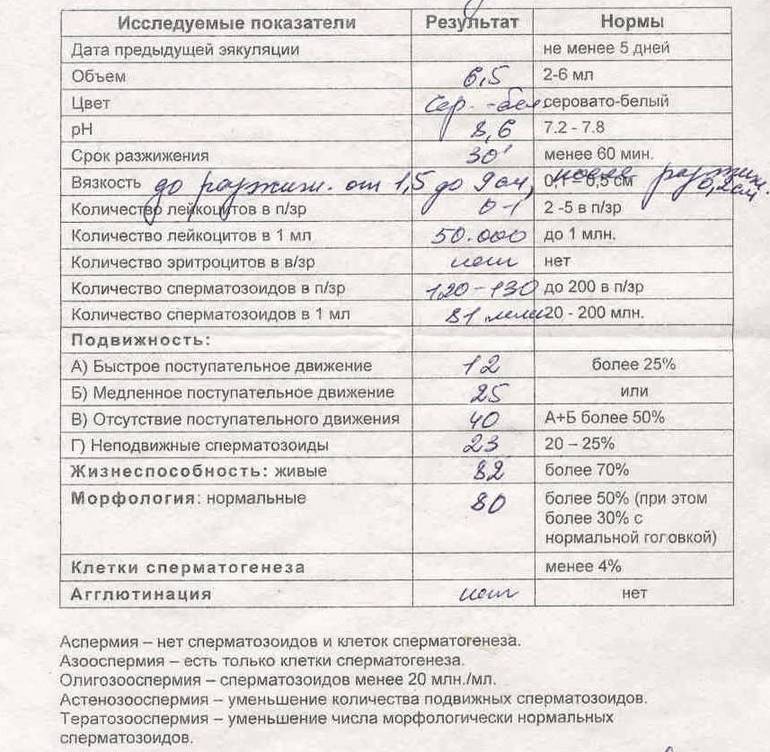
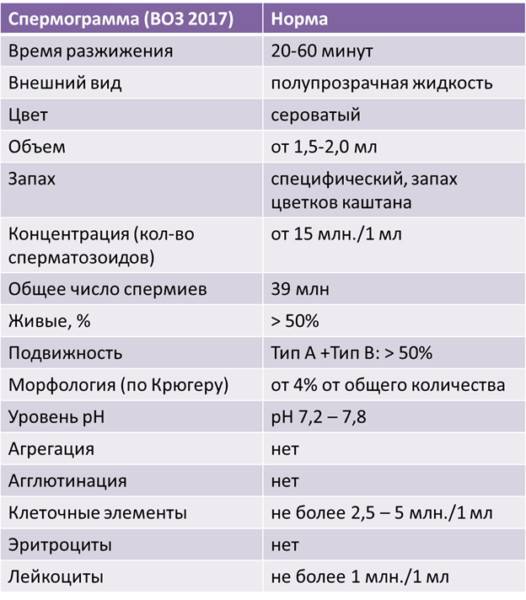
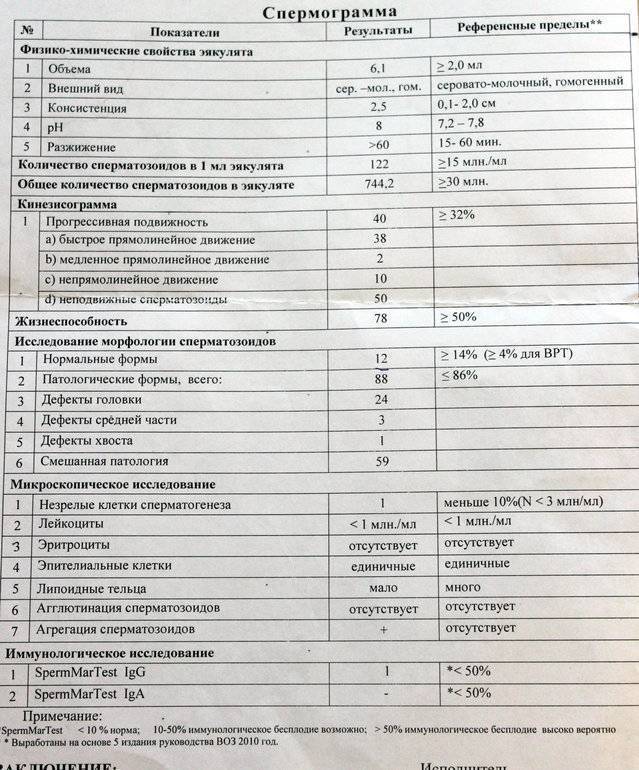
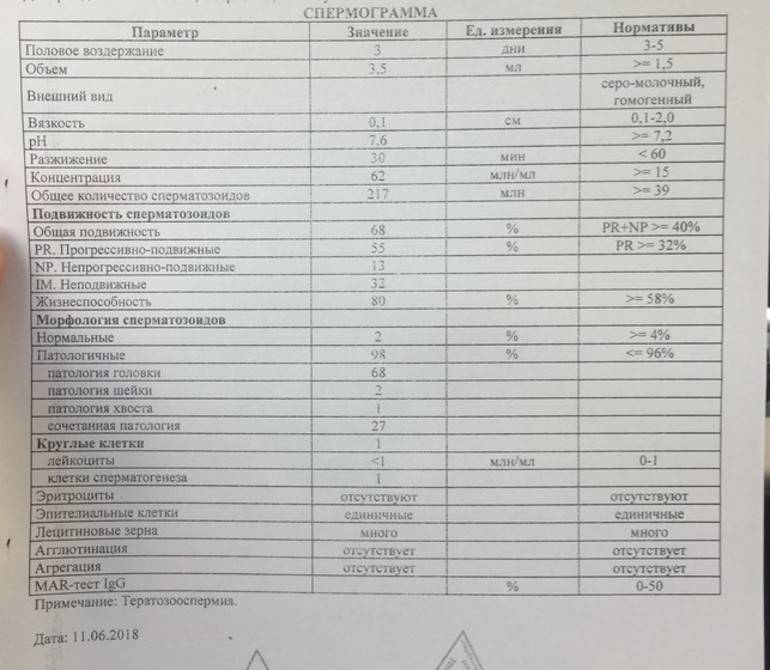
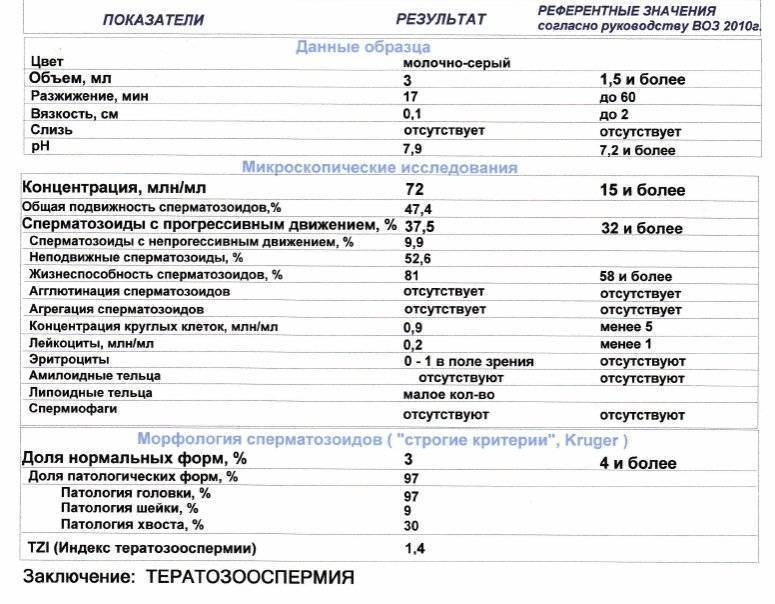
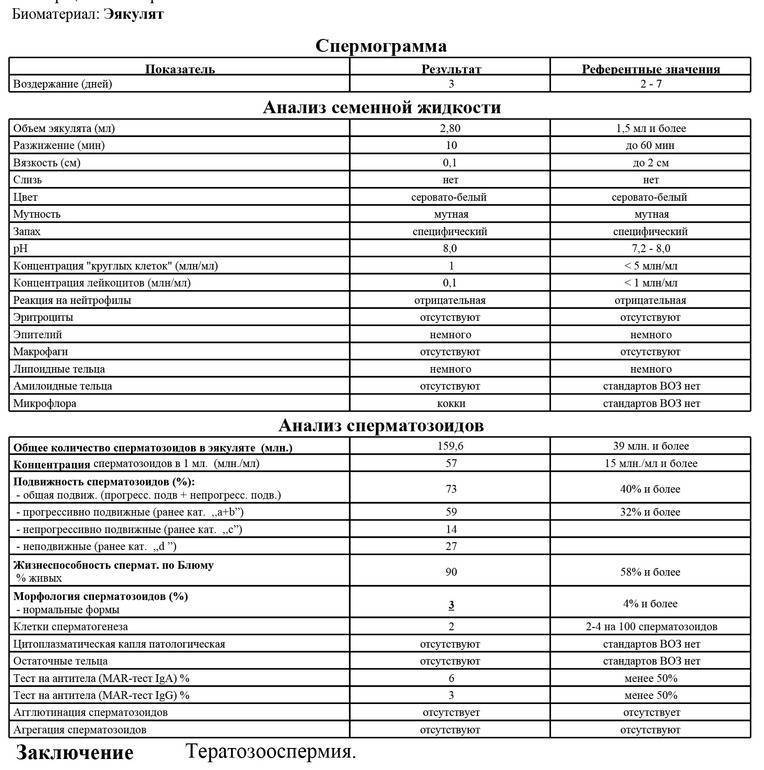
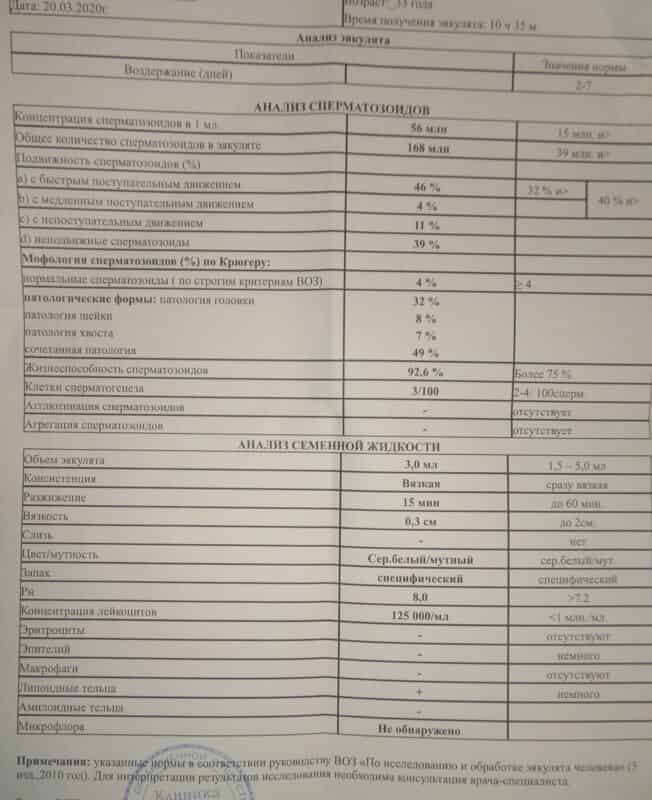
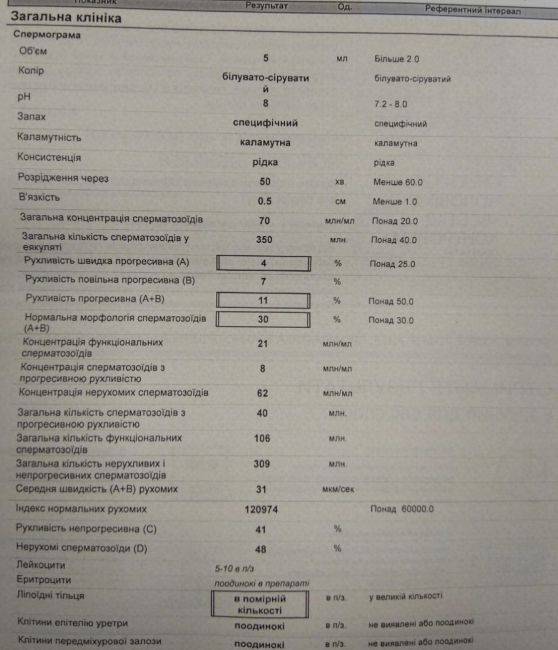
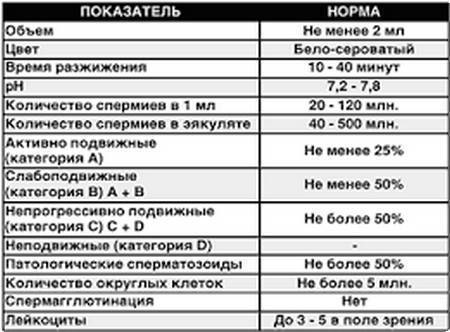
Норма спермограммы
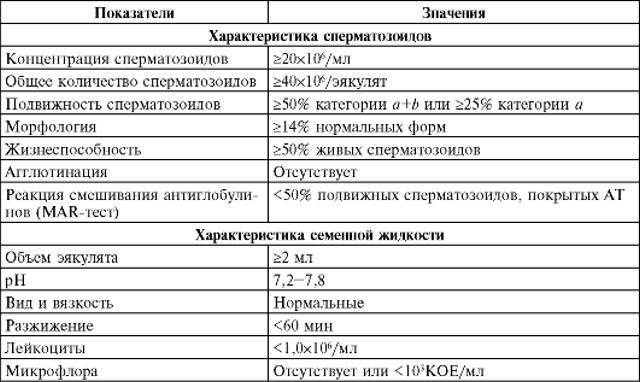
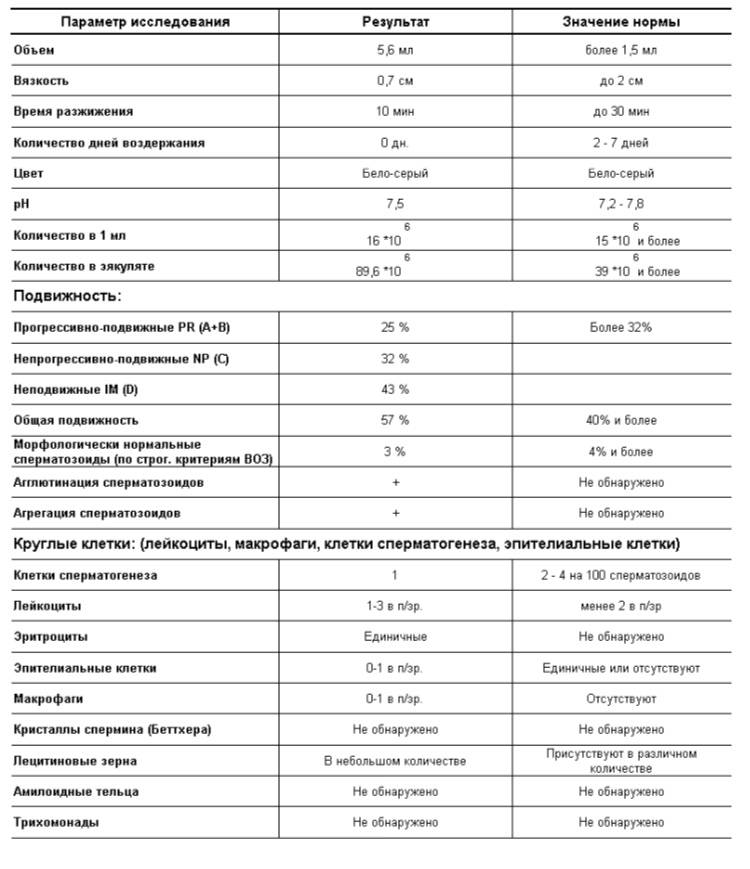
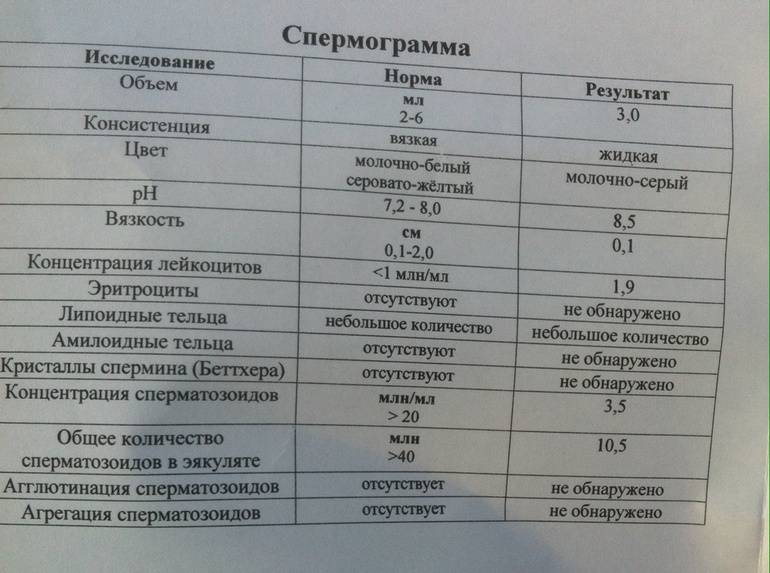
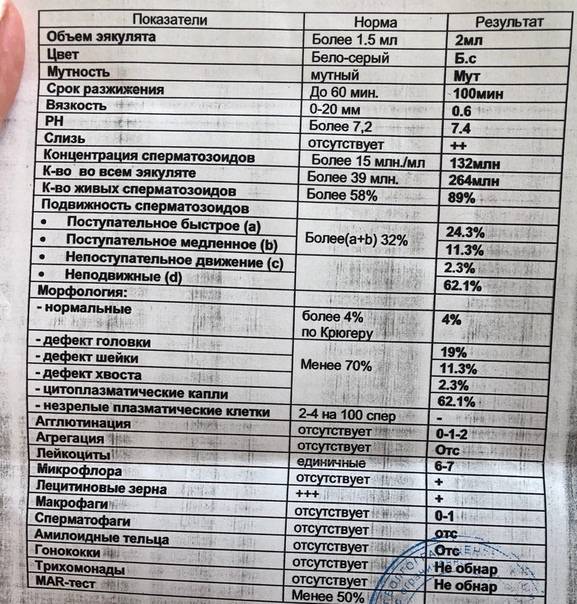
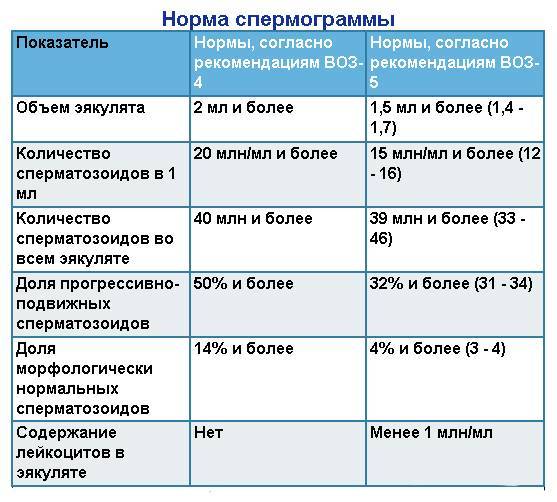
При расшифровке результатов спермограммы нормальными считаются следующие показатели:
- объем превышает 2 мл.;
- вязкая консистенция;
- разжижение происходит спустя 10-30 минут;
- вязкость составляет до 2 см;
- бело-сероватый цвет;
- специфический запах;
- мутность;
- pH насчитывает 7.2-8;
- слизь отсутствует;
- число сперматозоидов составляет 20-200 млн в 1 мл.;
- общее число сперматозоидов превышает 40 млн в эякуляте;
- число активноподвижных сперматозоидов превышает 25%;
- на неподвижные сперматозоиды приходится менее 50%;
- агрегация и агглютинация отсутствуют;
- число лейкоцитов не превышает 1 млн;
- показатель нормальных сперматозоидов превышает 50%;
- клетки сперматогенеза – 2-4;
- нормальная морфология головки наблюдается более чем у 30% сперматозоидов.
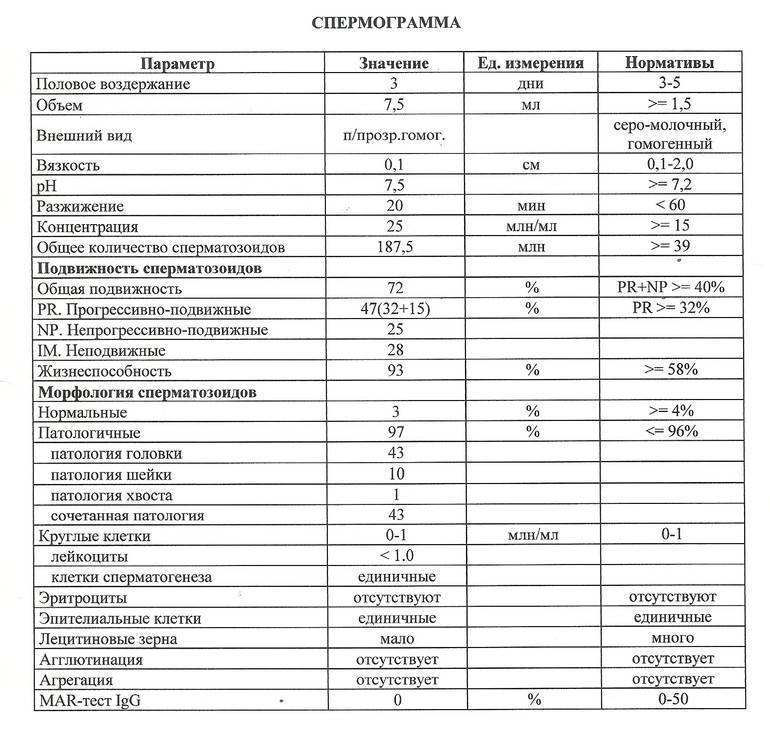
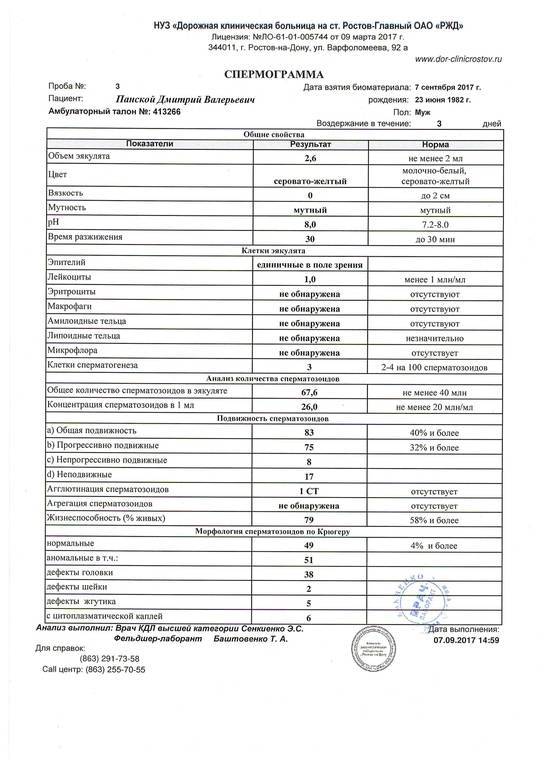
Расшифровка спермограммы
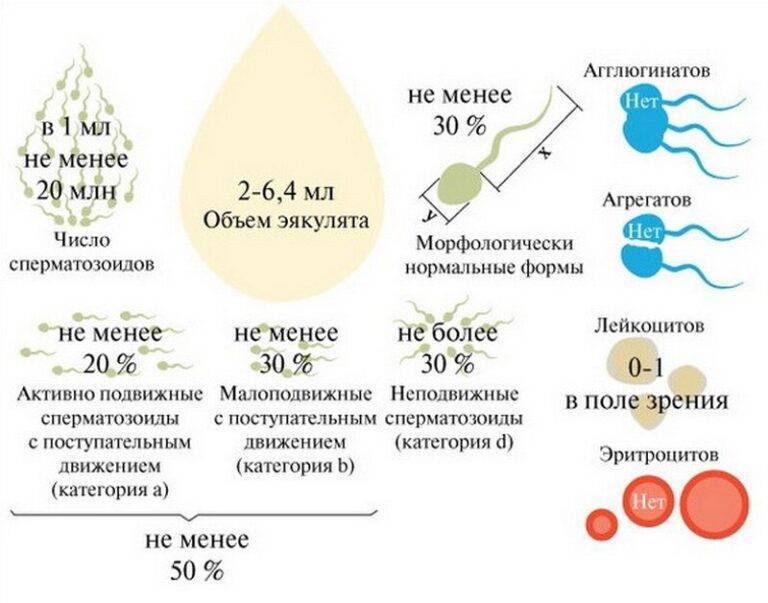
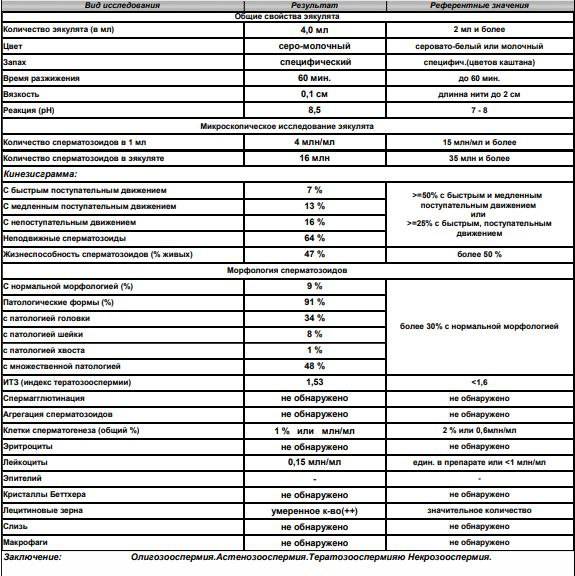
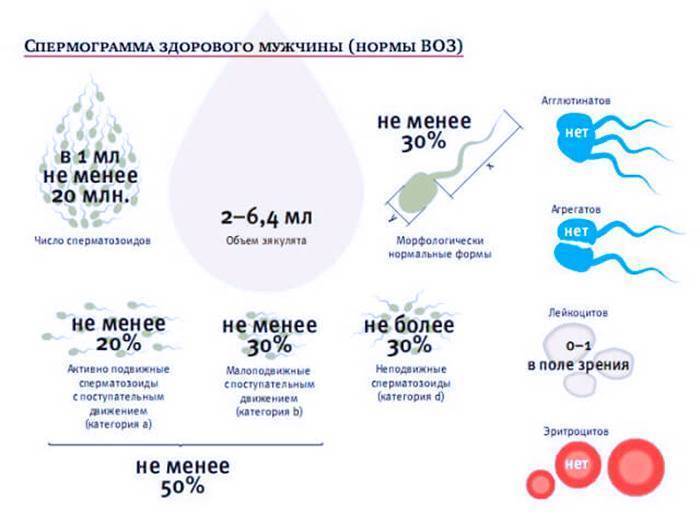
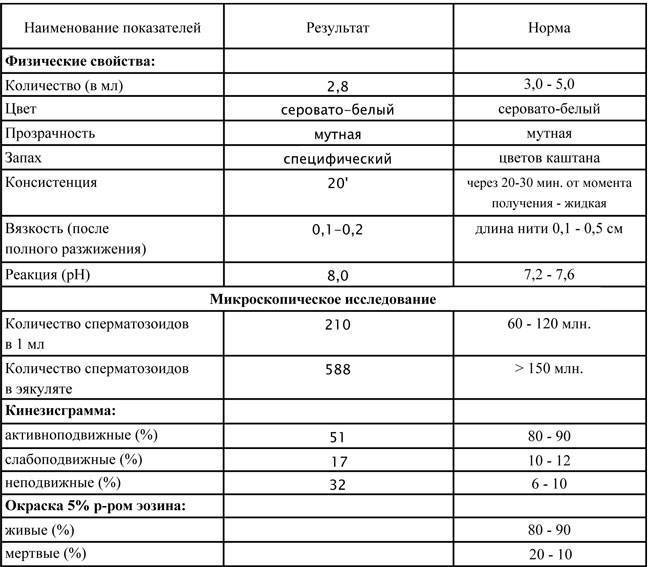
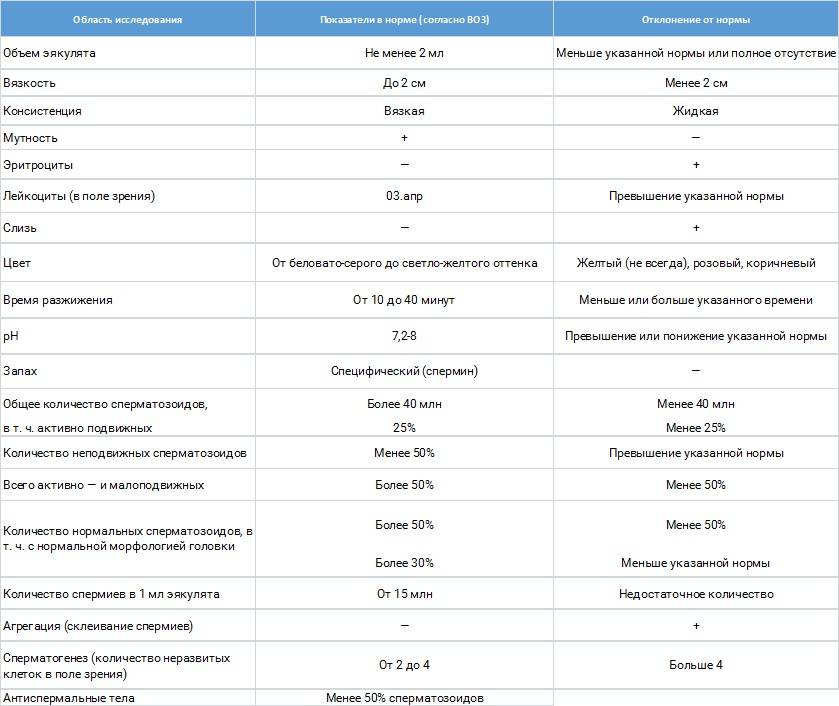
Оценка эякулята проводится по макро- и микроскопическим параметрам.
Макроскопические показатели включают следующие понятия:
- объем – в норме 2-6 мл;
- цвет – белый с легким сероватым или желтоватым оттенком;
- кислотность – в норме 7,2 – 8,0;
- характерный запах;
- вязкость – растяжение капли спермы с помощью пипетки не превышает 20 мм;
- разжижение – происходит не более, чем за 60 минут.
Микроскопические показатели определяют параметры клеточного состава эякулята:
- количество – в 1 мл спермы в норме содержится не менее 20 млн половых клеток;
- подвижность специалист оценивает по 4 группам: от самых быстрых до полностью неподвижных (категории a, b, c, d), активных сперматозоидов должно быть более 50%;
- количество сперматозоидов с правильным морфологическим строением – не менее 14% от общего количества (в анализе спермограммы по Крюгеру — так называемые строгие критерии Крюгера — подробно анализируется каждый сперматозоид: оценивается внешний вид и все необходимые параметры. К норме относят только идеальный сперматозоид);
- склеивание и скопления клеток – в норме отсутствуют;
- лейкоциты – не более 1 млн в 1 мл спермы;
- эритроциты – в норме отсутствуют.
Ориентироваться на результаты спермограммы следует только в том случае, если были соблюдены правила подготовки и анализ был выполнен квалифицированным эмбриологом. Именно квалификация эмбриолога и использование мощных микроскопов – залог достоверности результата анализа. Иногда пациенты уже после выявления в анализе отклонений понимают, что режим подготовки был нарушен, или обращаются к нашим специалистам с сомнительным результатом анализа, выполненного в сетевой лаборатории. Тогда мы рекомендуем исследование переделать.
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Витамины и препараты для улучшения сперматогенеза
Поскольку бывает сложно организовать сбалансированный рацион, учитывающий потребность во всех витаминах и микроэлементах, для мужчин были разработаны специальные витаминно-минеральные комплексы, компенсирующие недостаток наиболее важных веществ. Основные входящие в них компоненты:
- Витамин В9 (фолиевая кислота) – не только улучшает морфологию сперматозоиодов, но и улучшает состояние сосудов и нервной системы;
- Коэнзим Q10, селен, витамин Е, глутатион – это в первую очередь антиоксиданты, защищающие клетки от повреждений, нормализующие работу половых желез;
- Цинк – необходим для синтеза половых гормонов;
- L-карнитин – повышает двигательную активность сперматозоидов за счет обеспечения их энергией.
Эти вещества позволяют улучшить параметры эякулята и увеличить шанс на зачатие. Поскольку разные комплексы содержат разные дозы и разные дополнительные элементы, их должен назначать специалист, подбирая препарат индивидуально для каждого пациента.
Помимо этого, могут использоваться и другие препараты, назначаемые врачом урологом-андрологом при выявлении воспалительных, гормональных или иных причин ухудшения качества спермы.
Почему снижается количество сперматозоидов
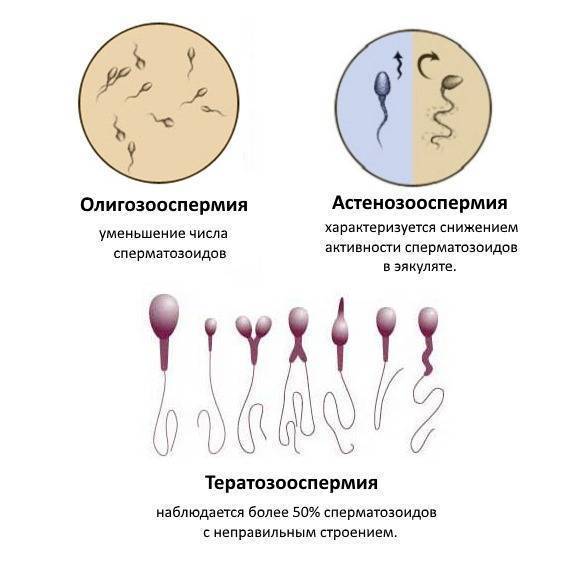
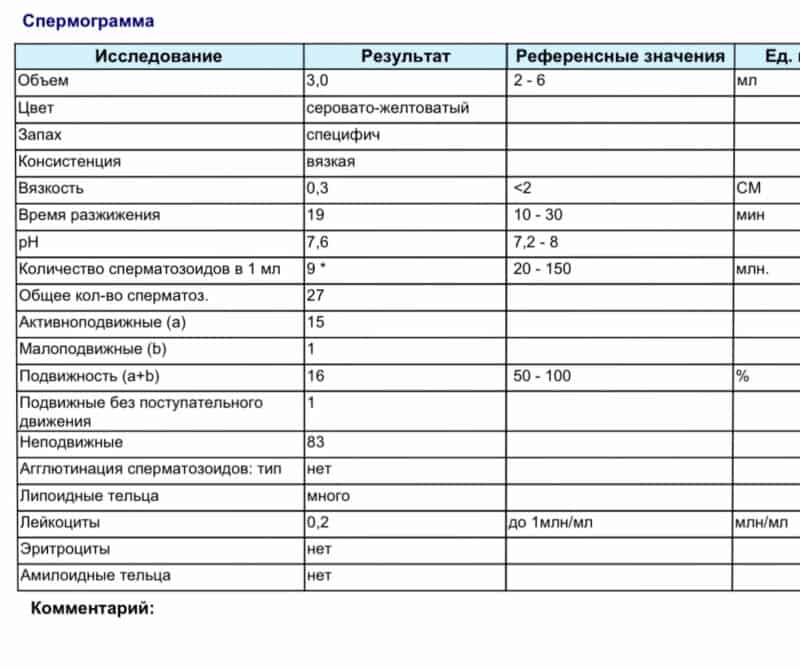
Снижение количества сперматозоидов имеет научное название олигоспермия. Согласно последним данным ВОЗ, подобное явление происходит, когда количество сперматозоидов в 1 мл спермы меньше 15 миллионов. Однако эти нормы со временем меняются — ранее минимальное количество сперматозоидов составляло 20 миллионов. Олигосеприя признана одной из наиболее распространенных причин мужского бесплодия, но она не исключает полностью возможности стать отцом.
Олигоспермия может быть постоянной или временной, при этом причины данного явления не совсем известны. Врачи, несмотря на проведение многих анализов, не могут четко определить, что является причиной этого заболевания. К провоцирующим факторам специалисты относят неправильное образование сперматозоидов или закупорку семявыводящего протока.
Другие причины включают в себя:
- гормональные нарушения;
- генетические заболевания (например, синдром Клайнфелтера);
- осложнения после инфекций (паротитный орхит);
- вызванное лекарством повреждение в мочеполовой системе (химиотерапия, сульфасалазин, тетрациклин, спиронолактон, анаболические стероиды);
- перегрев яичек;
- электромагнитное излучение;
- врожденные дефекты;
- обструкция эпидидимиса или эякуляторного протока;
- осложнения после венерических заболеваний (например, гонорея);
- послеоперационные состояния (удаление сосудов, осложнения после операции на паховой грыже);
- гипертрофия семенных пузырьков.
Как видно, может быть много причин олигоспермии. Тем не менее, может возникнуть и идиопатическая олигоспермия, которая не обусловлена каким-либо из вышеупомянутых факторов.
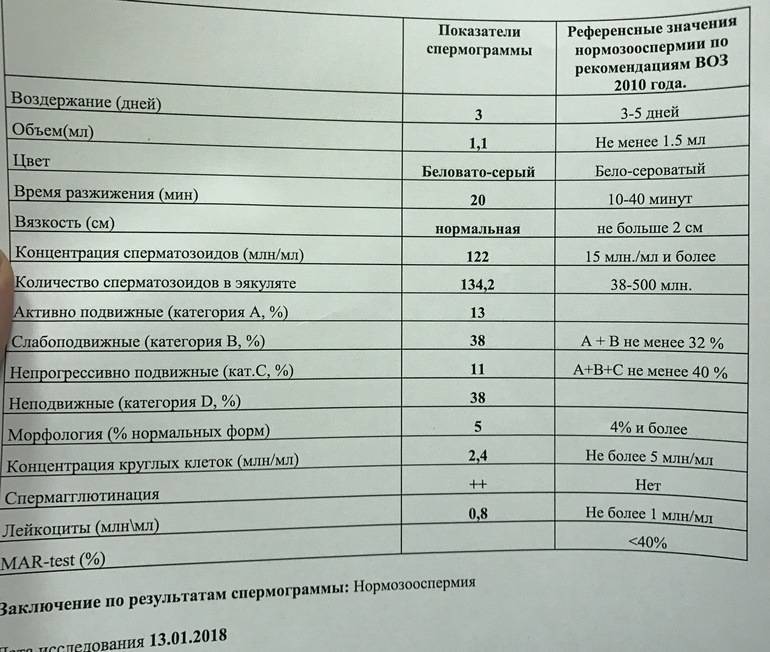
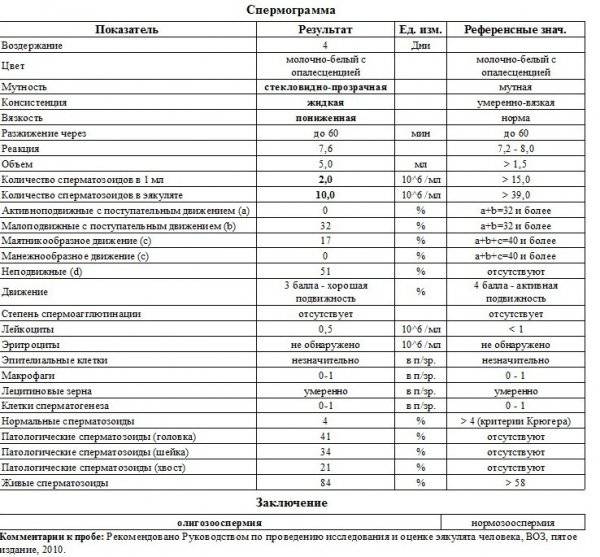
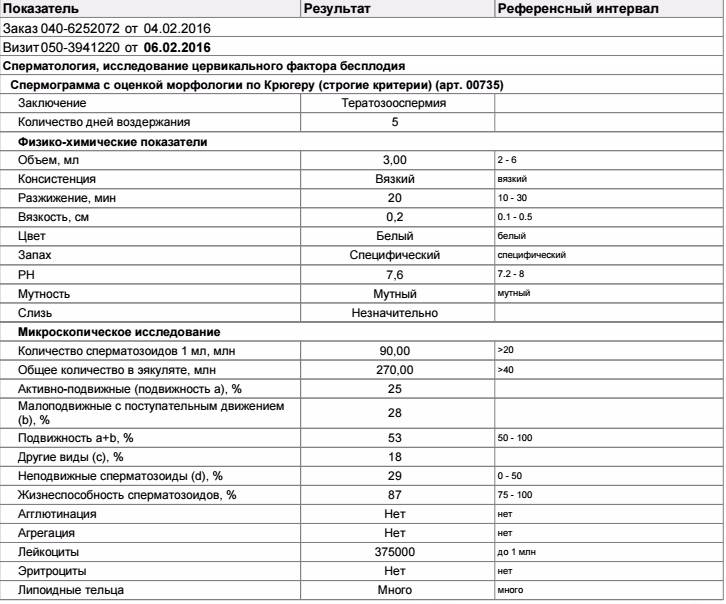
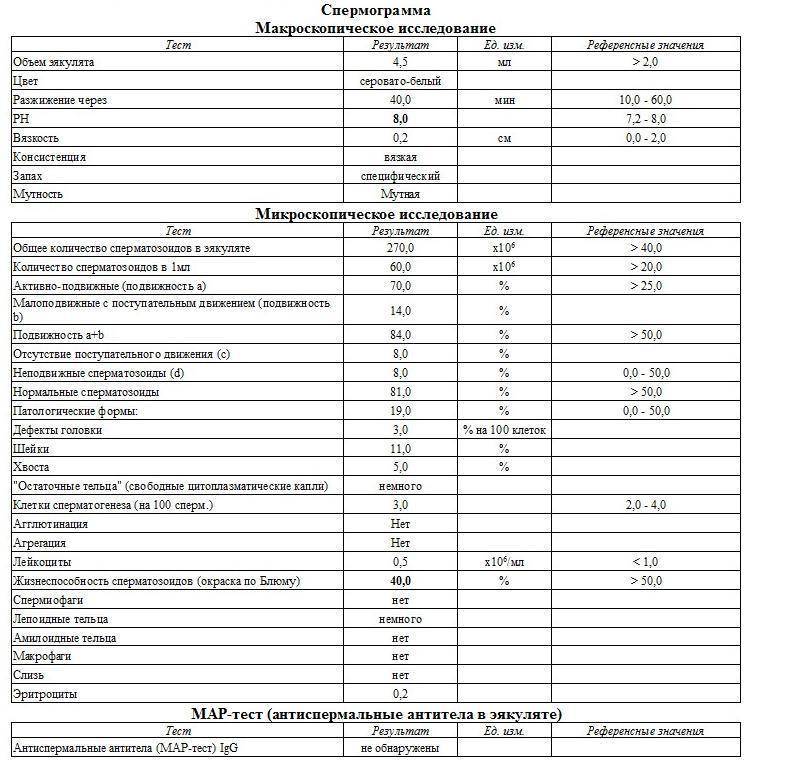
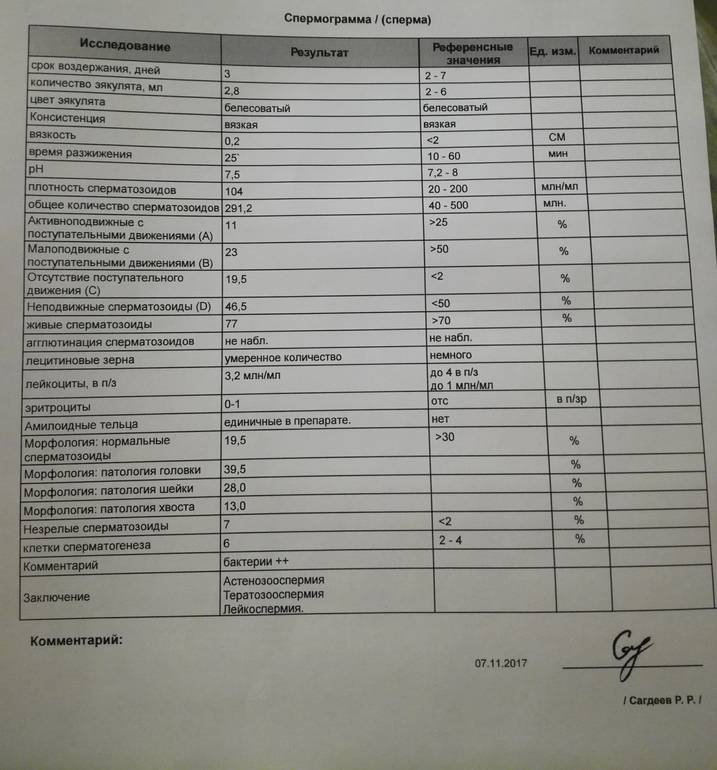
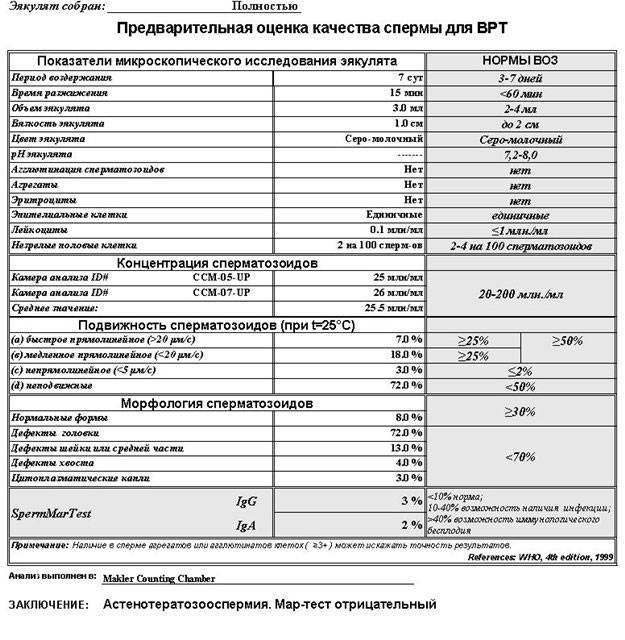
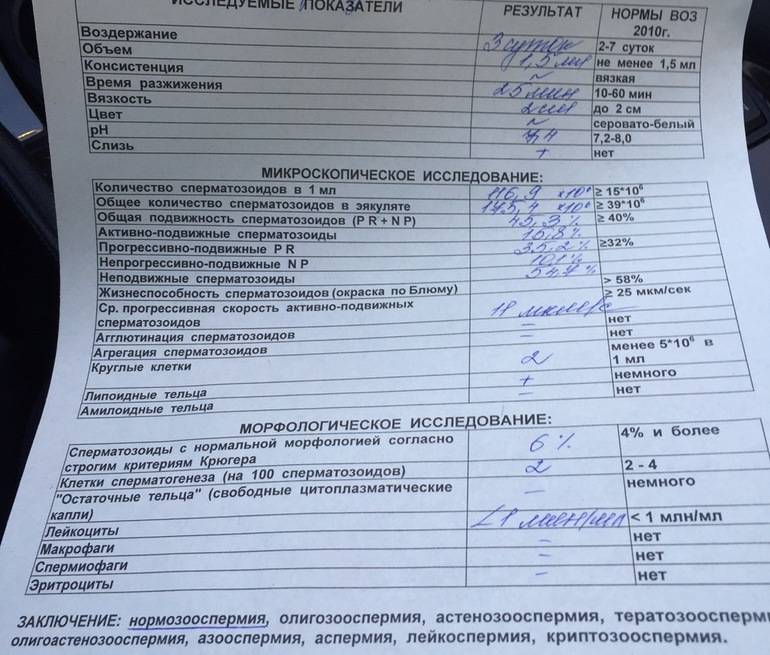
Некоторые нормальные параметры и патологические отклонения в спермограмме(в соответствии с последним пересмотром ВОЗ, 2010)
| Параметр | Объем спермы |
| Нормальное значение | ≥ 1,5 мл |
| Патологические отклонения | аспермия — отсутствие спермыолигоспермия (гипоспермия) — уменьшение объема спермы |
| Параметр | Концентрация сперматозоидов |
| Нормальное значение | ≥ 15 млн. в 1 мл |
| Патологические отклонения | азооспермия — отсутствие сперматозоидов в спермеолигозооспермия — снижение концентрации сперматозоидов |
| Параметр | Прогрессивная подвижность |
| Нормальное значение | ≥ 32 % |
| Патологические отклонения | астенозооспермия — снижение концентрации сперматозоидов с прогрессивным движением |
| Параметр | Жизнеспособность |
| Нормальное значение | ≥ 58 |
| Патологические отклонения | некроспермия — снижение концентрации живых сперматозоидов |
| Параметр | Количество нормальных форм сперматозоидов |
| Нормальное значение | ≥ 4 % |
| Патологические отклонения | тератозооспермия — снижение концентрации нормальных форм сперматозоидов |
Список, включающий продукты, повышающие качество спермы
Овощи, зелень и фрукты:
Орехи (грецкие, миндаль, кешью и другие). Содержат много цинка, отвечающего за выработку сперматозоидов и уровень тестостерона. Мужчине желательно съедать горсть орешков ежедневно в качестве закуски или добавляя в разные блюда. Бананы. В их составе обнаружено большое количество витаминов группы В, магний, цинк и витамины А и С. В комплексе они положительно влияют на гормональный фон и выработку здоровой спермы. Чеснок и зелень. Именно такое сочетание дает организму мужчины необходимое количество витамина В6, а также селена – микроэлемента, влияющего на строение сперматозоидов. Щедро сдабривая зеленью с чесноком любимые блюда, представители сильного пола могут повысить либидо, улучшить кровообращение (в том числе и в области мошонки) и отрегулировать уровень тестостерона. Авокадо. Имеет в составе много витамина Е, увеличивающего подвижность мужских половых клеток, их вероятность проникновения в яйцеклетку и оплодотворения. Как известно, сперматозоиды достигают женской половой клетки примерно за сутки, встречая на своем пути много препятствий (кислая среда влагалища, слизистая пробка и т. д). Чем выше качество семенной жидкости, тем большей будет способность к зачатию у мужчины. Спаржа. Положительно влияет на мужское здоровье и обеспечивает улучшение качества и количества спермы. Еще один плюс спаржи – повышение иммунитета за счет большого количества содержащегося в ней витамина С. Как показывает практика, частые простуды и особенно вирусные заболевания с высокой температурой способны негативно сказаться на составе семенной жидкости и ее выработке
Повышая сопротивляемость организма к вирусам, мужчина повышает и фертильность, что важно для будущего зачатия. Яблоки
Сочные, богатые витаминами фрукты помогают выработке достаточного количества спермы. Помидоры
Регулярно употребляя овощи в любом виде, можно улучшить количество спермы. Особенно полезны томаты мужчинам, которые курят или живут в неблагоприятной экологической ситуации
Содержащийся в кожуре помидоров ликопин нейтрализует свободные радикалы и улучшает состояние мелких сосудов и капилляров, что важно для производства семенной жидкости. Семена тыквы
Доступный и вкусный растительный продукт, в котором много цинка, влияющего на выработку тестостерона. В семечках содержится также большое количество витамина Е и кислоты омега-3, способствующих активному приливу крови к половым органам и выработке спермы хорошего качества. Употреблять этот продукт нужно по определенному правилу, а именно – между приемами пищи, не смешивая с другими блюдами. Гранат. Поможет мужчинам, которые находятся в состоянии хронического стресса, имеют сниженное половое влечение и, как следствие, семенную жидкость с неполноценными или слабыми сперматозоидами.
Животная белковая пища и продукты для улучшения качества спермы:
- Первое место в списке занимают устрицы. Этот морепродукт оказывает многостороннее положительное действие на организм мужчин: усиливает эрекцию, увеличивает количество активных сперматозоидов, повышает тестостерон и половую активность. Достаточно съедать 15 г устриц, чтобы обеспечить хорошую фертильность.
- Красная рыба и морепродукты. Блюда с ними будут богаты нежирными кислотами, улучшающими состояние сосудов, и белком – строительным материалом для сперматозоидов. Употреблять рыбу нужно не реже, чем три раза в неделю, заменив ею жирную и тяжелую мясную пищу.
- Куриное мясо, кролик и телятина. Также богаты белком, необходимым мужчинам для производства качественной спермы. Дополнить мясное меню можно нежирными сортами говядины и молодой бараниной.
- Молочные продукты. Наилучшими будут твердый сыр, домашний творог, нежирное молоко (в случае если организм хорошо его переносит).
- Куриные яйца. Содержат не только белок, но все необходимые организму мужчины вещества. Регулярное потребление продукта полезно для выработки нужного количества спермы с жизнеспособными сперматозоидами. При этом увлекаться диетой с большим количеством яиц не следует – они повышают уровень холестерина, что отрицательно отражается на состоянии здоровья.
Возможно ли улучшение без лекарств
Лечение некоторых проблем, которые приводят к плохой морфологии сперматозоидов, видимых в результатах спермограммы, осуществляется самим простым способом: приобретением привычки к правильному питанию. Улучшение состава спермы может быть достигнуто пересмотром рациона, включающим:
- включение продуктов с высоким содержанием витамина С;
- добавлением продуктов, богатых цинком, благоприятно влияющих на работу репродуктивной системы, улучшающих функционирование половых желез и стимулирующих выработку спермы;
- обильным употреблением орехов и самых разных морепродуктов как веществ, стимулирующих в организме выработку тестостерона.
Положительно влияет на мужское здоровье и морфологию половых клеток обязательное добавление в пищу следующих продуктов:
- тыквенных семечек;
- нежирного молока;
- сыра;
- говяжьей печени;
- кукурузы;
- свежих овощей и фруктов (особенно богатых витамином C, аскорбиновой и фолиевой кислотами).
Положительно влияет на морфологию половых клеток добавление в пищу свежих овощей и фруктов
Мужчины, обеспокоенные тем, как улучшить морфологию спермограммы, должны категорически отказаться от употребления следующих видов пищевой продукции:
- блюд тяжелых и жирных, приводящих к приобретению лишнего веса;
- обильной белковой пищи;
- любого фастфуда, повышающего выработку в мужском организме женского гормона эстрогена.
Помимо правильного питания, лечение проблем, приводящих к выработке сперматозоидов с нарушенной морфологией, осуществляется иными способами, не требующими медикаментозного воздействия. В частности, положительно повлиять на состояние спермы может:
- исключение употребления алкоголя и отказ от курения;
- снижение применения антибиотиков и иных лекарственных средств, влияющих на мужскую репродуктивную систему;
- своевременное лечение заболеваний мочеполовой системы (как простатита, так и венерических болезней);
- обращение к врачу при любых проблемах со здоровьем, так как только квалифицированный специалист определит наличие конкретной проблемы, назначит соответствующее лечение и подскажет, как максимально эффективно усилить защитные функции организма;
- отказ от ношения слишком тесного нижнего белья и узких брюк;
- «уклонение» от контакта с пестицидами и некоторыми агрессивными представителями средств бытовой и сельскохозяйственной химии.
«Лечить» морфологию спермограммы без лекарств помогает комплекс мер: здоровый образ жизни и питания, ношение просторной одежды, регулярный уход за собой и своим здоровьем. При соблюдении этих условий восстанавливается нормальный процесс спермогенеза, то есть производятся здоровые, с морфологической точки зрения, сперматозоиды, обладающие оптимальной подвижностью и способные к оплодотворению.
Когда необходимо проведение спермограммы
Проведение спермограммы может назначаться в следующих ситуациях.
-
Бесплодный брак. Анализ проводится для определения мужского фактора бесплодия. Брак считается бесплодным, если в течение года стабильной половой жизни без использования противозачаточных средств не наступает желанная беременность.
-
Мужское бесплодие. Причина проблемы может заключаться в варикоцеле, простатите, травмах, гормональных сбоях, инфекции и так далее.
-
Подготовка к инсеминации. Спермограмма обязательно проводится в рамках подготовки к проведению искусственной инсеминации.
-
Подготовка к беременности. Анализ позволит оценить оплодотворяющую функцию мужчины.
-
Желание мужчины проверить уровень фертильности.
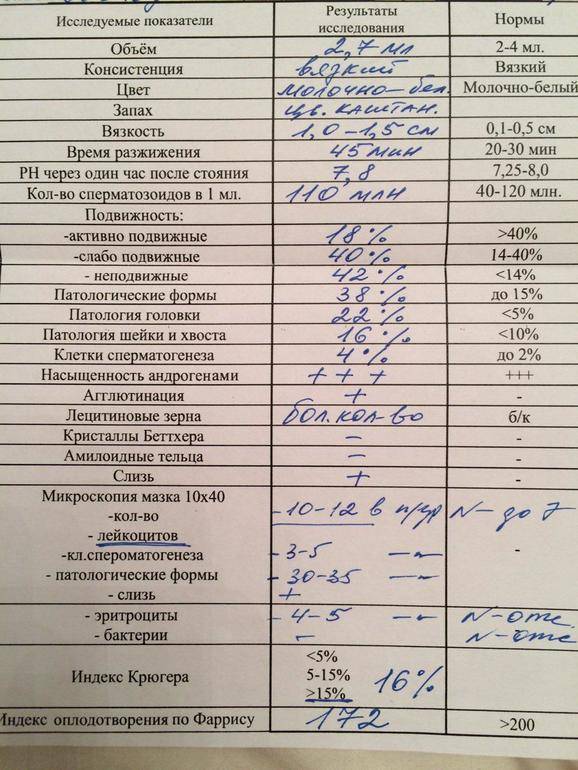
Как понять по результатам спермограммы, может ли мужчина быть способным к оплодотворению
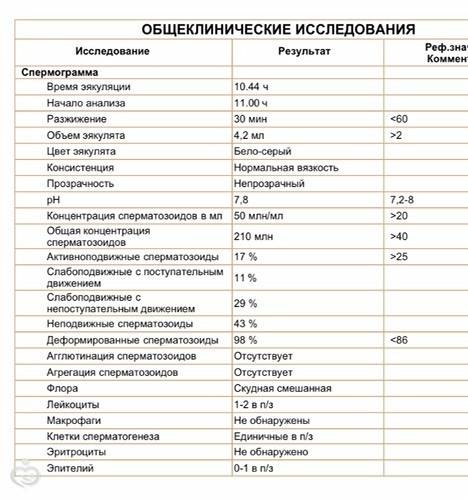
Исходя из приведенных выше показателей спермы, которые принято считать нормальными согласно рекомендациям ВОЗ в 1992 году, для оплодотворения необходимо не менее 10 млн сперматозоидов с активной подвижностью. Эта цифра получается из расчета: 20 млн. минимальная концентрация в 1 мл х 2 мл эякулята (минимум по стандартам ВОЗ)х 0.25 (25% активно поджных). Таким образом мы получаем абсолютное число сперматозоидов в эякуляте при котором возможно зачатие. Приведем пример: количество эякулята 3 мл, подвижных форм класса а-50%, концентрация сперматозоидов 30 млн в 1 мл. Перемножив эти показатели получим 45 млн сперматозоидов способных к оплодотворению. Другой эякулят с характеристиками: объем 4.5 мл с концентрацией 30 млн. сперматозоидов в 1 мл и подвижными формами класса а-10%. В этом эякуляте будет всего 13.5 млн сперматозоидов, способных к оплодотворению. Таким образом, несмотря на больший объем эякулята во втором примере функциональных сперматозоидов меньше, чем в первом примере, но оба результата спермограммы свидетельствуют о потенциальной способности к оплодотворению.