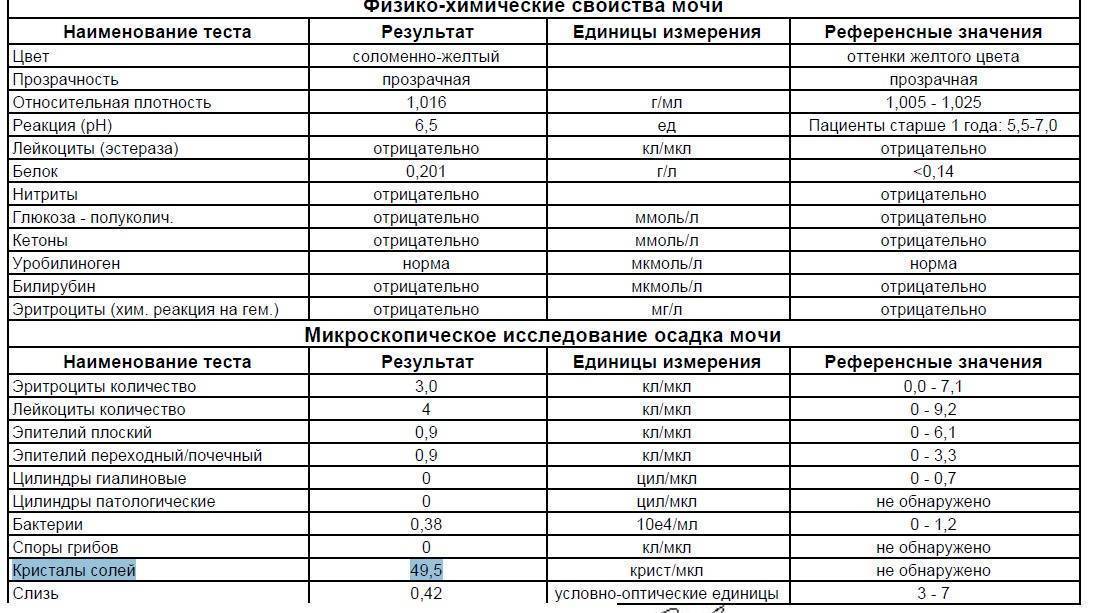
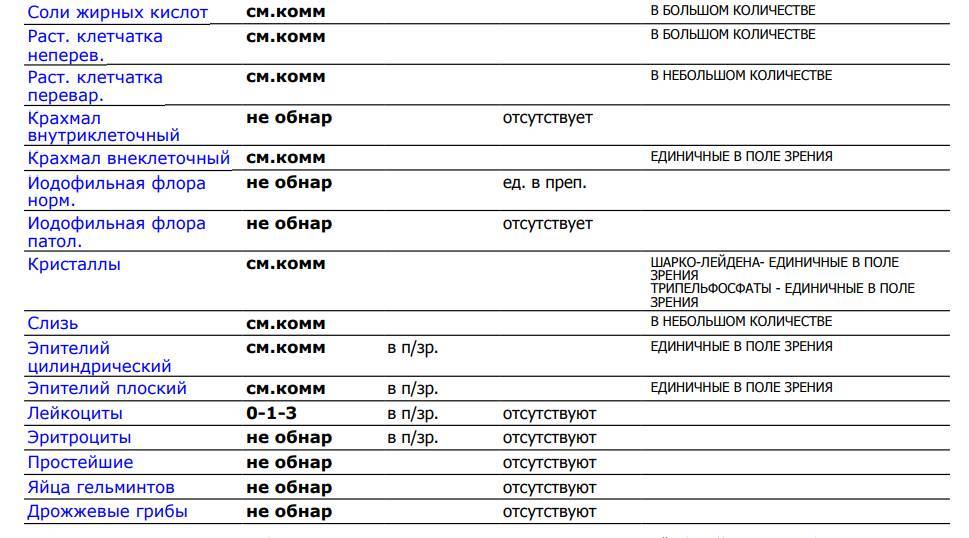
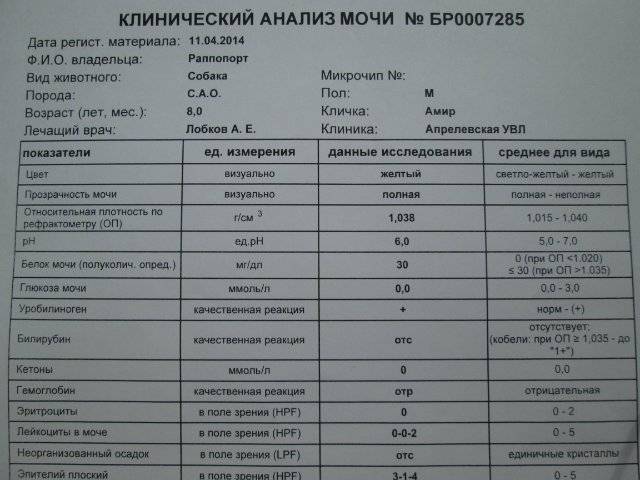
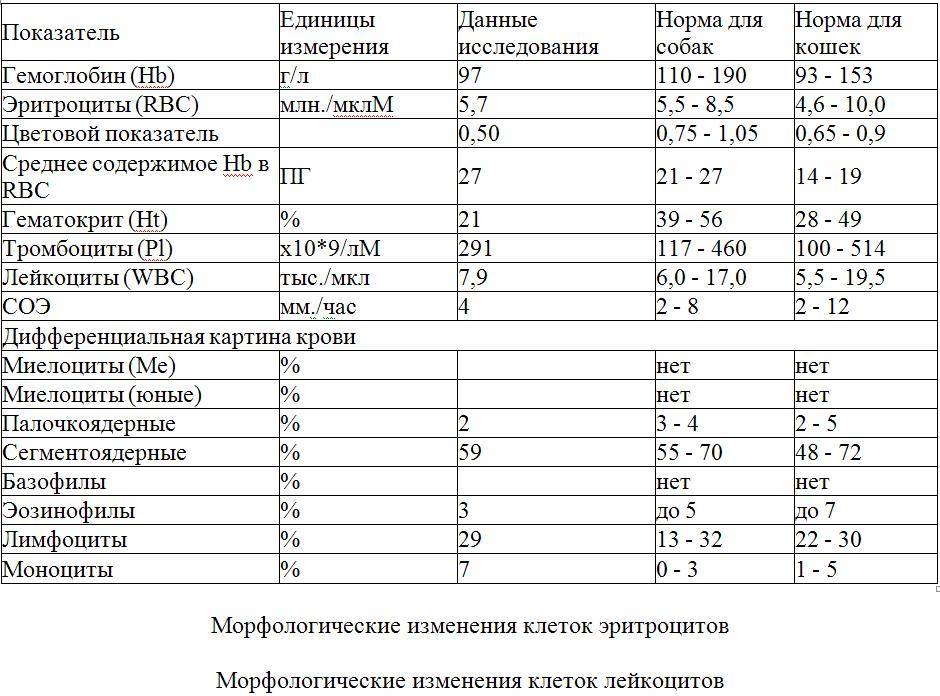
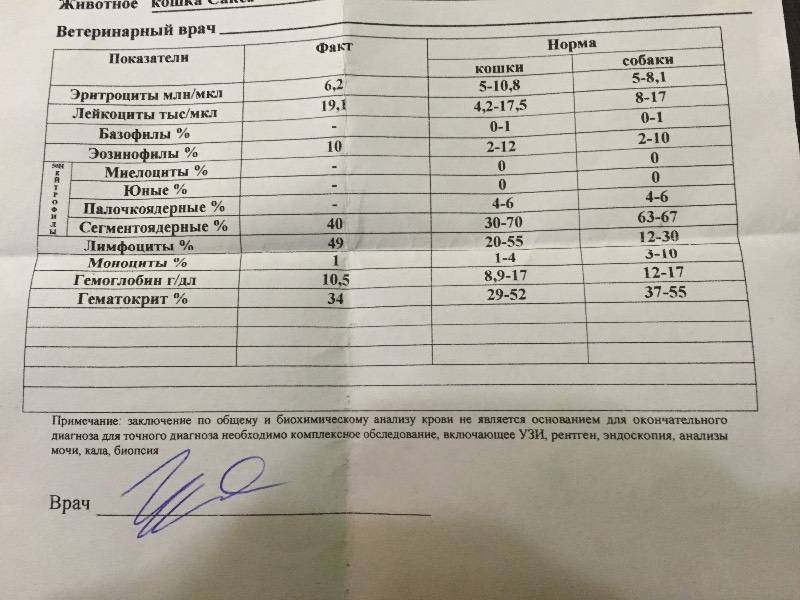
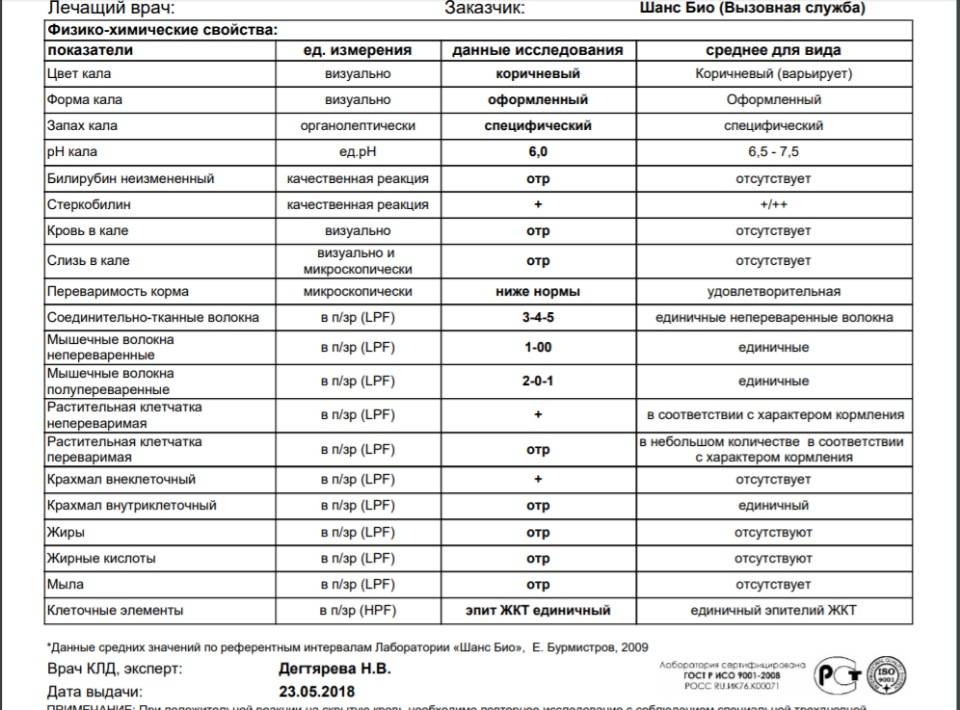
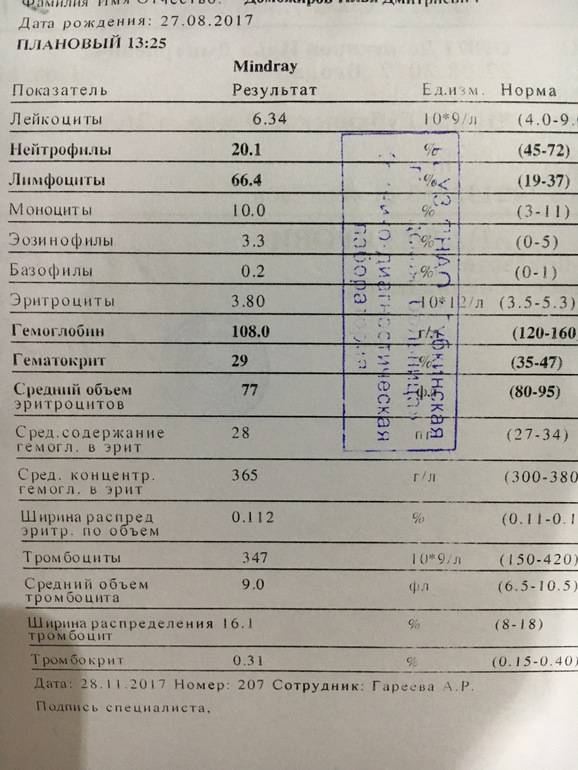
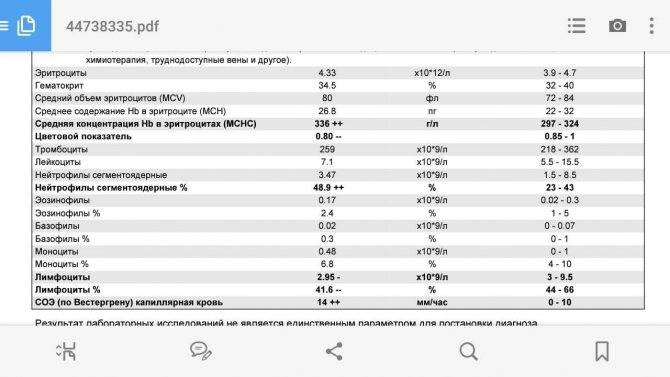
Нормальное содержание лейкоцитов
Физиологический уровень содержания белых кровяных клеток в моче может быть различным, так как он напрямую зависит от возраста ребенка.
Чтобы определить содержание лейкоцитов, проводят специфический анализ. Полученную мочу ребенка осаждают с помощью центрифуги, а затем сухой остаток рассматривают под микроскопом. Подсчитывают число белых кровяных клеток в одном поле зрения. Иногда для измерения показателя используется и другая величина – число клеток, выраженное в пересчете на 1 микролитр (1/1000 долю литра).
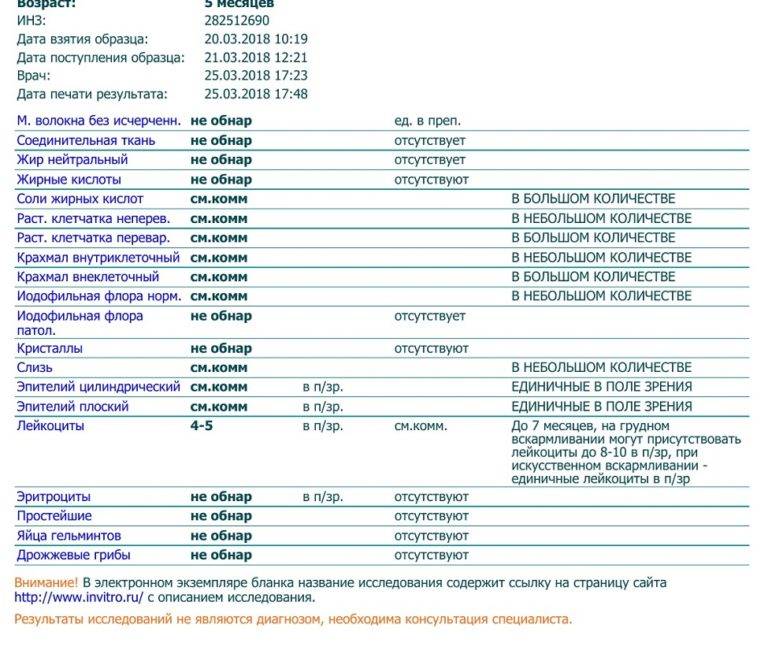
Нормальным пограничным значением считается наличие 10 лейкоцитов в микролитре. У новорожденных этот показатель значительно выше. Это является физиологическим явлением. Из-за того, что почки младенца еще не успевают полностью включиться и начать работать в полную мощность, в мочу фильтруются крупные молекулы и форменные элементы крови, в том числе и лейкоциты.
После нормализации работы мочевыделительной системы данное изменение исчезает, и к первому году жизни концентрация белых телец крови, попавших в мочу, равна 7-8 для девочек и 5-6 для мальчиков. На таком уровне она и сохраняется до начала подросткового возраста, когда содержание лейкоцитов начинает падать и постепенно становится таким же, как у взрослых людей.
Анализ мочи может показать наличие инфекции в мочевыделительной системе, которые довольно распространены среди маленьких детей, поэтому очень важно своевременно проводить его ребенку. На первом же году жизни необходимо несколько раз пройти обследование
Если в результатах анализа определится наличие большого уровня лейкоцитов, то исследование нужно будет повторить, после чего обратиться к врачу для выявления причины появления симптома.
Проводит малышу профилактические осмотры, в том числе включающие исследование состава мочи, необходимо регулярно, примерно раз в полгода. Если делать это реже, можно пропустить появление какого-либо заболевания и дать ему прогрессировать с течением времени.
Для сдачи анализа моча собирается в утреннее время. Ребенок должен сходить в туалет до завтрака, когда еще ничего не пил и не ел. Нормальный объем мочи для грудного ребенка обычно колеблется в пределах 500-800 миллилитров. Полученную жидкость собирают в какую-либо емкость и относят в поликлинику или лабораторию.
Сдать анализ в медицинское учреждение необходимо до 3 часов дня, так как после этого их не принимают, а моча на следующий день может изменить свой нормальный клеточный состав, из-за чего можно получить ложные результаты.
Лейкоциты в моче повышены
Причиной лейкоцитурии может быть множество заболеваний, обнаружение повышенного количества лейкоцитов в моче — сигнал для дальнейшей, более тщательной диагностики и исключения следующего ряда заболеваний:
- пиелонефрит (воспаление почек) в острой или хронической форме;
- гломерулонефрит (поражение клубочков почек);
- пионефроз (осложнение пиелонефрита — абсцесс почечной ткани);
- почечные кисты;
- паранефрит (воспаление околопочечной клетчатки);
- цистит (воспаление мочевого пузыря);
- уретрит (воспаление уретры);
- туберкулез почки или мочевого пузыря (бактериальное инфицирование);
- амилоидоз (отложение крахмала в почке);
- диабетическая нефропатия (поражение сосудов, питающих почки, на фоне сахарного диабета);
- мочекаменная и почечнокаменная болезнь (закупорка просвета сосудов конкрементами).
у женщин
- вагинит (инфекционное воспаление слизистой влагалища);
- эндометрит (воспаление внутреннего слоя матки);
- кандидоз (поражение половых органов грибком рода Кандида);
- бартолинит (воспаление бартолиниевой железы);
- аднексит (воспаление придатков матки);
у мужчин
- простатит (воспаление предстательной железы);
- гипертрофия простаты (патологическое увеличение ее размеров);
- баланопостит (воспаление кожи полового члена);
- аденома предстательной железы (доброкачественное новообразование области);
- другие инфекционные и воспалительные заболевания половых органов.
Другие заболевания:
- аутоиммунные процессы: ревматоидный артрит, волчанка и т.д.;
- онкологические процессы в различных внутренних органах и системах;
- инфекции (тяжелая форма гриппа, воспаление легких, ангина, лептоспироз, туберкулез, малярия и т.д.);
- желчнокаменная болезнь;
- сахарный диабет (нарушение метаболизма глюкозы);
- аппендицит (воспаление аппендикса), который может вызвать реактивное воспаление расположенного рядом мочевого пузыря;
- аллергические реакции (респираторные, паразитарные, контактные, пищевые и другие);
- сердечно-сосудистые заболевания (инфаркт миокарда, хроническая недостаточность).
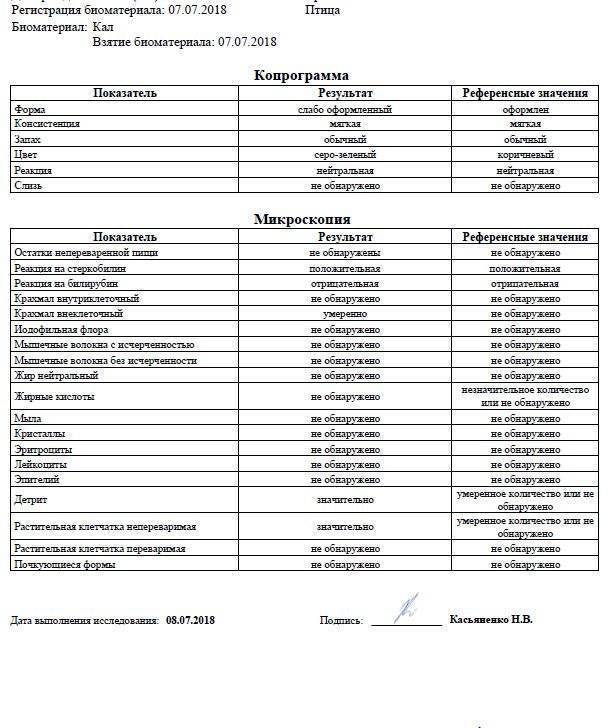
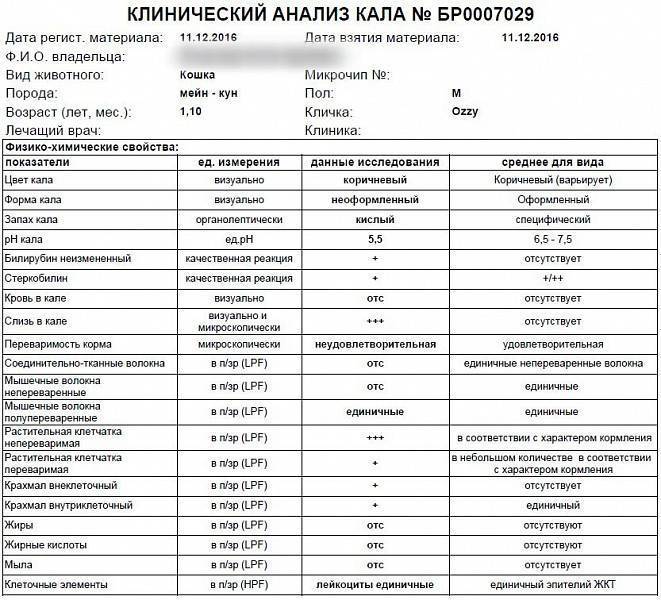
Анализ кала
Собирать кал для исследования следует утром. Если это затруднительно, можно подготовить пробу заранее, но не более чем за 8 часов перед сдачей кала в лабораторию. В этом случае хранить пробу следует в холодильнике (не замораживать).
2. Предварительно помочиться.
3. Дефекацию производить в сухую, чистую емкость: судно или ночная ваза.
4. Перенести пробу кала объемом 3-5 куб. см в заранее подготовленный чистый сухой контейнер для хранения и транспортировки.
5. Если планируется исследование кала на наличие скрытой крови, то за 3 дня исключить из рациона мясо, рыбу, зеленые овощи и помидоры, не чистить зубы, так как из поврежденных десен может выделиться количество крови, достаточное для ложноположительного результата.
1. Нельзя проводить исследования кала раньше чем через 2 дня после клизмы, рентгенологического исследования желудка и кишечника, колоноскопии.
2. Нельзя накануне принимать лекарственные вещества в том числе:
- слабительные;
- активированный уголь;
- препараты железа, меди, висмута;
- использовать ректальные свечи на жировой основе.
3. Не допускать попадания в образец мочи или воды.
4. Проводить исследование кала у женщин во время менструации5. Использование спичечного коробка, как емкости для кала –КАТЕГОРИЧЕСКИ ЗАПРЕЩЕНО! Использовать только специальный контейнер или чистую, сухую посуду.
Техника сбора кала:
- для исследования подходит только свежевыделенный кал, полученный в день исследования естественным путем;
- нельзя касаться внутренней поверхности контейнера, крышки и ложечки руками, не следует его мыть или ополаскивать;
- кал необходимо собирать только при помощи специальной ложечки, закрепленной на крышке пластикового контейнера;
- из емкости (судна) кал с помощью ложечки собирается в контейнер;
- при сборе кала у маленьких детей с подгузника брать кал запрещается, с нижнего белья – допускается;
- контейнер необходимо заполнить не более чем на 1/3 объема;
- кал не должен содержать мочи;
- контейнер после сбора в него биоматериала не следует мыть или ополаскивать;
- контейнер с образцом следует доставить в лабораторию в течение 1 дня, до этого его необходимо хранить в холодильнике (при температуре от + 2 до + 4 оС).
Исследование кала на яйца гельминтов. Исследование кала на цисты и вегетативные формы простейших. Выделение яиц гельминтов, а также цист простейших с калом напрямую зависит от жизненного цикла паразитов. По этой причине результаты исследования могут оказаться отрицательными даже в случае наличия заражения.
Правила подготовки к исследованиям:
- с целью диагностики кал следует собирать до начала приема противопаразитарных препаратов;
- за 3-4 дня необходимо прекратить прием слабительных препаратов, введение ректальных свечей, масел;
- необходимо ограничить прием медикаментов, влияющих на перистальтику кишечника (белладонны, пилокарпины и др.) и на окраску кала (железа, висмута, сернокислого бария);
- непригоден для исследования материал, полученный после клизмы, после приема рентгеноконтрастных веществ (бария при рентгеновском обследовании).
Особенности сбора кала на исследование:
- кал должен быть помещен в контейнер немедленно после дефекации;
- не допускается контакт кала с мочой;
- у младенцев образец собирается немедленно после опорожнения кишечника с пеленки или одежды (сбор с подгузника не допускается);
- у детей, начинающих ходить, образец кала необходимо взять из горшка (в случае если ребенок ходит на горшок), также возможен сбор с подгузника или с ползунков;
- у взрослых и детей старшего возраста образец берут из любой чистой емкости;
- не допускается сбор кала из унитаза!
- при работе с контейнером используйте перчатки;
- используйте ложку в крышке контейнера, чтобы поместить образец кала в контейнер;
- соберите кал не менее чем с трех точек стула в контейнер, его должно быть столько, чтобы уровень жидкости (консерванта) сравнялся или стал чуть выше отметки на контейнере; если кала не хватает, поместите в контейнер весь имеющийся кал и убедитесь, что образец находится в жидкости, а не на стенках контейнера;
- плотно завинтите крышку и аккуратно потрясите контейнер для того, чтобы перемешать образец с консервантом;
- если стул твердый, используйте ложку на крышке контейнера для перемешивания образца кала;
- отметьте на этикетке контейнера дату и время сбора биоматериала и поместите его пластиковый пакет;
- допускается сбор образцов кала при диарее, наличие крови и слизи в стуле.
Лейкоциты в моче – заболевания почек
Лейкоциты в моче могут появиться из-за различных проблем с почками. Среди наиболее распространенных:
Интерстициальный нефрит. Симптомами этого заболевания также являются гематурия (наличие эритроцитов в моче), боли в области поясницы, а также сыпь и боли в суставах
Важно следить за симптомами, поскольку они помогают поставить правильный диагноз.
Гломерулонефрит. Его характерный симптом – пенистая моча пивного цвета
Также могут быть слабость, отек, боли в области почек и общее недомогание – головная боль, тошнота, нарушения зрения.
Пиелонефрит. Заболевание, проявляющееся лихорадкой и болью в поясничной области, отдающей в пах. Иногда также присутствуют тошнота, рвота и боли в животе.
Камни в почках. Это очень болезненное состояние, которое проявляется прерывистой болью в поясничной области. Сопровождается общей слабостью тела, болями в животе и кровью в моче.
Пиелонефрит
Причины повышения лейкоцитов в моче и как это изменить
У здоровых женщин уровень лейкоцитов повышается:
- в период, предшествующий началу менструации;
- в период беременности (независимо от триместра);
- в процессе родовой деятельности.
У здоровых мужчин частой причиной является чрезмерная физическая активность, профессиональные занятия спортом.
У детей при высоких эмоциональных перегрузках, волнениях, перепадах настроения также может быть лейкоцитурия.
Заболевания, при которых лейкоциты повышаются
Лейкоциты в анализе мочи должны стать поводом для детального обследования, дополнительного проведения других исследований и диагностики. Заболевания, при которых может наблюдаться лейкоцитурия:
- инфекции мочеполовой системы (провоцирующими факторами являются застой мочи, установленный катетер, камни или песок в почках);
- простатит (воспаление простаты у мужчин);
- воспалительные заболевания органов малого таза у женщин (выделения из влагалища попадают в мочу при ее сборе и отображаются в результатах исследования);
- гельминтоз (уже доказано, что белые кровяные тельца активно пытаются бороться с личинками гельминтов, мигрируя к «эпицентру» скопления патогенных микроорганизмов и восстанавливая поврежденные ткани);
- сахарный диабет (патологический процесс негативно сказывается на работе мочевыводящей системы в целом: содержащаяся в моче глюкоза является благоприятной средой для размножения патогенных микроорганизмов, которые провоцируют воспаление и лейкоцитный рост).
- У детей с рождения и до года помимо основных патологий (воспалительных заболеваний мочевыводящих путей) причиной повышения лейкоцитов могут быть:
- аллергический дерматит (диатез, спровоцированный внешними и внутренними аллергенами);
- опрелости;
- период активного прорезывания зубов;
- вульвит (у девочек).
У детей после года лейкоцитурию провоцируют аппендицит, травмы почек.
Прием некоторых лекарственных средств (неважно — длительный или кратковременный, но в момент сбора анализа) может стать причиной повышенных лейкоцитов в анализе мочи. Поэтому, перед тем, как сдавать анализ, следует предупредить лечащего врача о принимаемых медицинских препаратах.
Что делать, если лейкоциты повышены?
В обязательном порядке после получения плохого результата необходимо пересдать анализ. Женщинам рекомендовано перед сбором жидкости ввести во влагалище тампон, а мужчинам — тщательно провести гигиену половых органов. Если после повторной сдачи анализ далек от нормы, требуется проведение дополнительных исследований:
- проба Аддиса-Каковского;
- бакпосев;
- анализ мочи по Нечипоренко.
От типа воспалительного заболевания зависит дальнейший ход обследования и выбирается тактика последующей терапии. Воспалительные заболевания почек и мочевыводящих путей и требуют проведения в обязательном порядке ультразвукового исследования.
Анализ на бакпосев позволит определить разновидность патогена, спровоцировавшего повышение лейкоцитов. На основании полученных результатов врачом подбирается препарат из группы антибактериальных лекарственных средств (антибиотиков), чувствительных к патогенному микроорганизму.
Диагностика мочи с кровью
Первое, что должен сделать человек, обнаруживший у себя кровь в моче — это сдать анализ мочи, чтобы подтвердить гематурию. Сейчас возможно сделать это в любой платной лаборатории, причем в крупных городах результат может быть готов в течение нескольких часов. С результатом анализа необходимо сразу же отправиться к терапевту. Тот назначит дополнительные анализы мочи и крови, и, исходя из них, направит к узким специалистам — урологу, гинекологу, онкологу или инфекционисту.
Почти все заболевания, способные вызывать появление крови в моче, возможно диагностировать при помощи УЗИ, рентгена (лучше с контрастным веществом) и КТ. Кроме того, может понадобиться цитологическое и гистологическое обследование.
Если же кровь в моче сопровождается сильной болью, повышением температуры, обмороками, тошнотой или рвотой, то необходимо незамедлительно вызвать скорую помощь и искать причину плохого самочувствия в стационаре под круглосуточным наблюдением специалистов.
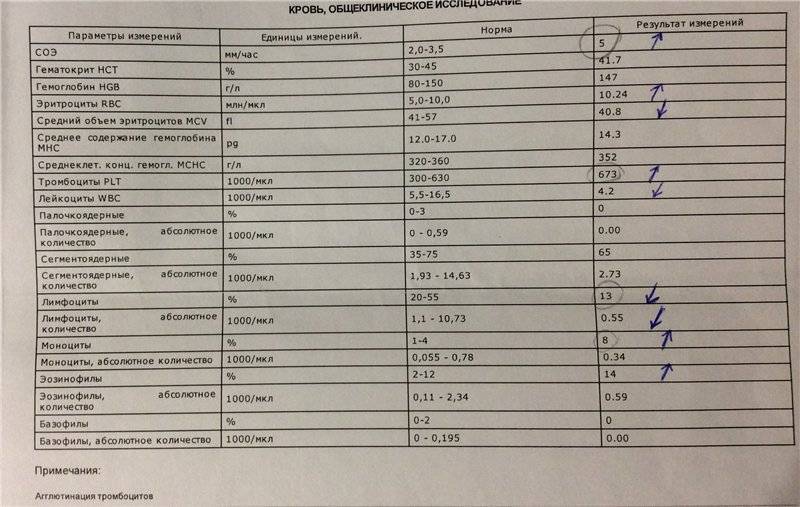
Норма моноцитов в крови у детей
Различают два вида выдачи результатов исследованияу маленьких пациентов. Показатель может быть представлен как относительный процент от суммарного числа всех лейкоцитов или как абсолютное число.
С целью определения: здоров ребёнок или нет, достаточно провести клинический анализ крови, где будет указано относительное значение параметра. Однако эти данные недостаточно информативны для оценки выраженности моноцитоза и установления причин его возникновения. В этом случае маленькому пациенту назначается более точное исследование – лейкоцитарная формула с обязательной микроскопией мазка. При этом подсчитывается точное количество клеток в биоматериале.
Уровень моноцитов у ребёнка варьирует для различных возрастов. Так, их количество в первые недели жизни у здорового малыша от 0,05 до 1,2*109/л.
Повышенные моноциты в крови у ребенкав первый год жизни выделяются для обеспечения максимальной защиты от инфекции, поскольку иммунитет ещё полноценно не сформирован. Начиная со второго года, уровень моноцитов находится в пределах от 0,05 до 0,5*109/л. Допускается незначительное отклонение на 0,1-0,3*109/л.
После 16 лет верхний порог нормы увеличивается до 0,6*109/л.
Процентное отношение от суммарного числа всех белых клеток крови с учётом возраста представлено в таблице.
| Возраст | Нормальная величина, % |
| До 2 недель | 5 – 15 |
| До года | 5 – 10 |
| От 1 до 3 лет | 2,7 – 10 |
| Старше 3лет | 3 – 12 |
Следует подчеркнуть, что при интерпретации данных лабораторного исследование значение врач придаёт только возрасту, пол не учитывается.
Что такое лейкоциты, их роль, виды
Лейкоциты образуются в костном мозге. Проходя ряд промежуточных стадий развития, в кровь попадают уже зрелые клетки, способные бороться с инфекцией. Однако срок их жизни довольно короткий (варьируется от 4 до 20 дней), поэтому обновление происходит регулярно. Резкое увеличение выработки лейкоцитов происходит в ответ на любое повреждение тканей или возникновение вредоносных агентов для того, чтобы вовремя дать воспалительный ответ, целью которого является изоляция повреждения, уничтожение возбудителя и восстановление тканей.
Клетки лейкоцитарного ряда делятся на 5 типов, каждый из которых обладает индивидуальными особенностями и функциями:
- Базофилы. Эта самая малочисленная группа лейкоцитов, которая не только помогает другим клеткам обнаружить чужеродных агентов, но и препятствует их распространению в организме, нейтрализует токсины и яды и подавляет аллергены;
- Эозинофилы. Являются основными эффекторными клетками при инфекционных, паразитарных, аллергических и онкологических заболеваниях. Именно они выделяют токсичные для тканей медиаторы, которые поддерживают воспаление;
- Моноциты. Это самый большой вид лейкоцитов, основной функцией которых является фагоцитоз, иными словами — поглощение, в том числе и довольно крупных инородных частиц;
- Лимфоциты. Они, пожалуй, выполняют одну из самых важных защитных функций – отвечают за иммунитет. Именно они вырабатывают антитела, которые препятствуют повторному заболеванию. Составляют от 25 до 40% от общей массы лейкоцитов в крови;
- Нейтрофилы. Это своеобразные универсальные бойцы, которые способны покидать кровяной поток и устремляться к инфекции, активно способствуя воспалению. Это самая многочисленная группа лейкоцитов, которые обладают способностью поглощать и разрушать чужеродные частицы.
Расшифровка результатов анализа (повышенные лейкоциты)
Когда сумма лейкоцитов в крови выше нормы, это состояние называют лейкоцитозом
Перед постановкой диагноза важно изначально исключить физиологический лейкоцитоз, который в результате небольшого увеличения показателей говорит о том, что в ближайшее время человек пережил физическую нагрузку, стресс или просто поел (во время приема пищи организм заранее готовится защищаться от возможного отравления, увеличивая численность лейкоцитов в крови). В этом случае лейкоциты увеличиваются равномерно и на короткий промежуток времени
Иначе обстоят дела, если повышено количество из какой-то конкретной группы. Например, если счет идет на тысячи нейтрофилов, это означает, что в организме идет воспалительный процесс, либо же это свидетельствует о наличии инфекции или о повреждении тканей. Когда результат выше нормы уже на миллионы, это может сигнализировать о таких грозных заболеваниях, как онкология, туберкулез, сильная интоксикация или серьезная травма.
По количеству эозинофилов можно определить наличие аллергической реакции, которая проявляется значительным увеличением числа этих клеток по отношению к другим группам лейкоцитов. Этой же реакцией проявляется непереносимость некоторых медикаментозных препаратов.
Повышение базофилов часто наблюдается у беременных женщин, это является нормой, но в случае отсутствия беременности, данный показатель сигнализирует о возможных проблемах с кишечником, почками, селезенкой.
Лимфоциты повышены в том случае, если организм страдает от серьезной вирусной инфекции (например, туберкулез), а моноцитарный лейкоцитоз говорит, что, либо человек, перенесший инфекционное заболевание, находится сейчас в процессе выздоровления, либо же сигнализирует о наличии некоторых видов опухолей.
Важность диеты накануне копрограммы
Показатели лейкоцитов, как и другие цифры в бланке анализа, могут быть искаженными, если нарушено питание ребенка. Существует два вида диеты, которую рекомендуют перед копрограммой.
- По Шмидту. Рекомендована молочная пища: молоко, сливочное масло, овсяная каша на молоке. Также следует употреблять за день до анализа картофель, нежирное мясо, яйца.
- По Певзнеру. Рекомендована гречневая и рисовая каша, яблоки, квашеная капуста, черный и белый хлеб, картофель, сливочное масло.
Также следует помнить, что прием некоторых лекарственных препаратов может дать искаженные результаты анализа.
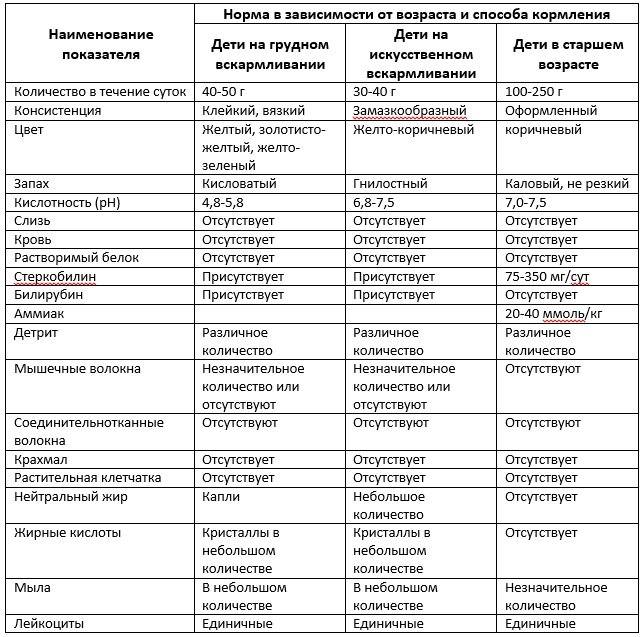
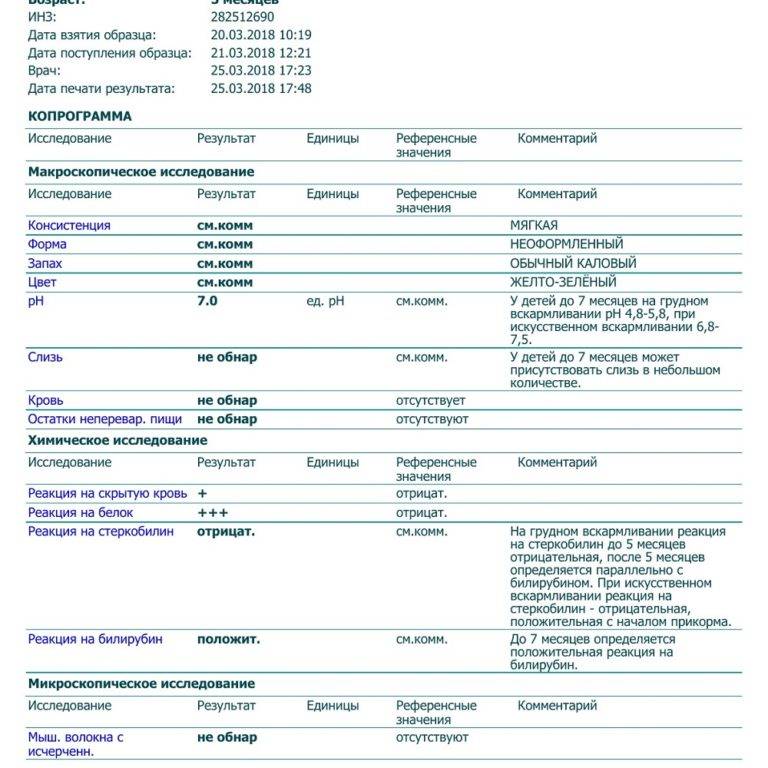
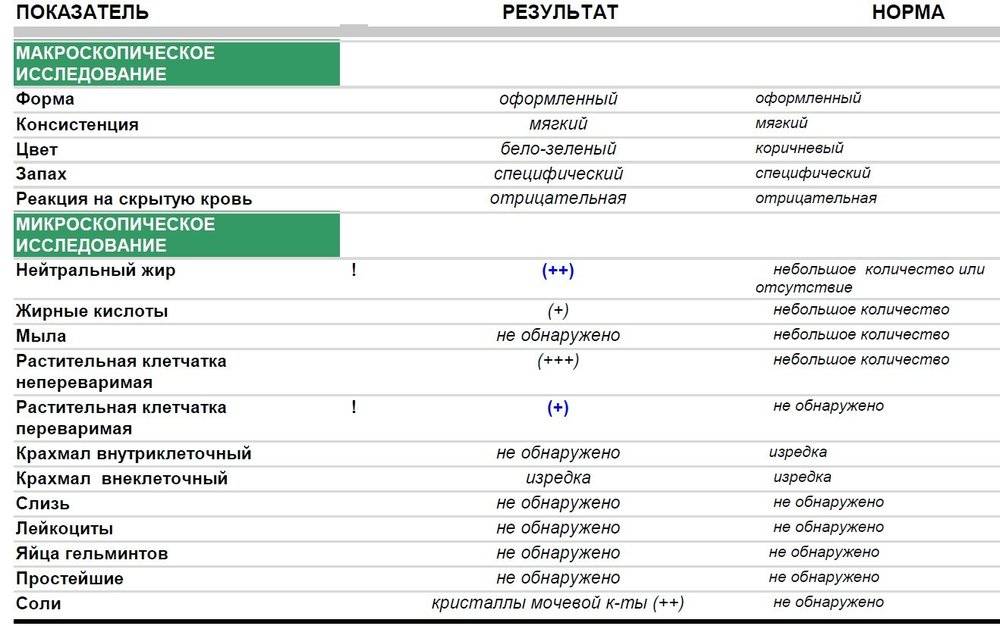
Особенности кала грудничков в норме и при патологии
Первородный кал называется меконием. Он выделяется спустя 8-10 часов после рождения. Его особенности у здорового новорожденного:
- неоформленность
- отсутствие запаха
- бледно-зеленый оттенок
- имеет вид вязкой, густой массы
- содержит капли нейтрального жира
- реакция кислая
- содержит кристаллы билирубина и холестерина
- скудная микрофлора
Кал грудничков состоит из остатков пищеварительных соков, слизи, жировых элементов. При грудном вскармливании кал имеет кашицеобразную консистенцию, неоформленный, имеет кисловатый запах, оттенок золотисто-жёлтый; содержится немного нейтрального жира и большое количество жирных кислот, а также слизь и лейкоциты в небольшом количестве.
При искусственном вскармливании кал грудничка имеет густую консистенцию, оттенок бледно-жёлтый, сероватый. Не стоит пугаться слегка аммиачного запаха. Реакция нейтральная или слабощелочная. В кале грудничка на искусственном вскармливании содержит много мыл, растительная клетчатка в небольшом количестве, лейкоциты.
При патологии в кале младенца находится значительное количество нейтрального жира. При катаральном состоянии слизистой оболочки кишки кал содержит слизь, цилиндрический эпителий, лейкоциты. При дизентериях в кале обнаруживаются эритроциты, слизь, лейкоциты.
При синдроме дисахаридазной недостаточности у грудничков копрологическое исследование у детей показывает:
- кислоту, жидкость или водянистость кала
- желтый оттенок
- положительную реакцию на билирубин
- жирные кислоты в большом количестве.
При глютеновой энтеропатии (целиакии) у детей копрограмма показывает жидкость кала. Каловые массы имеют оттенок мастики, запах затхлый, в кале содержатся жирные кислоты.
Норма
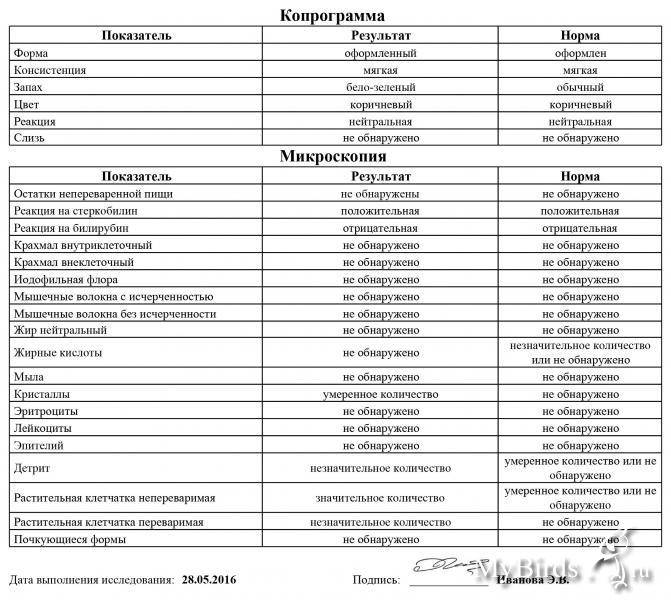
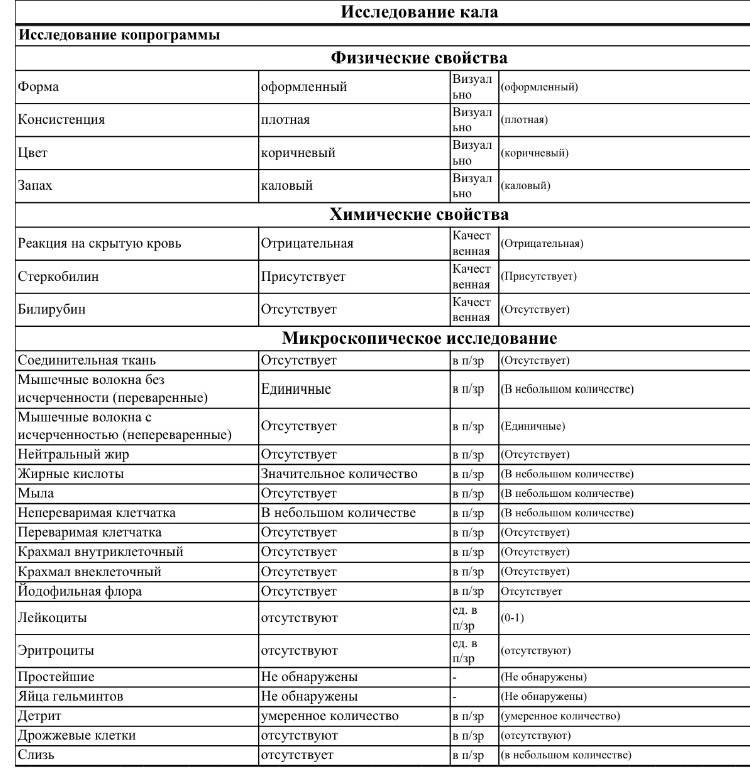
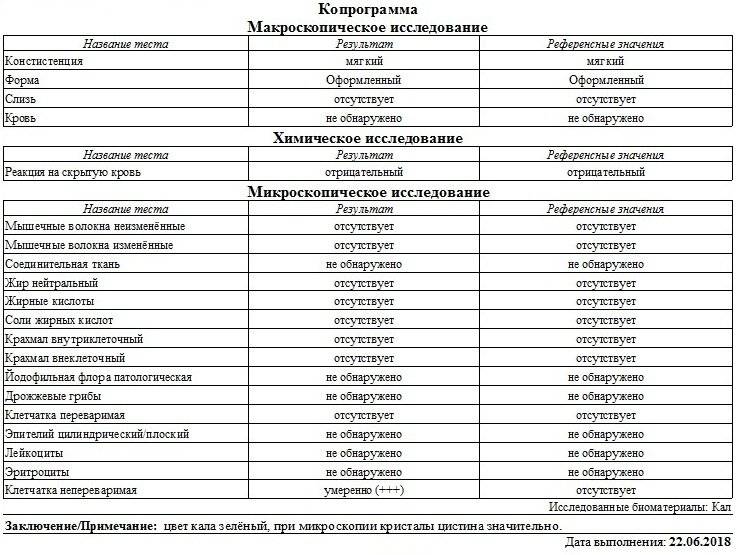
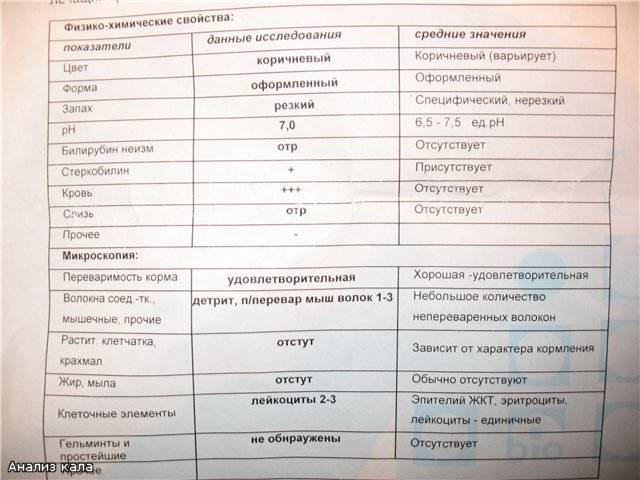
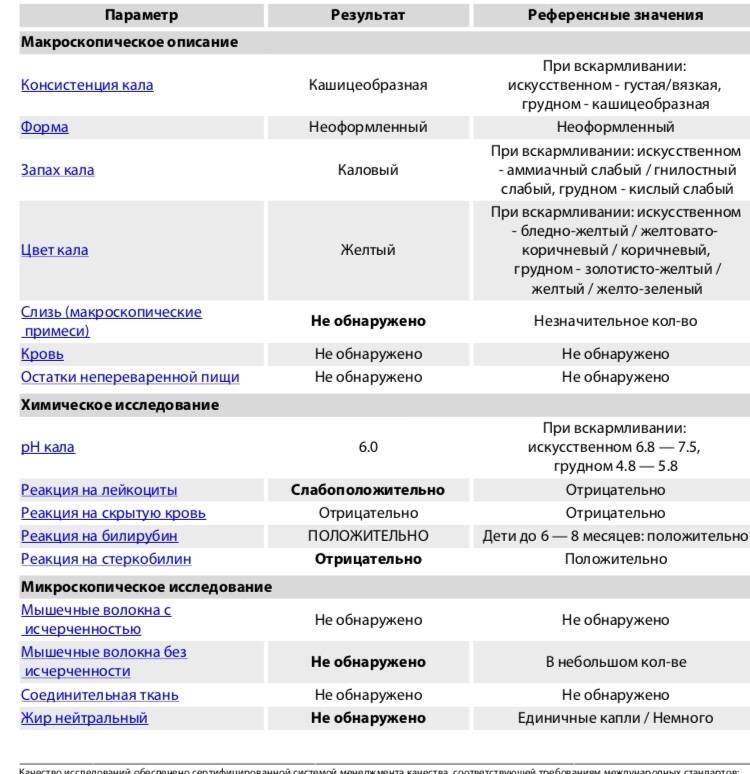
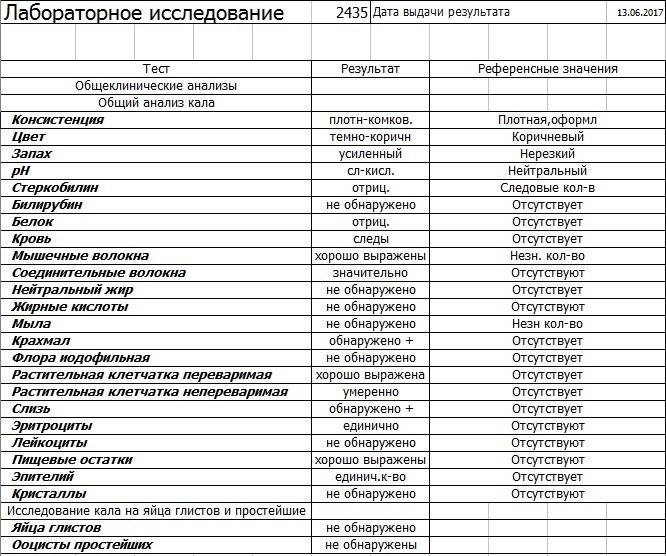
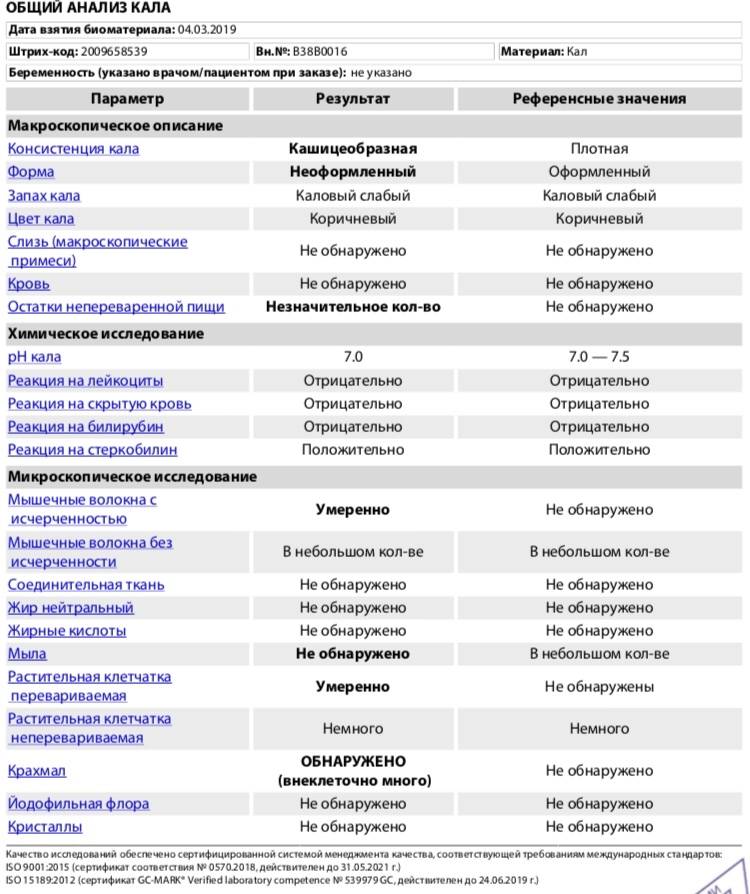
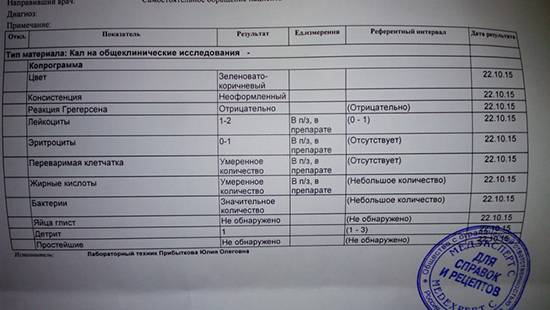
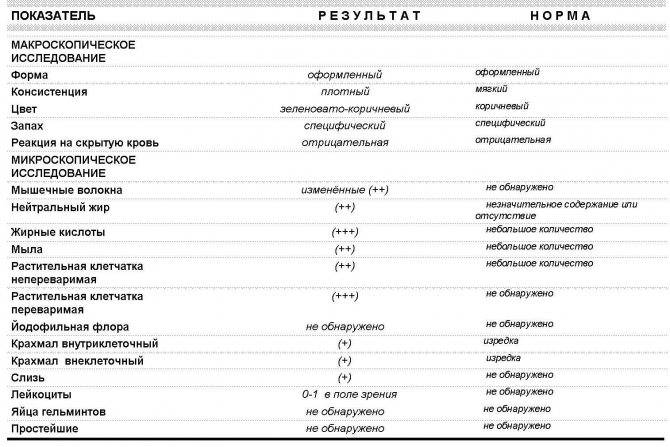
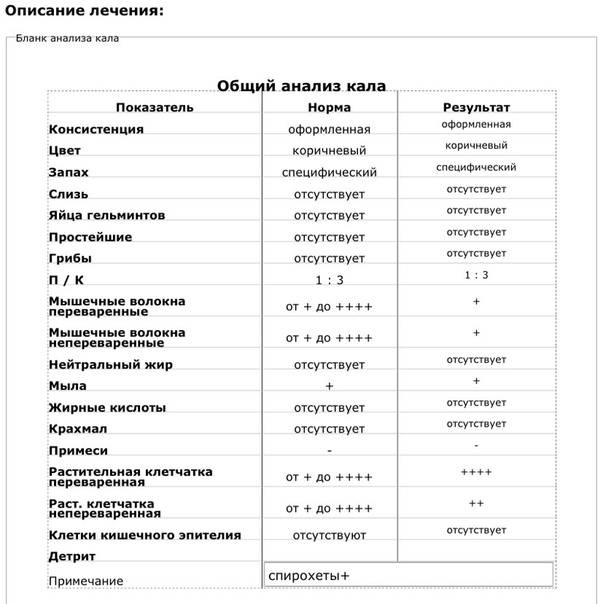
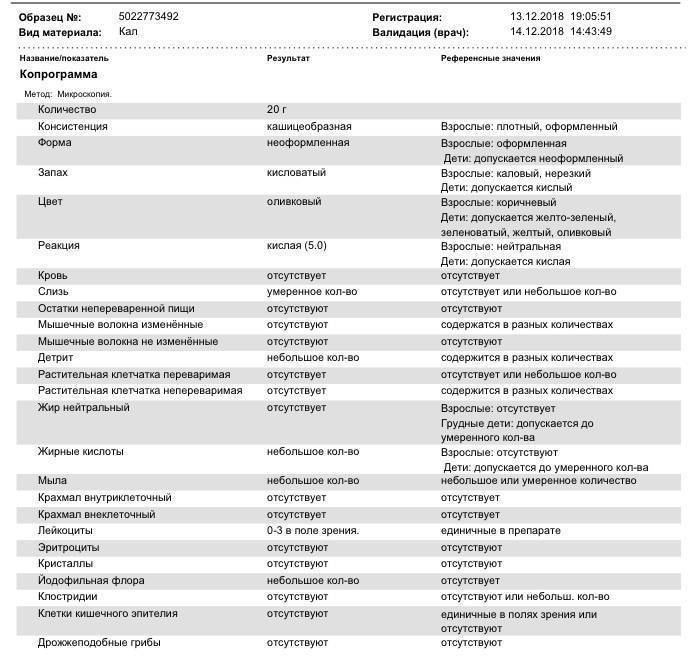
Расшифровка копрограммы у ребенка позволит определить степень здоровья малыша и выявить серьезные заболевания ЖКТ (если они присутствуют). Результаты исследования сводятся в таблицу и носят сравнительный характер с привязкой к нормальным показателям.
Предлагаем ознакомиться Локализация острицы в организме человека
Трактовка результатов копрограммы
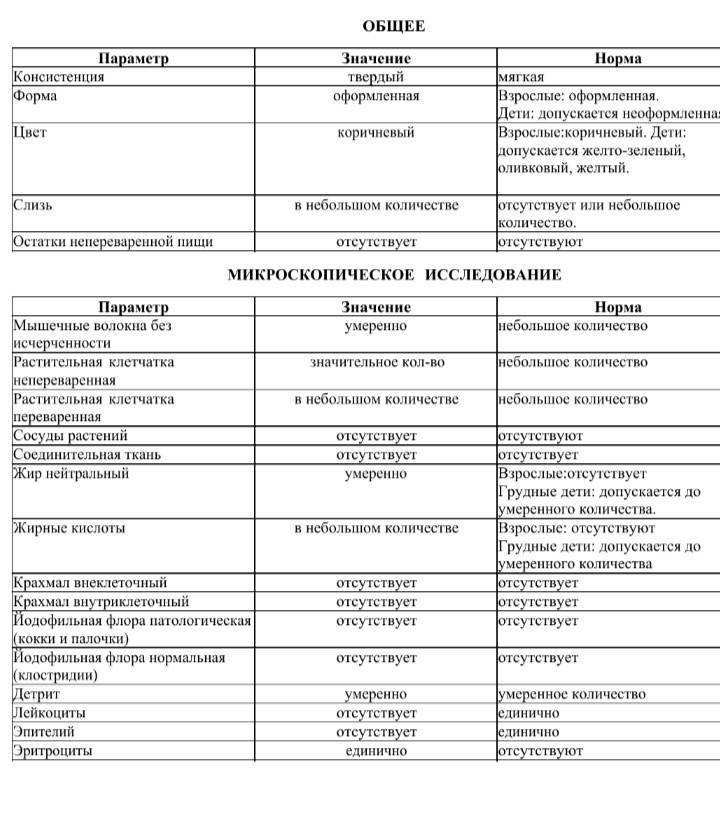
| Показатель | Норма | Отклонения |
| Консистенция | Плотная, оформленная. Может быть мягкой и твердой, в зависимости от присутствия воды (порядка 65-85%). | Содержание воды в кале выше нормы приводит к развитию диареи. Количество жидкости менее 60% делает кал твердым и свидетельствует об обезвоживании. |
| Форма | Цилиндрическая | Изменение формы может быть признаком осмотической, секреторной или смешанной диареи. |
| Цвет | Все оттенки коричневого, желтый (иногда оливковый) | Черный и красный кал – признак кровотечения. Обесцвеченный – из-за проблем с желчевыводящими путями. |
| Запах | Кисловатый, каловый | Может усилиться при избыточном количестве белковой пищи и малом потреблении растительной. Сильно выраженный кислый запах говорит о брожении и нарушении ферментизации. Зловонное амбре – свидетельство гнилостных процессов. |
| Реакция pH | 7.0 – 9.0 | Кислая реакция возникает на фоне активного бактериального разложения углеводов. |
| Слизь | В небольших количествах | Отклонение от нормы свидетельствует о серьезных проблемах |
| Детрит | Умеренное количество | |
| Лейкоциты | Единичные проявления | |
| Эритроциты | 0-1 | |
| Мышечные волокна | Неизмененные – отсутствуют, измененные могут присутствовать в любом количестве | |
| Клетки кишечного эпителия | Допускаются в незначительном количестве | |
| Растительная клетчатка Жирные кислоты Мыла Клостридин | Малые показатели | |
| Кровь Остатки непереваренной пищи Нейтральный жир Крахмал Кристаллы Йодофильная флора Грибы дрожжеподобные | Полностью отсутствуют |
Расшифровкой копрограммы у грудничка должен заниматься врач, наблюдающий ребенка. Если на основании исследования было назначено лечение, по его окончании берутся повторные анализы и сравниваются с предыдущими.
Вариант расшифровки анализа
При проблемах со здоровьем маленького ребенка необходимо своевременно обследовать
Важно знать, что показывает копрограмма взятого у грудничка кала. С помощью данного теста легко выявить малейшие отклонения, затронувшие желудочно-кишечный тракт
Каловые массы здорового ребенка состоят из микроорганизмов, слизи, эпителиальных клеток, непереваренных частиц пищи и пигментов.
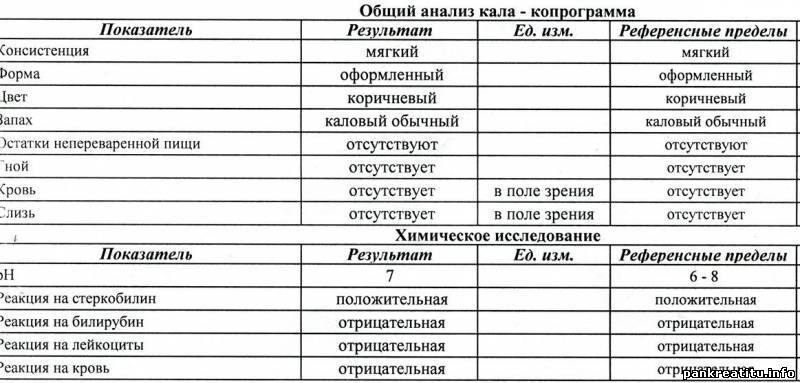
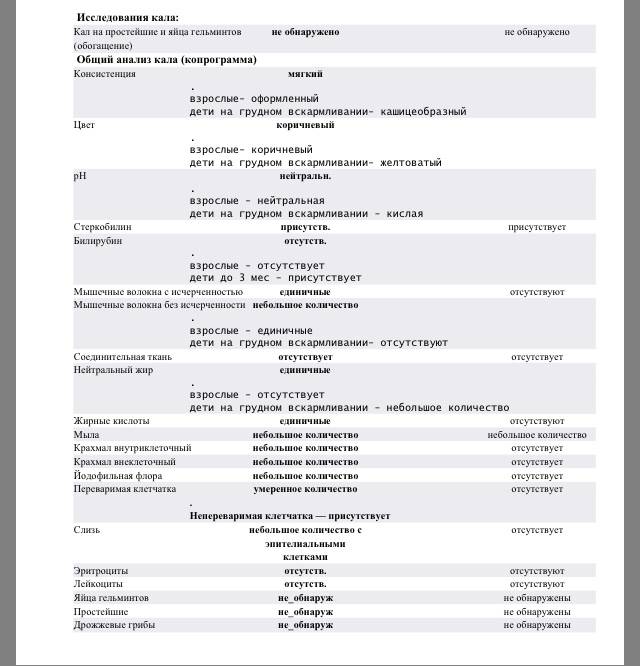
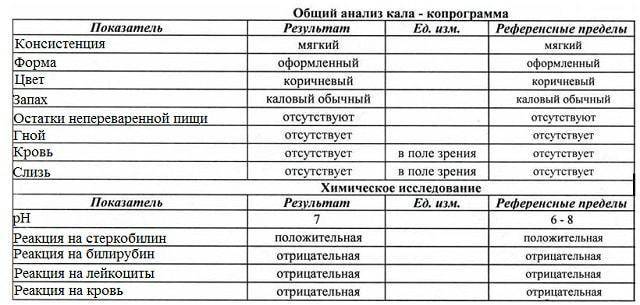
Нормальные показатели анализов кала выглядят так:
- Объем – 100-250 грамм (у детей младше года от 30 до 50 грамм).
- Консистенция – плотная, оформленная (у грудничков похожая на кашу).
- Цвет – коричневый (у грудных малышей желтого или светло-коричневого цвета).
- Запах – специфичный каловый, не резкий (у грудничков является кислым, а у малышей-искусственников – гнилостным).
- Реакция – слабощелочная.
- Видимых включений слизи, крови, крупных частиц пищи быть не должно.
- Проба на билирубин, белок, кровь должна быть отрицательной. Билирубин выявляется в кале в норме лишь у детей первого года жизни.
- В каловых массах здоровых детей выявляется стеркобилин в количестве 75-350 мг.
- У малышей грудного возраста может выявляться аммиак, а у детей постарше его концентрация составляет менее 40 ммоль на литр.
- При микроскопии не должно быть мышечных волокон, нейтрального жира, растворимой клетчатки, крахмала, жирных кислот. Лейкоциты в кале допустимы в виде единичных клеток.
- Яйца глистов, простейшие, а также дрожжевые грибы должны отсутствовать.
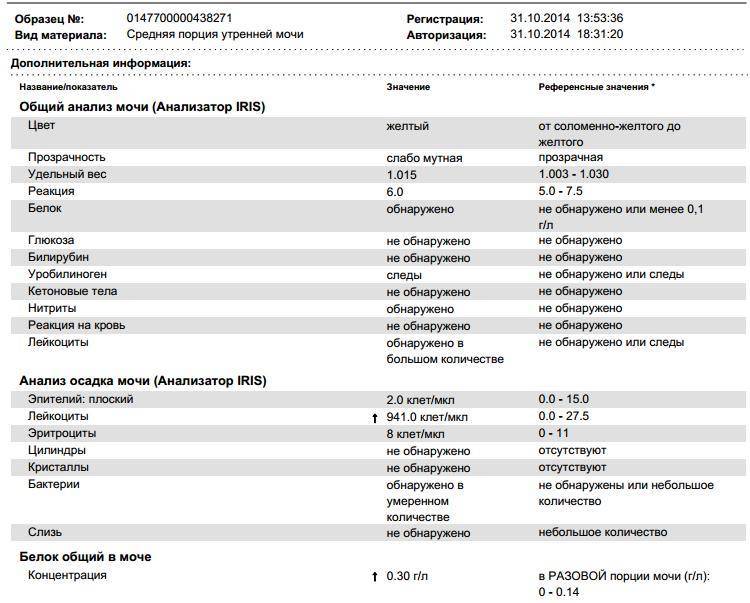
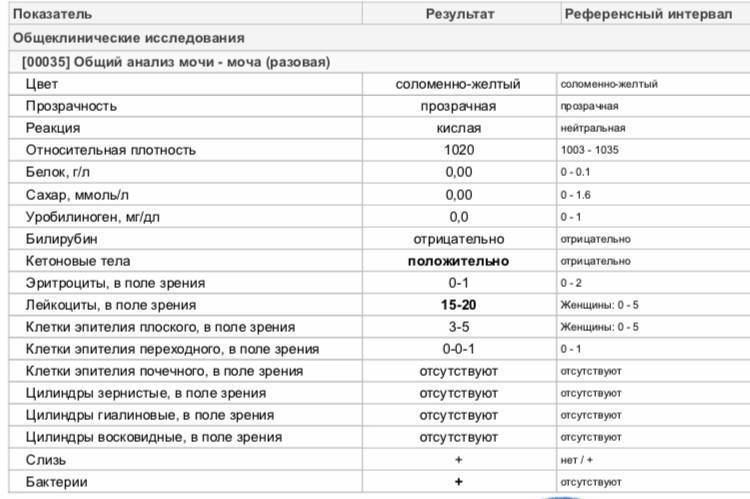
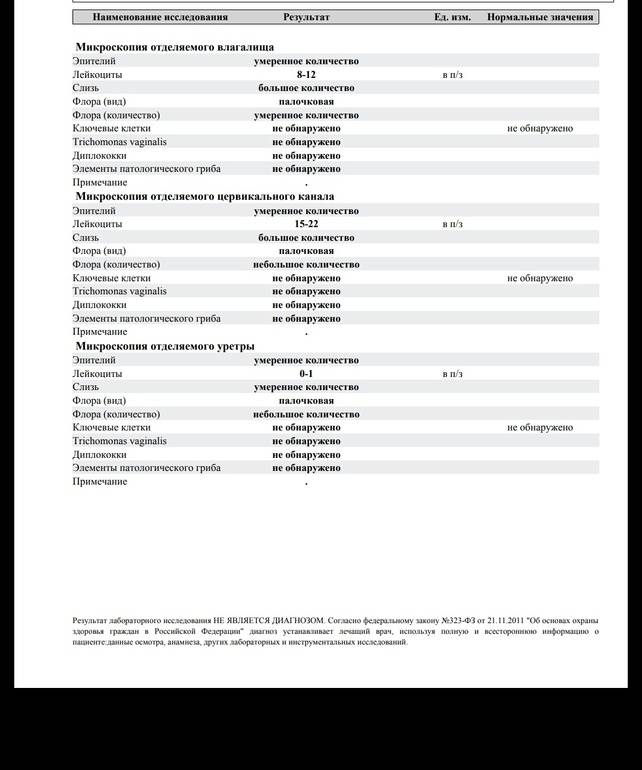
Лейкоциты в моче
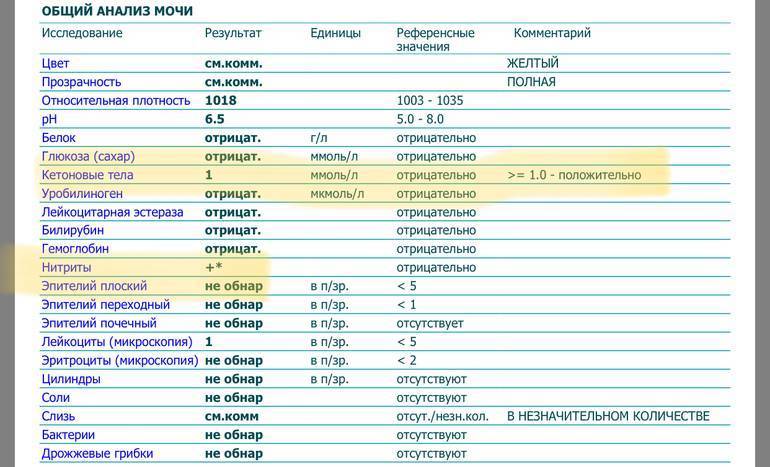
Обнаружение содержания уровня лейкоцитов в моче в нашей клинике происходит с помощью современного микроскопического исследования. Повышенное количество — это признак воспалений в организме. У здорового человека в моче по норме лейкоциты в малом количестве присутствуют, так у мужчин их от 0 до 3, а у женщин от 0 — 6.
Если же их выше нормы – значит, это признак воспаления в мочеполовой системе, скорее всего инфекционного характера, например:
- цистит;
- пиелонефрит;
- уретрит;
- везикулит;
- простатит.
Надо знать, что превышенное число лейкоцитов в анализе мочи — не показатель заболевания, а лишь знак патологии. Поэтому для назначения эффективного лечения в клинике врач выясняет первоначальную причину увеличения лейкоцитов. Если их содержание вызвано инфекционной болезнью, сразу назначаются антибиотики. Лечение с помощью медикаментов сопровождается постельным режимом с назначением употребления больше жидкости.