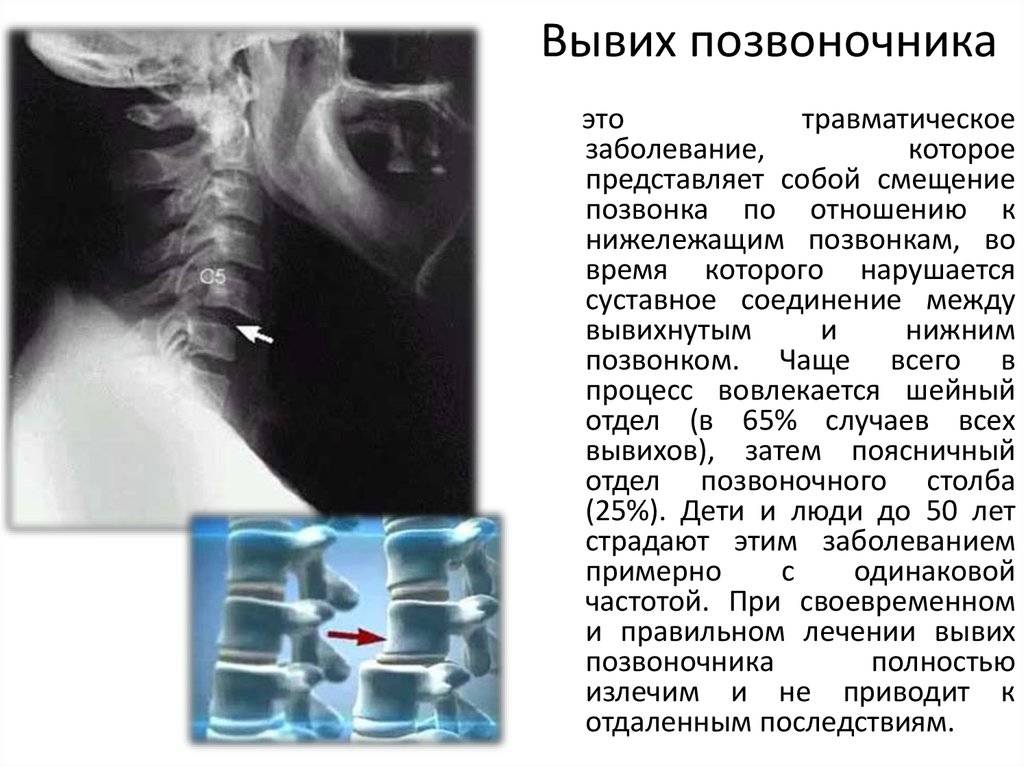
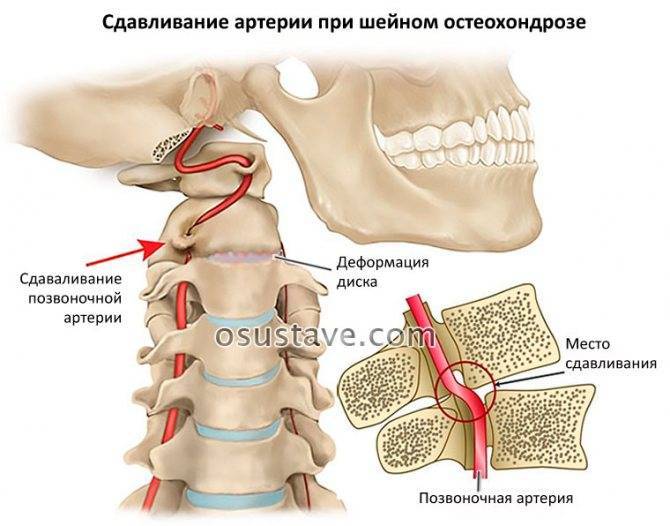
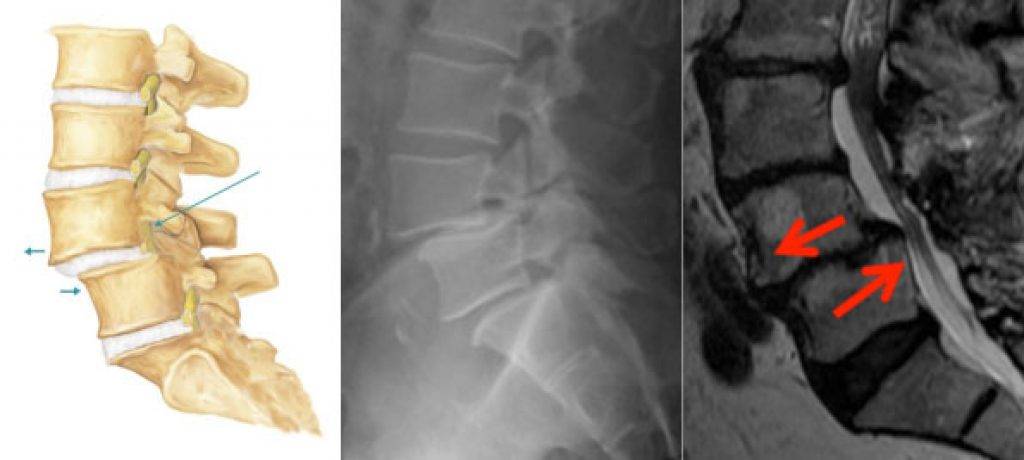
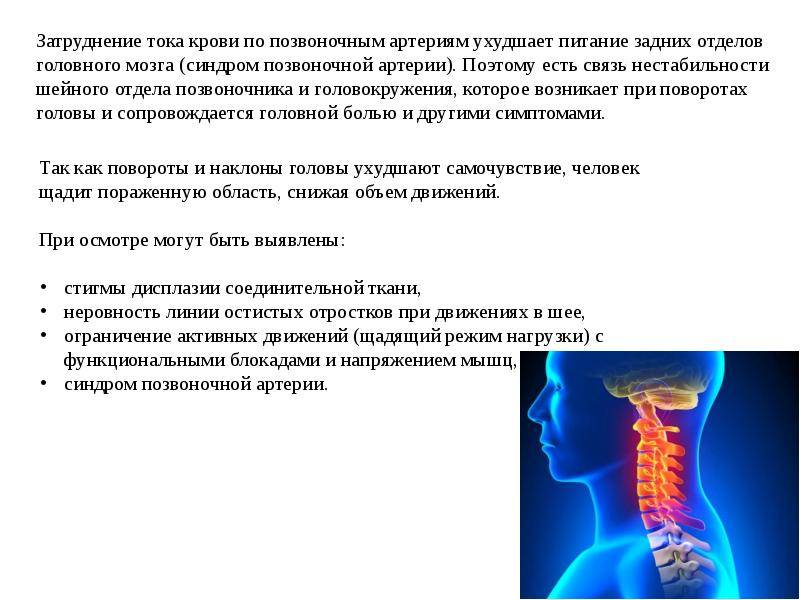
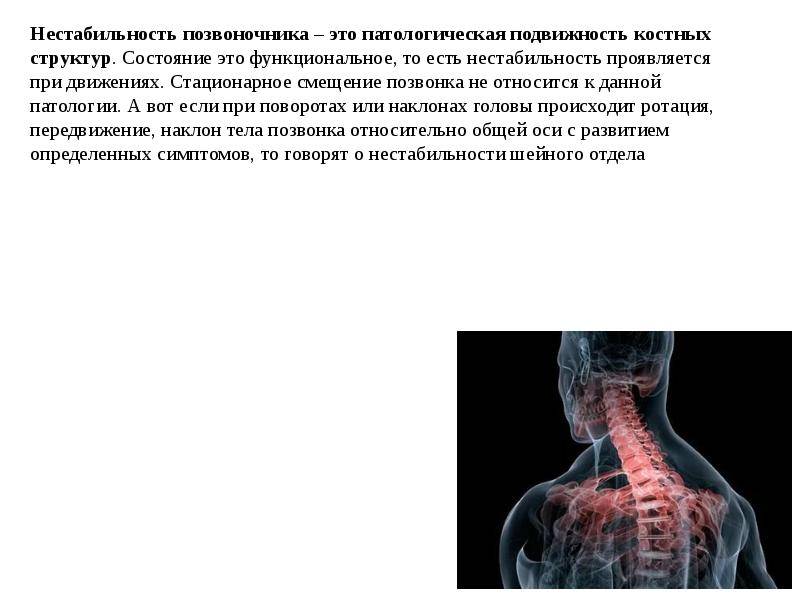
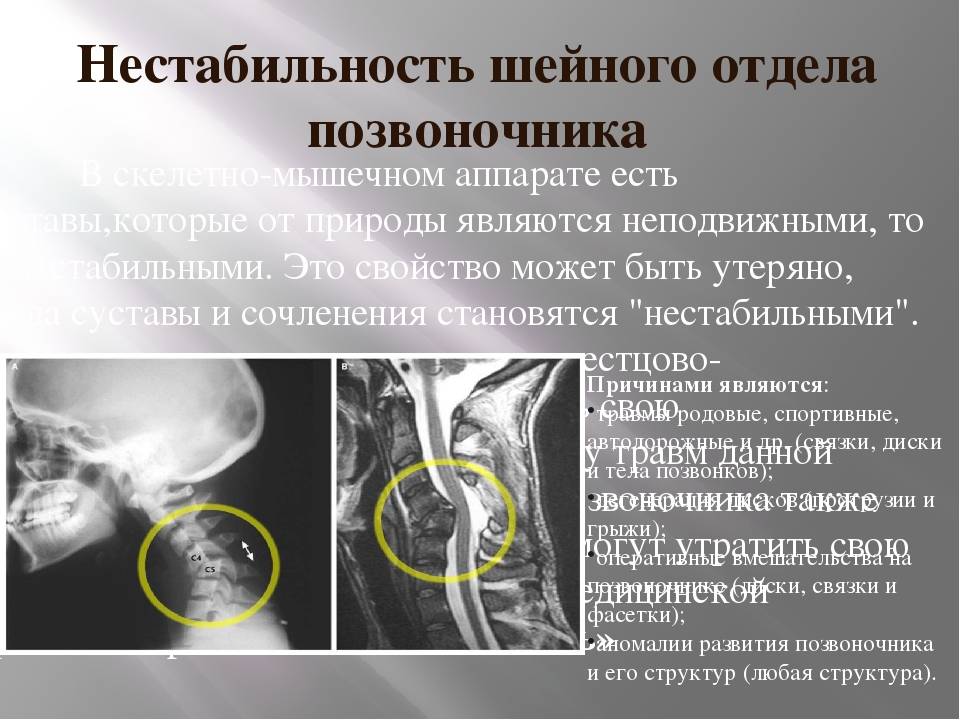
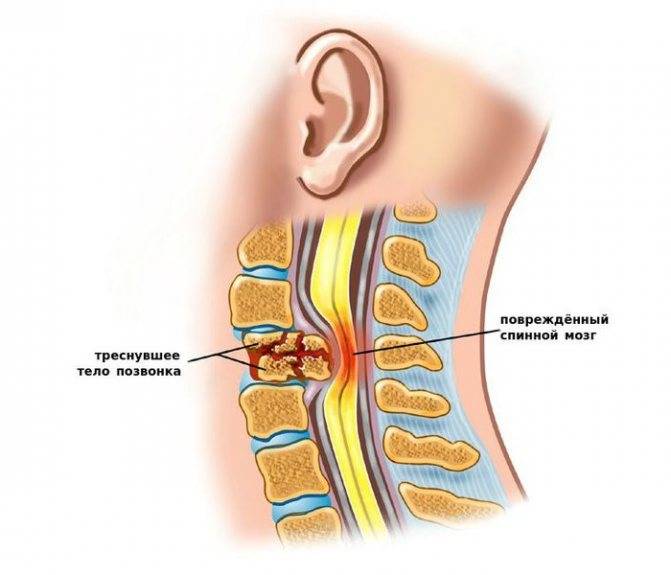
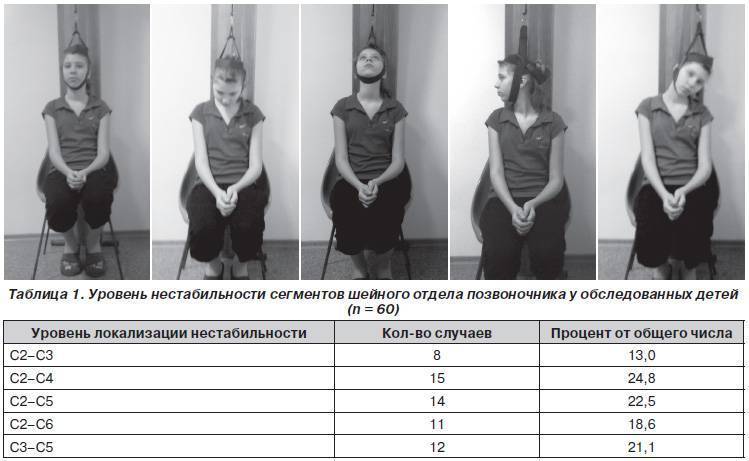
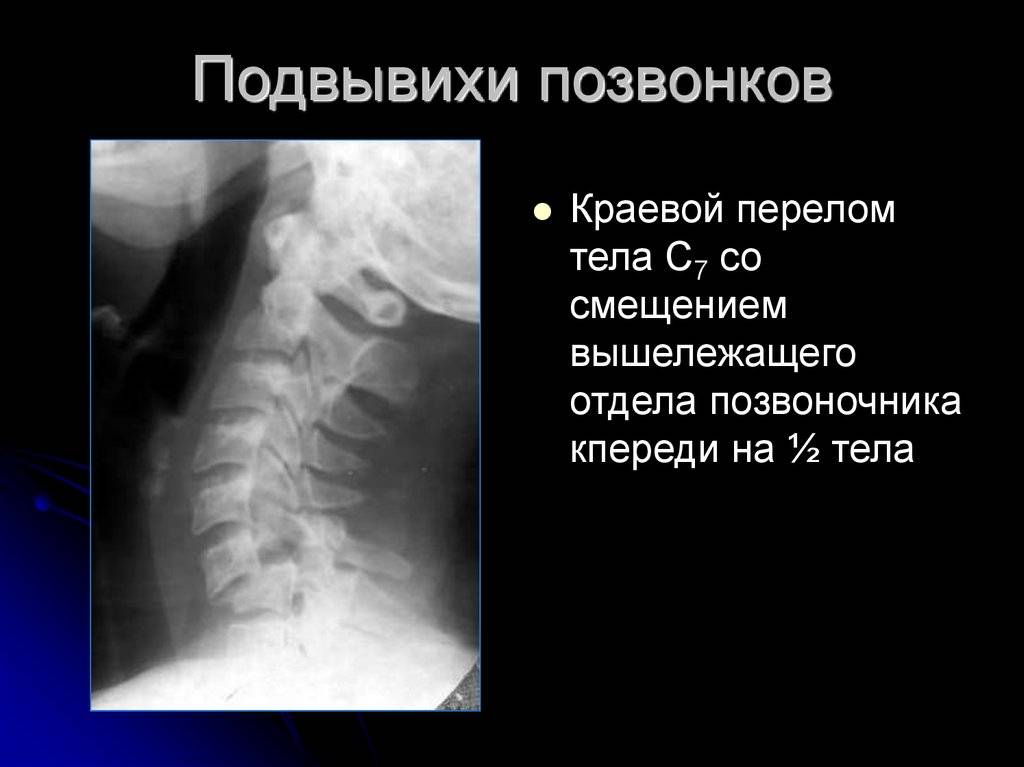
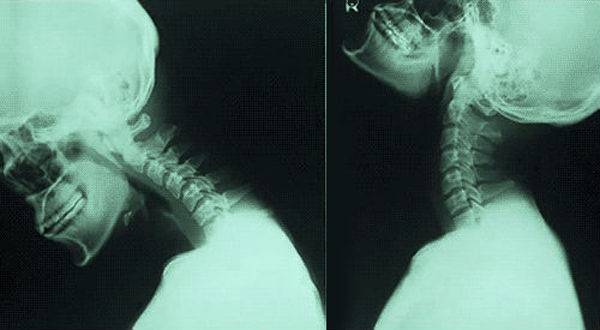
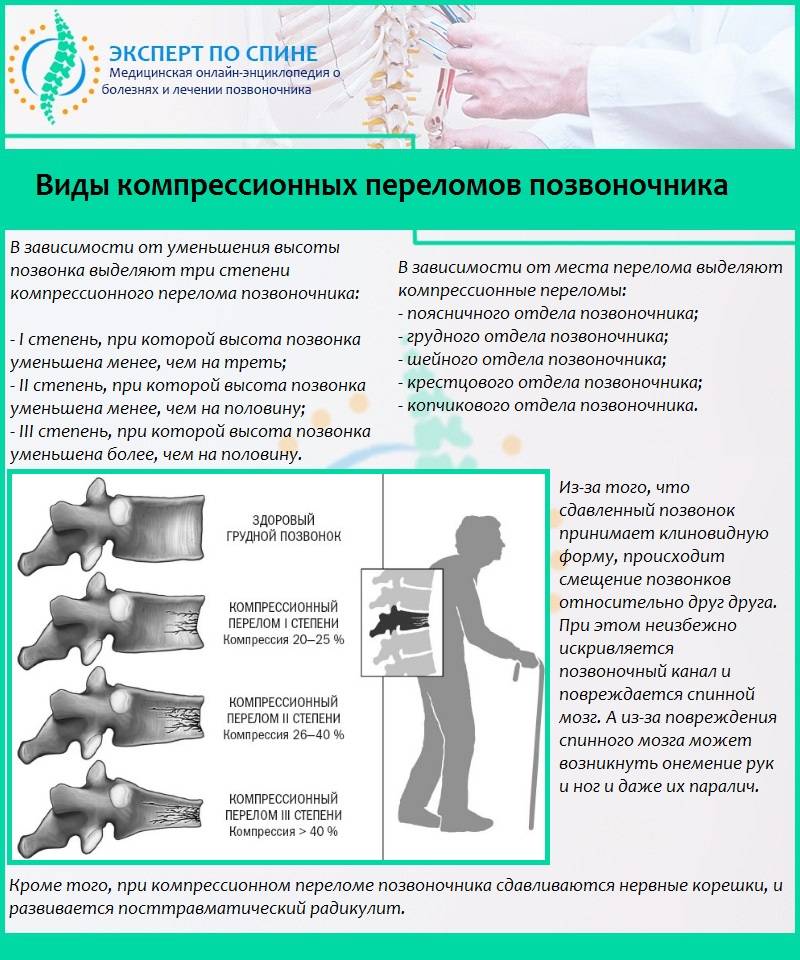
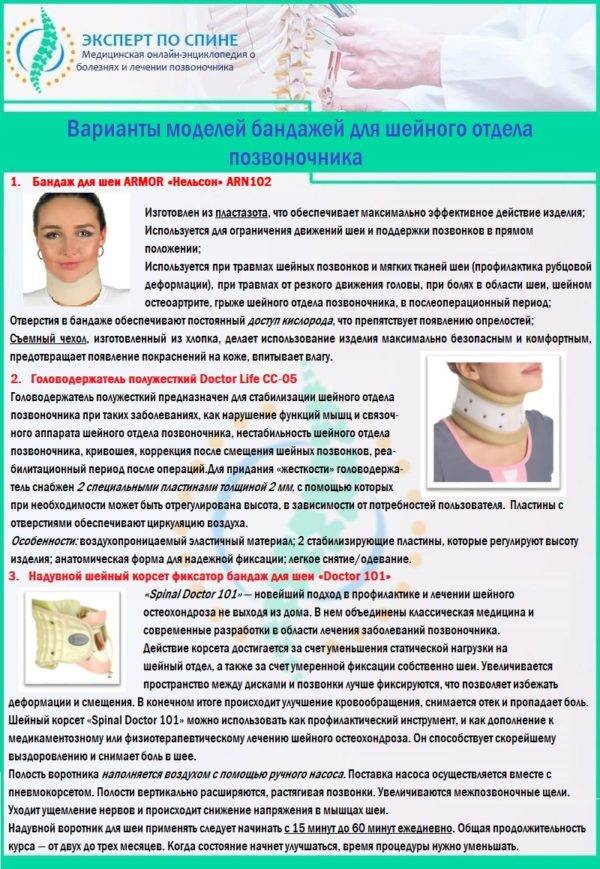
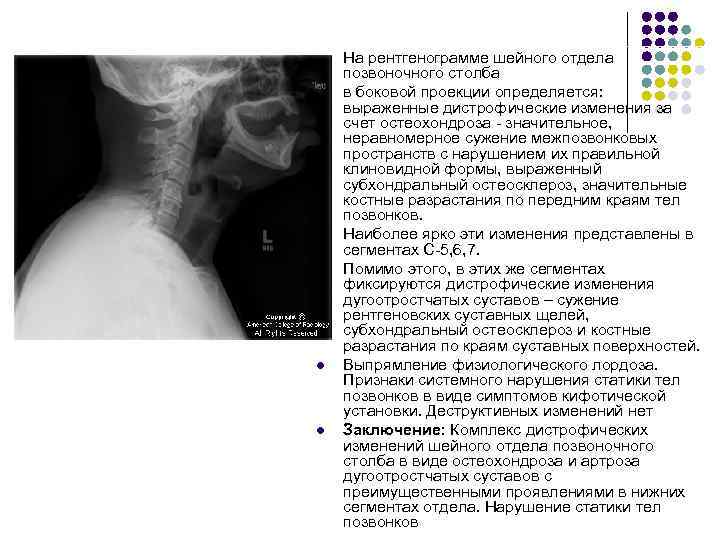
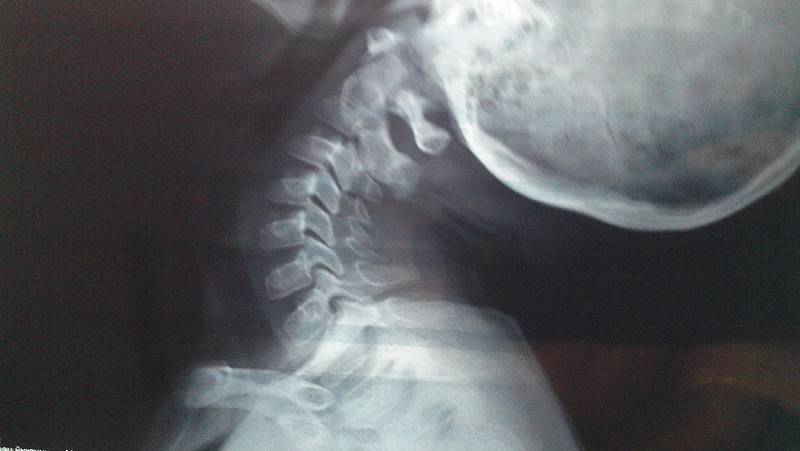
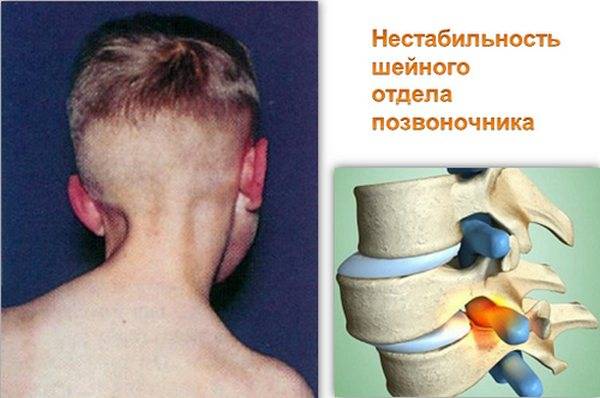
Последствия

Снижается работоспособность или успеваемость в школе. Из-за сонливости и вялости больному трудно сосредоточиться на деятельности. Нарушается и концентрация внимания. Острота зрения и слуха снижается. Нарушается координация движений: во время ходьбы человек может пошатываться. Если слишком долго игнорировать докторов, отказываться от осмотра и лечения, можно полностью утратить трудоспособность.
Отсутствие подходящего лечения ускоряет и развитие других патологических процессов в области шеи. Активнее развивается остеохондроз. Может возникнуть артроз межпозвонковых суставов. Появляется двусторонняя боль в спине, интенсивность которой возрастает, если больной наклоняется или поднимает тяжести.
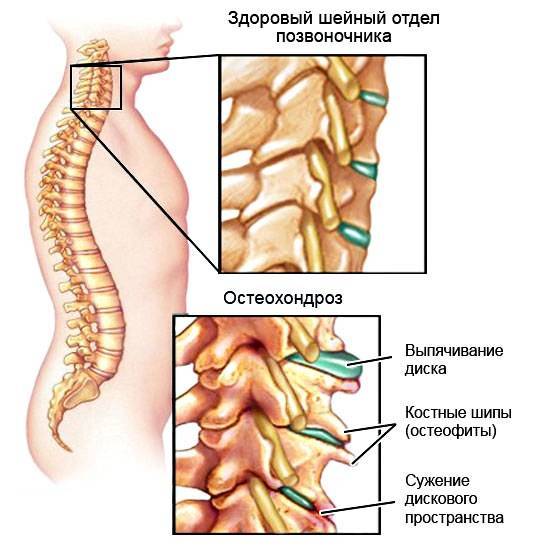
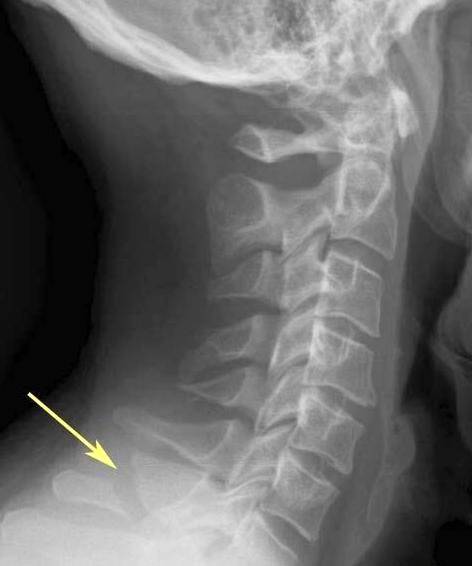
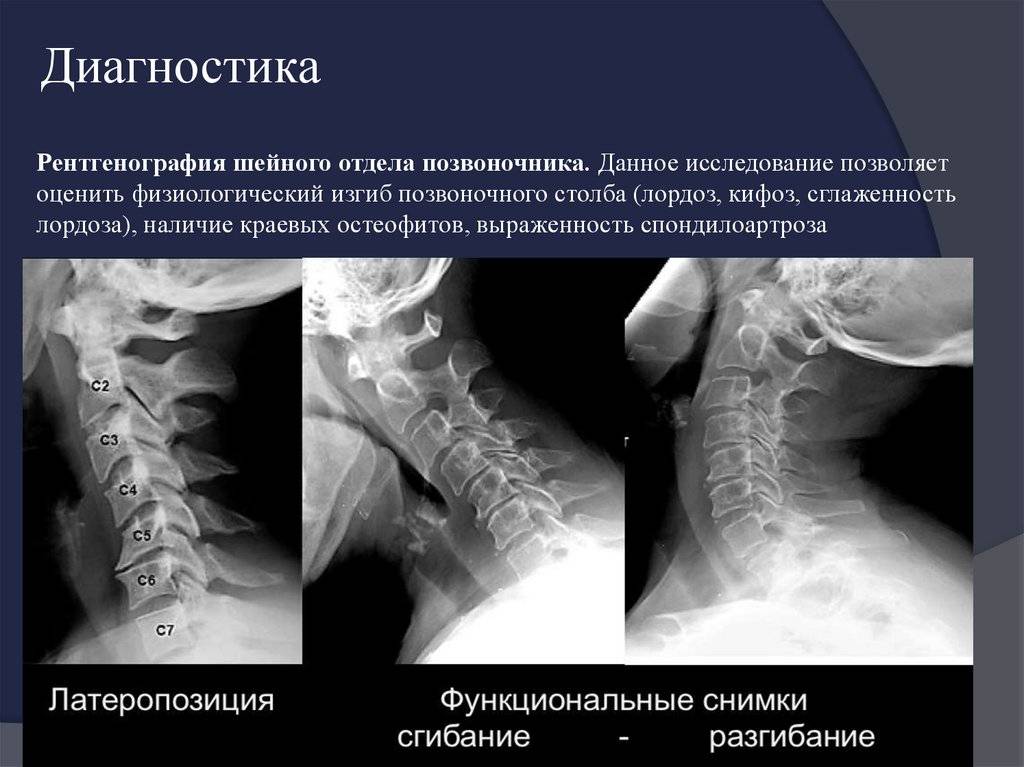
Диагностика
Перед тем как приступить к лечению нестабильности позвонков грудного отдела, наши специалисты проводят диагностические обследования, позволяющие правильно определить причину и поставить диагноз
Это очень важно, поскольку является гарантией того, что лечение принесёт желаемые результаты. Помимо осмотра и сбора анамнеза назначается:
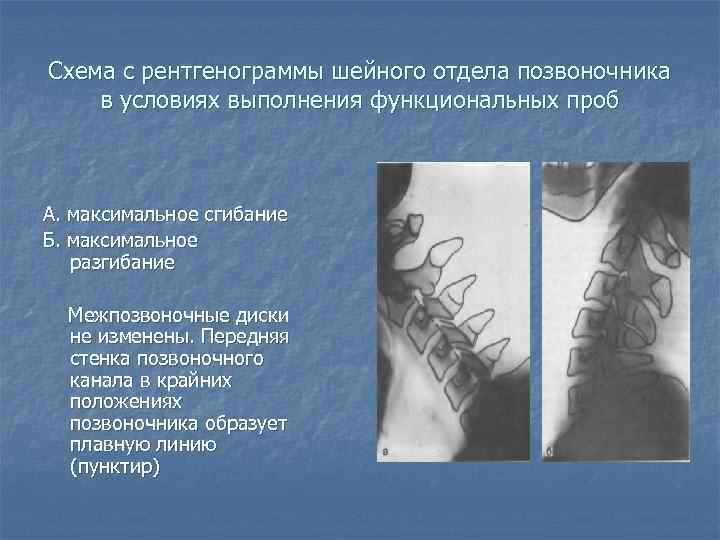
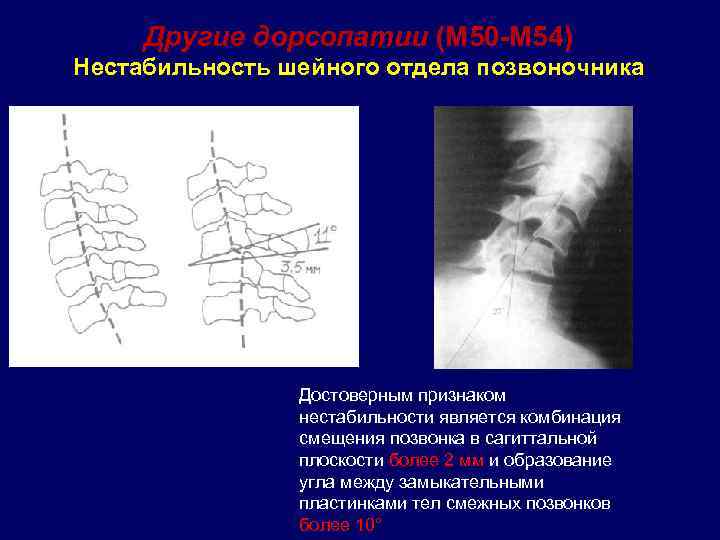
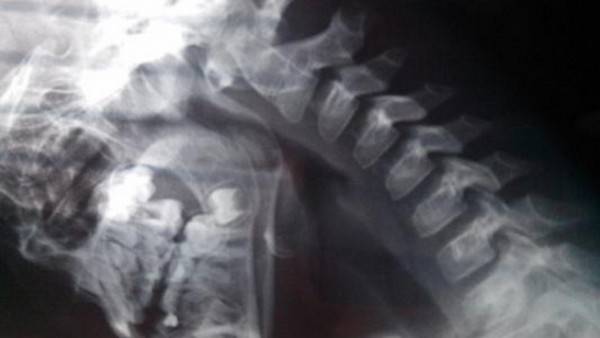
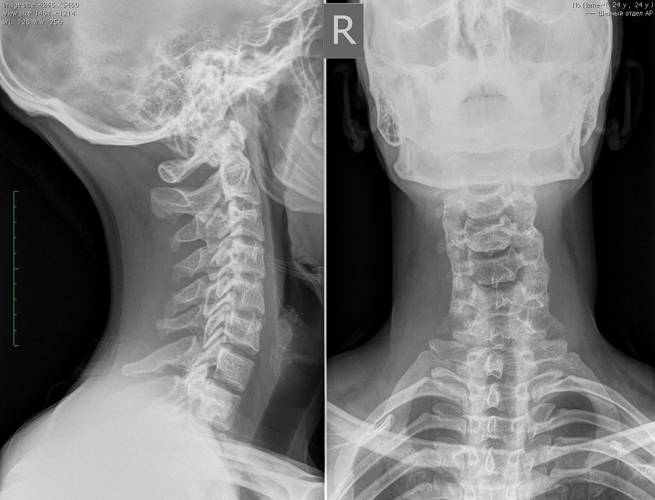
- традиционная и функциональная рентгенография позвоночника которая позволяет определить место расположения смещённых позвонков, степень смещения, выраженность кривизны позвоночника и уменьшение высоты межпозвонковых дисков; наличие врождённых аномалий недостаточности заднего опорного комплекса ― спондилолиза.
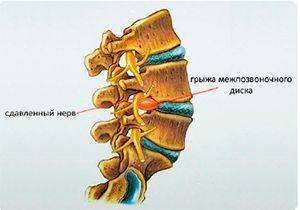
- , которая позволяет выявить наличие/отсутствие повреждения дисков, нервов и спинного мозга.
Наши врачи
Ходневич Андрей Аркадьевич
Врач-нейрохирург, кандидат медицинских наук
Стаж 36 лет
Записаться на прием

Кувшинов Константин Владимирович
Врач — нейрохирург
Стаж 27 лет
Записаться на прием
Лечение
План лечения нестабильности позвонков составляется с учётом индивидуальных показаний пациента и результатов диагностических исследований. Выделяют следующие методики лечения:
| Методика | Описание |
|---|---|
|
Консервативное лечение |
|
|
Лечение медикаментами |
|
|
Хирургические методики |
Операции при заболеваниях позвоночника
- Стоимость: 100 000 — 250 000 руб.
- Продолжительность: 40-60 минут
- Госпитализация: 2-3 дня в стационаре
Подробнее
Стоит отметить, что хирургическое вмешательство практикуется только в самых крайних случаях, когда имеются следующие показания:
- консервативные методики не дали эффекта;
- имеется подвывих позвонков;
- присутствует неврологическая симптоматика;
- частые рецидивы заболевания.
Оперативное вмешательство предусматривает фиксацию нестабильных позвонков при помощи специальных металлоконструкций или имплантатов.
Профилактика
Для того, чтобы свести к минимуму риск развития нестабильности позвонков, необходимо соблюдать следующие правила:
- выполнять упражнения, направленные на укрепление мышечного каркаса спины;
- правильно питаться;
- исключить интенсивные нагрузки на позвоночник;
- вести активный образ жизни, регулярно заниматься спортом.
- Нарушение осанки
- Радикулит
Синдромы и симптомы остеохондроза
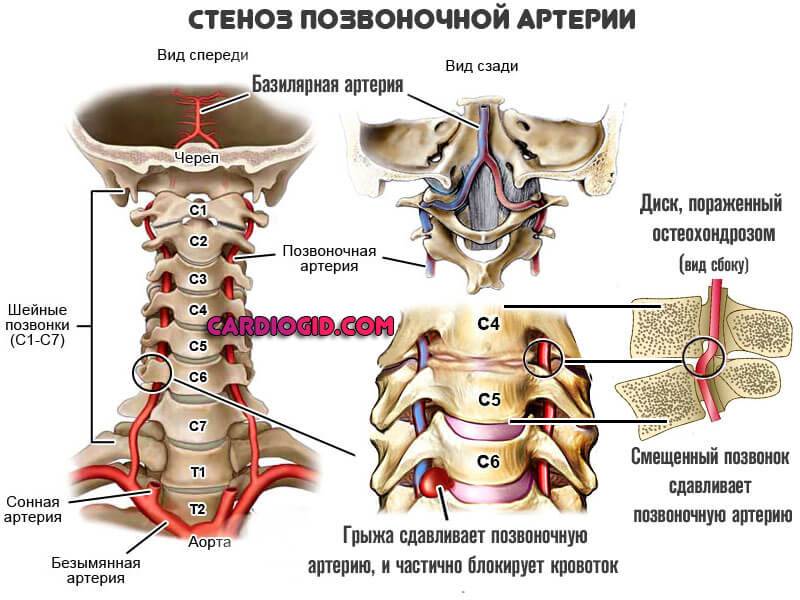
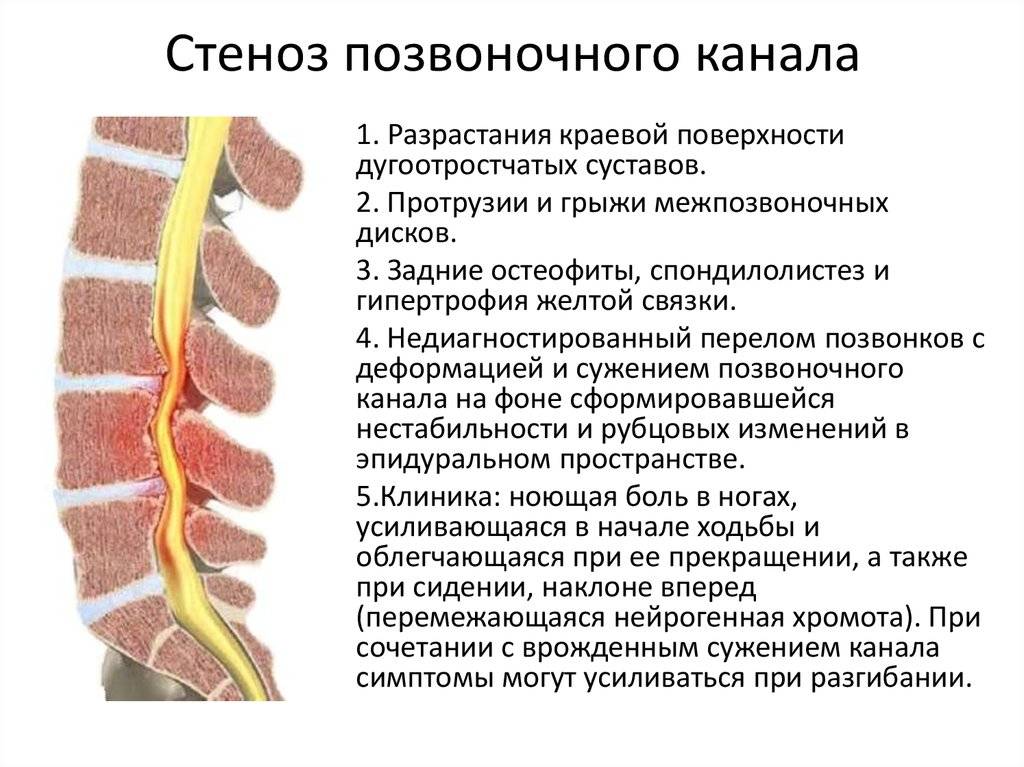
- Стеноз (синдром сужения позвоночного канала): сдавливание сосудов спинного мозга грыжей межпозвоночных дисков, остеофитами (разрастаниями костной ткани) или утолщенной позвоночной связкой. В итоге нарушается кровообращение в пораженной зоне. Человек начинает чувствовать себя скованным, ощущает заметную боль в шейном отделе позвоночника. В верхних и нижних конечностях обнаруживаются онемение и покалывание
- Корешковый синдром: сдавливание нервных корешков межпозвоночным диском. Это приводит к головным болям, выраженным в ноющих, жгучих или пульсирующих импульсах, иногда ощущения схожи с симптомами гипертонии. При этом синдроме могут возникнуть дефекты речи и нарушения обоняния, гипертрофия лицевых мышц, поражение чувствительности языковых мышц, чувство “забитости” горла комками. Дыхание становится прерывным, человек страдает храпом, у него часто, казалось бы беспричинно, «заложен» нос.
- Синдром позвоночной артерии: формируется при компрессии (сжатии) позвоночной артерии. Его основной спутник — пульсирующие боли. Приступы могут захватывать теменную долю, надбровную область, височную и затылочную доли.
- Кардиальный синдром: напоминает приступы стенокардии, однако продолжительность их гораздо больше. Боли отражаются в диафрагме. Данному явлению в некоторых отдельных случаях сопутствуют повышенное артериальное давление, аритмия.
Диагностика хлыстовой травмы
Лечащему врачу необходима информация о симптомах, о том, как произошла травма (авария), а также проведение медицинского осмотра. Это позволит медицинскому работнику выяснить есть ли необходимость проведения диагностических процедур или с этим можно подождать. Пациентам, у которых сохраняется симптоматика в течение нескольких недель может потребоваться следующая диагностика:
- Рентгенография назначается сразу после травмы, если есть подозрение на перелом или нестабильность позвоночника. Рентгеновские снимки позволяют также увидеть высоту дисков и наличие остеофитов.
- Рентгенография назначается также при наличии сохраняющейся симптоматики через несколько недель после травмы..
- Магнитно-резонансная томография (МРТ) является необходимым обследованием при подозрение на грыжу диска, травму диска, компрессию корешков или спинного мозга.
- Блокада медиальной ветви представляет собой инъекцию анестетика для диагностики фасеточного генеза болей.
- Дискография представляет собой введение контраста в диск и последующую рентгенографию, что необходимо только при сильном болевом синдроме.
- Компьютерная томография (КТ), как правило, в сочетании с миелограммой (контраст вводят в спинномозговой канал) также может быть использована для диагностики стойкой резистентной к лечению боли в шее.
- Электромиография и измерение скорости нервной проводимости (ЭМГ и ЭНГ) могут быть использованы, если есть подозрение, что нерв блокирован (например, при кистевом туннельном синдроме) или есть повреждение нерва.
Классификация дорсопатий
- Дорсопатия шейного отдела.
- Дорсопатия грудного отдела позвоночника (из-за значительной ригидности этого отдела встречается редко). Чаще всего, дорсопатия в этом отделе встречается в области нижних грудных позвонков, ближе к поясничному отделу.
- Дорсопатия поясничного и крестцового отдела позвоночника.
Несмотря на то, что дорсопатия поясничного крестцового отдела позвоночника гораздо более распространена, чем цервикальная, поражение шейных позвонков является более опасным, поскольку может приводить к нарушению кровообращение головного мозга.
Деформирующие. Эти заболевания возникают в результате нарушения нормального расположения суставов позвоночника относительно друг друга, различных изменений кривизны и многих других патологических изменений в позвоночнике, включая выпячивание диска и межпозвонковые грыжи.
Спондилопатия. Манифестация этих дорсопатий возникает у людей в результате серьезных травм позвоночника и различных заболеваний, которые вызывают дегенеративные изменения в костях скелета (инфекционные или опухолевые образования).
Дискозная (дискогенная). Развитие таких дорсопатий является результатом выраженной дегенерации хрящей позвоночника, что приводит к смещению позвонков и грыжам межпозвоночного диска.
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
- медикаментозное воздействие;
- физиотерапию;
- лечебную физкультуру;
- массаж;
- хирургическое лечение.
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
- нестероидные противовоспалительные препараты (мелоксикам, диклофенак, нимесулид и т.п.): направлены на снятие болевого синдрома и воспаления; применяются в виде таблеток, инъекций, мазей, пластырей;
- стероидные препараты (гидрокортизон, дексаметазон): также используются для снятия воспаления при неэффективности НПВС;
- миорелаксанты (мидокалм): препараты, устраняющие рефлекторные мышечные спазмы, за счет чего уменьшается боль и улучшается кровообращение;
- витамины группы B в виде инъекционных или таблетированных препаратов (мильгамма, нейромультивит): способствуют улучшению проведения нервных импульсов;
- седативные препараты при выраженном болевом синдроме для улучшения сна и уменьшения эмоциональной составляющей боли;
- противоотечные средства при защемлении нервного корешка;
- хондропротекторы: препараты, способствующие восстановлению хрящевой ткани.
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
- физиотерапия:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- фонофорез и электрофорез;
- массаж;
- лечебная физкультура;
- иглорефлексотерапия;
- мануальная терапия;
- подводное вытяжение.
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
- улучшает кровоснабжение пораженной области, обмен веществ и процессы регенерации;
- усиливает действие препаратов;
- способствует укреплению мышечного каркаса и стабилизации позвоночного столба;
- снижает нагрузку на позвоночные диски;
- устраняет мышечные спазмы и блоки.
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
- хирургическое удаление грыжи диска (микродискэктомия, эндоскопическая или трансфасеточная операция);
- ламинэктомия: удаление остистых отростков или дужки позвонка, за счет чего снижается нагрузка на корешок спинного мозга;
- нуклеопластика: устранение грыжи путем удаления части ядра межпозвонкового диска.
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента
КТ миелография
- Миелограмма, с последующей компьютерной томографией, может, проведена при подготовке к оперативному лечению для декомпрессии спинного мозга или нервного корешка.
- Это исследование позволяет оценить позвоночный канал, наличие сужения и воздействия на спинной мозг и компрессию нервных корешков грыжей диска, остеофитом, а также оценить фораминальное пространство.
- КТ — миелография, по-прежнему, является ценным диагностическим методом и превосходит МРТ для визуализации латерального и фораминального пространства, несмотря на инвазивность, высокую стоимость и возможные побочные эффекты. КТ –миелография не является первоначальным методом визуализации при дорсопатии шейного отдела позвоночника и используется только в сложных случаях .
Профилактика
Чтобы предотвратить развитие нестабильности позвоночника в его шейном отделе, рекомендовано соблюдать определенных правила:
- Сводить к минимуму риск бытового и спортивного травматизма. От дорожных аварий, к сожалению, не застрахован никто;
- Избегать резкого переохлаждения для недопущения воспаления нервных окончаний;
- Заниматься физическими упражнениями, направленными на укрепление рук и плечевого пояса;
- Контролировать течение заболеваний позвоночника и своевременно их лечить для предупреждения осложнений;
- Соблюдать гигиену труда и отдыха, чтобы не перенапрягался плечевой пояс и верхний отдел позвоночного столба;
- Избегать резких и сильных движений головой.
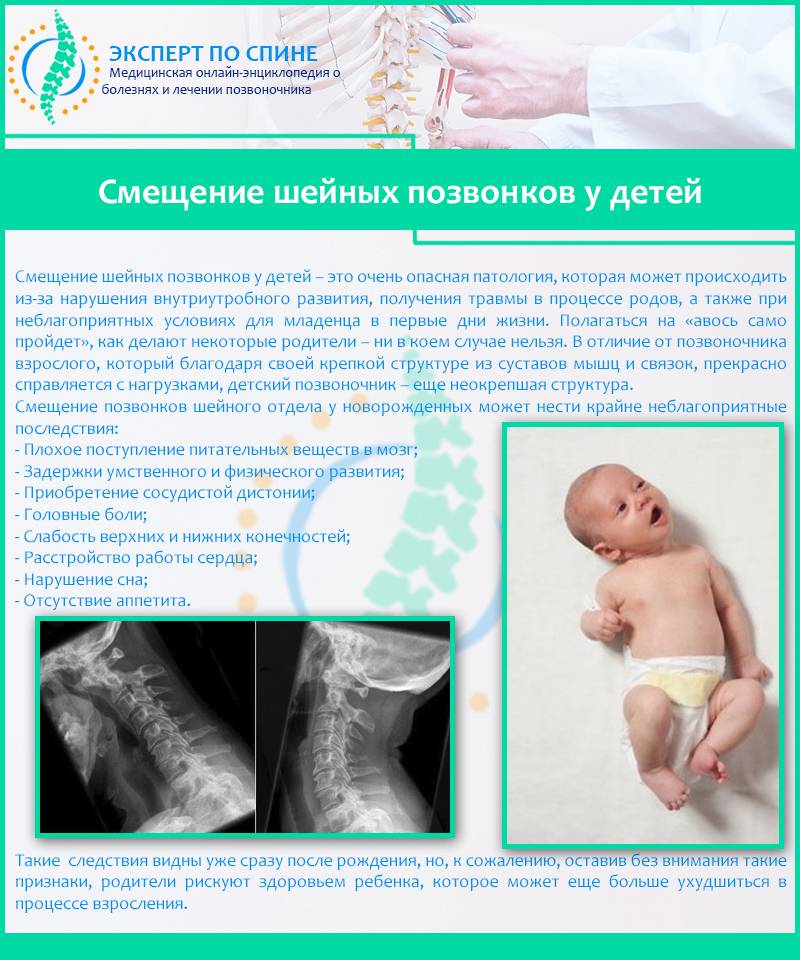
Родителям нужно замечать малейшие изменения в движениях ребенка, чтобы своевременно выявить признаки развивающейся патологии.
Нестабильность позвонков шейного отдела является серьезной патологией, которая требует всестороннего изучения и своевременного лечения
Важно правильно диагностировать заболевание, чтобы выбрать соответствующий метод лечения. Соответствующие мероприятия должны привести к положительным сдвигам. Профилактические меры и комплекс восстановительных мероприятий позволит сохранить трудоспособность и обеспечить достойное качество жизни
Профилактические меры и комплекс восстановительных мероприятий позволит сохранить трудоспособность и обеспечить достойное качество жизни.
МРТ
- МРТ остается методом выбора визуализации шейного отдела позвоночника из-за полной безопасности изображения для оценки шейного отдела позвоночника.
- Преимущества МРТ включают: оценку морфологии мягких тканей (например, дисков, мышц нервов, спинной мозг), визуализацию спинномозговой жидкости, неинвазивность и отсутствие радиационного облучения пациента.
- Современные МРТ аппараты с высоким магнитным полем, и новые программные продукты обеспечивают более быструю и детальную визуализацию.
- К сожалению, некоторые последовательности МРТ изображают патологию больших размеров, чем фактические, и не выявляют некоторые аномалии. Другие недостатки МРТ включают в себя: высокая стоимость, неспособность пациентов с клаустрофобией терпеть процедуру, необходимость длительного нахождения пациента в неподвижном состоянии, а также менее качественную визуализацию костных структур по сравнению с КТ (МСКТ).
- Кроме того, МРТ оказывается хуже при дифференциации компрессии корешка грыжей диска, от воздействия на корешок спондилезным остеофитом.
ЭМГ (ЭНМГ). Электродиагностические исследования по-прежнему являются стандартными методами для оценки неврологических функций шейного отдела позвоночника. Преимущества этих методов в низкой стоимости и безопасности этих тестов.
Исследования нервной проводимости (ЭНМГ) и электромиография (ЭМГ) обеспечивают возможность оценить степень повреждения корешка и периферических нервов.
Игольчатая ЭМГ позволяет обнаруживать острые, подострые и хронические корешковые признаки наличия патологии моторного нервного волокна.
Лабораторная диагностика. Необходима для дифференциальной диагностики воспалительных инфекционных или системных состояний.
Стадии развития остеохондроза
В развитии шейного остеохондроза принято выделять 4 стадии. Но это довольно условное деление, так как большинство симптомов болезни могут проявляться и в других патологиях. Кроме того, реальная степень деградации тканей шейного отдела позвоночного столба может не соответствовать внешне проявляемым симптомам.
Первая стадия (доклиническая)
На начальной стадии симптомы слабо выражены и их часто приписывают стрессам или другим заболеваниям. Чувствуется неприятная скованность в шее, боль при резких движениях или наклонах. На этой стадии вполне можно избавиться от зарождающегося остеохондроза с помощью лечебной гимнастики или просто больше двигаться, скорректировать питание.
Вторая стадия
Боли усиливаются, становятся постоянными, при резких поворотах или наклонах уже сильные. Появляются сильные головные боли, больной начинает быстро уставать, становится рассеянным, периодически немеют участки лица.
Третья стадия
Образование грыжи дисков часто вызывает головокружение, слабость рук, боль отдает в затылок и руки, постоянно ощущается в плечах.
Четвертая стадия
В конце концов межпозвоночные диски разрушаются, они замещаются соединительной тканью. Нервы защемляются, что приводит к трудностям в движении, острой боли, усилению головокружения, появляется шум в ушах.
Диагностика
Диагностика спондилеза производится с помощью радиологических методов, таких как обзорная рентгенография, МРТ или КТ. Рентгенография позволяет визуализировать остеофиты, утолщение суставов и уменьшение расстояния между позвонками. КТ позвоночника в состоянии визуализировать позвоночник более детально и позволяет диагностировать сужение позвоночного канала (стеноз) при его наличии. МРТ исследование является наиболее информативным и позволяет визуализировать мягкие ткани (диски, связки,нервы) и диагностировать наличие компрессии нервных структур, что нередко позволяет выяснить истинную причину болей при спондилезе.При подозрении на повреждение нервов может быть назначена ЭНМГ, которая позволит определить степень повреждения нервного волокна и нарушения проводимости. Иногда для уточнения диагноза может назначено радиоизотопное сканирование, основанное на разной степени поглощения радиоактивного материала тканями с разным метаболизмом (например, при воспалении или опухоли в костной ткани будет избирательно аномально накапливаться больше радиоизотопа).
Причины
Во время беременности мозг человека и позвоночный столб начинают формироваться как плоская пластина клеток, которая сворачивается в трубку, названную нервной трубкой. Если вся или часть нервной трубки не в состоянии закрыться, то открытый участок называют открытый дефект нервной трубки. Открытая нервная трубка бывает открыта в 80 процентах случаев, и покрыта костью или кожей в 20 процентах случаев.Причина расщепления позвоночника (spina bifida и другие дефекты) остается неизвестной, но вероятнее всего является следствием комбинации генетических, пищевых и факторов окружающей среды, такими как:
- дефицит фолиевой кислоты (витамин B) в пище матери во время беременности (прием достаточного количества фолиевой кислоты во время беременности может уменьшить риск развития этой аномалии).
- неконтролируемый диабет у матери
- Некоторые медикаменты (антибиотики, противосудорожные).
- Генетический фактор, как правило, имеет значение лишь в 10 процентах случаев.
- Возраст матери
- Какие роды по счету (первенцы больше подвержены риску).
- Социально-экономический статус (дети, родившиеся в более низких социально-экономические семьях, находятся в более высокой группе риска).
- этническое происхождение
- ожирение или чрезмерное потребление алкоголя беременной женщиной
- При воздействие на беременную гипертермии в ранних сроках (сауна, джакузи).
Тактика лечения
При нестабильности шейных позвонков С3, С4 или подвижности поясничного отдела врачи подбирают индивидуальную схему лечения. Она обычно комплексная и включает в себя самые разные подходы, направленные на устранение причины патологии, борьбу с болевым синдромом, фиксацию хребта в правильном положении, закрепление полученных результатов. Обычно тактика включает в себя следующее:
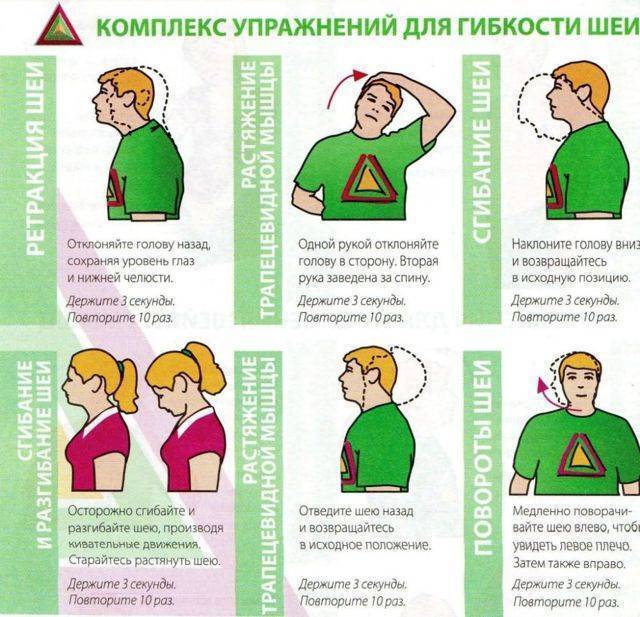
Ношение корсета. Лечить нестабильность, не прибегая к специальным приспособлениям нельзя, если ее причиной стал перелом или вывих. С его помощью корректируется положение всех сегментов, поэтому он особенно эффективен при острой нестабильности. Носить его необходимо длительное время до полного восстановления. Прием медикаментов. Назначаются препараты симптоматически и в основном направлены на купирование болевого синдрома, снижение отечности и воспалительного процесса. Задействуются, как правило, миорелаксанты, анальгетики и нестероидные средства. Продолжительность курса и дозировка подбираются врачом индивидуально. Лечебная физкультура (ЛФК). Она полезна в период отсутствия острой боли и помогает закрепить полученный результат. Правильно подобранные упражнения позволят вернуть подвижность, стабилизировать позвоночник, укрепить мышечный каркас
Важно, чтобы гимнастика выполнялась регулярно под контролем медицинского персонала. Мануальная терапия. Проводится опытными хирургами с использованием проверенных методик работы
Благодаря нескольким сеансам можно добиться отличного результата. Оперативное вмешательство. Является радикальной мерой, к которой прибегают, только если другие способы оказались неэффективны и определена была патологическая подвижность в хронической форме. Синиартрия. Представляет собой воздействие на биоакупунктуру путем введения в определенные точки гомеопатического состава. Методика позволяет избавиться от боли и вернуть суставам подвижность. Массаж. Назначается с целью нормализации кровообращения в проблемной области для улучшения обменных процессов в тканях и укрепления мышечной ткани, возвращения ей тонуса
Проводится опытными хирургами с использованием проверенных методик работы. Благодаря нескольким сеансам можно добиться отличного результата. Оперативное вмешательство. Является радикальной мерой, к которой прибегают, только если другие способы оказались неэффективны и определена была патологическая подвижность в хронической форме. Синиартрия. Представляет собой воздействие на биоакупунктуру путем введения в определенные точки гомеопатического состава. Методика позволяет избавиться от боли и вернуть суставам подвижность. Массаж. Назначается с целью нормализации кровообращения в проблемной области для улучшения обменных процессов в тканях и укрепления мышечной ткани, возвращения ей тонуса.
При диагностировании позвоночной нестабильности у взрослого человека крайне важно организовать постоянную умеренную нагрузку на позвоночник, малая подвижность может только усугубить ситуацию. При этом важно не забывать и про противопоказания:
- Избегать подъема тяжестей или чрезмерных усилий в процессе выполнения ЛФК, особенно это касается шеи, так как она легко травмируется.
- Не делать резкие движения, стараться разгибаться и сгибаться максимально медленно.
- Не делать упражнения, направленные на укрепления мышц пресса.
- Не менять количество подходов после назначения ЛФК.
Нестабильность позвонков, как и шейный остеохондроз, является приобретенной патологией, поэтому крайне важно не заниматься самолечением и тщательно выполнять все рекомендации специалиста. Нетрадиционные способы и методики должны применяться только после консультации с лечащим врачом. Мануальная терапия является важной частью борьбы с нестабильностью позвонков
Мануальная терапия является важной частью борьбы с нестабильностью позвонков
Диагностика
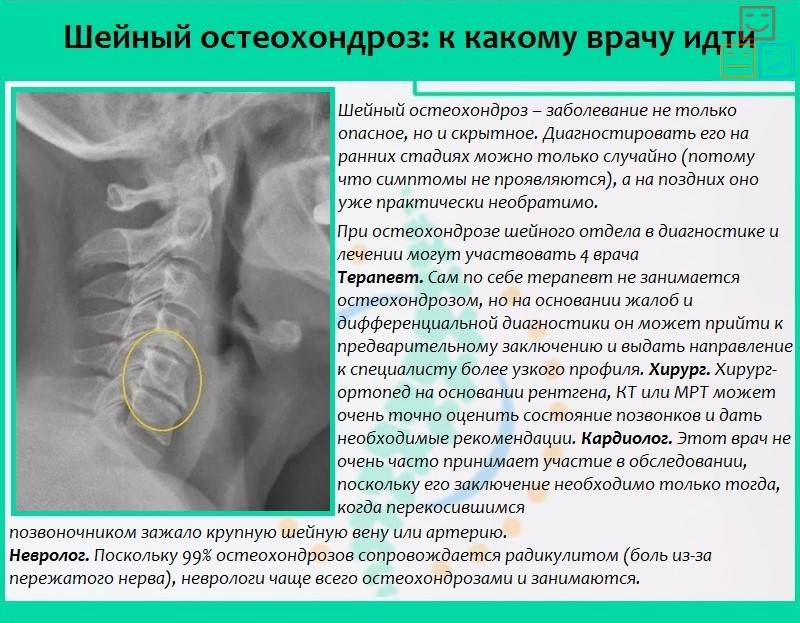
Так как симптоматика остеохондроза слабо выражены и часто пересекается с другими патологиями, первичный осмотр лучше провести у терапевта или другого специалиста – невролога, ортопеда. Он расспросит вас о болевых и прочих симптомах, проверит подвижность шеи, состояние кожи, равновесие, рефлексы.
Если поставлен первичный диагноз «шейный остеохондроз», врач дальше направит вас на дополнительные исследования. Самым эффективным из них является МРТ, потом – компьютерная томография. Рентгеновские исследования по сравнению с первыми двумя гораздо менее эффективны, особенно при запущенной болезни. Состояние мягких тканей проверяется с помощью УЗИ. Если у врача есть подозрение на повреждение кровеносных сосудов, вас могут направить на дуплексное сканирование сосудов.
Так как некоторые симптомы пересекаются с признаками стенокардии и ишемической болезни сердца, может понадобиться консультация кардиолога, который направит вас на ЭКГ и эхокардиографию.
Особенности остеохондроза у детей
У детей остеохондроз так же, как и у взрослых, делится на три вида: шейный, грудной и поясничный, – и каждый обладает особенностями появления, развития и лечения.Заболевание за последние годы настолько «помолодело», что сегодня диагноз могут поставить даже детям школьного возраста. Однако особую опасность патология представляет для подростков, когда рост и развитие могут быть такими быстрыми, что опорно-двигательный аппарат «не успевает», а это приводит к дистрофическим изменениям в костной системе. Для патологии у школьников даже было введено специальное определение «ювенильный остеохондроз шейного отдела позвоночника» («шейный» заменяется на любой другой отдел, где диагностируется проблема).
Причины
Факторы, приводящие к развитию шейного остеохондроза, весьма разнообразны. Они включают в себя следующее:
- ушибы и переломы позвоночника;
- статические и динамические перегрузки позвоночника;
- разнообразные ;
- неправильное распределение нагрузки на позвоночник из-за патологий стоп(-ы) и ношения неудобной обуви;
- ;
- возрастные изменения в структуре межпозвоночных хрящей;
- малоподвижный образ жизни;
- чрезмерные физические нагрузки.
Наши врачи

Ходневич Андрей Аркадьевич
Врач-нейрохирург, кандидат медицинских наук
Стаж 36 лет
Записаться на прием

Кувшинов Константин Владимирович
Врач — нейрохирург
Стаж 27 лет
Записаться на прием
Клинические проявления
В первую очередь симптомы шейного остеохондроза выражаются в болевых ощущениях ноющего характера, локализующихся в области шеи и иррадиирующих в верхние конечности и плечи. Их «верными спутниками» являются следующие клинические проявления:
- ;
- усиление болевых ощущений при попытке повернуть или наклонить голову;
- мышечные спазмы;
- ограничение двигательной активности.
В случае, если наблюдается компрессия нервных корешков, к вышеперечисленным можно добавить следующие симптомы:
- стреляющие, режущие ;
- ощущение слабости в руке или руках;
- онемение кожи верхних конечностей;
- шейный сколиоз, искривление в шейном отделе позвоночника;
- снижение рефлексов.
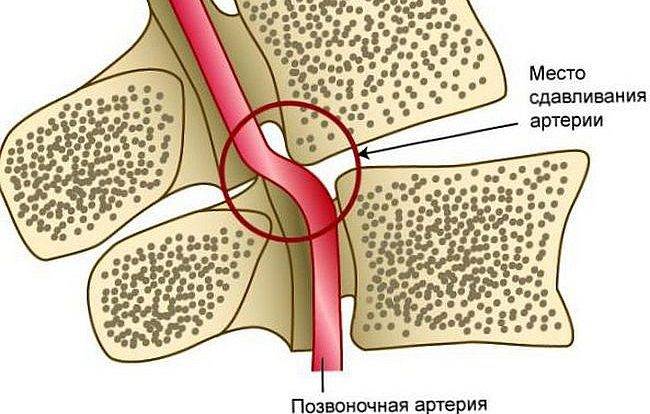
При развитии синдрома позвоночной артерии, который может возникнуть как реакция на раздражение её симпатического сплетения, наблюдается следующая симптоматика:
- головокружение;
- головная боль пульсирующего жгучего характера;
- мушки и цветные пятна перед глазами.
Диагностика
Комплексное диагностическое исследование в клинике ЦЭЛТ включает в себя следующее:
- осмотр у специалиста «Клиники Боли», невролога, который проведёт ряд тестов и поставит предварительный диагноз;
- инструментальное исследование (рентгенография, , ), которое позволяет уточнить данные, полученные при осмотре, точно определить уровень поражения, выявить особенности патологии и её последствия для позвоночника.
Лечение
В клинике ЦЭЛТ применяют современные щадящие методы, которые позволяют не только избавиться от болевых ощущений, но и снять воспалительные процессы, устранить компрессию нервных корешков, а также остановить дальнейшее развитие деструктивных процессов в межпозвоночных хрящах и позвонках.
План консервативного лечения разрабатывается нашими специалистами с учётом индивидуальных особенностей пациента. Как правило, он включает в себя следующее:
- медикаментозное лечение;
- лечебную физкультуру;
- физиотерапию;
- массаж;
- мануальную терапию;
- вытяжение позвоночника.
В случае, если болевой эффект выражен ярко, пациенту могут предложить лечебную блокаду. Эта малоинвазивная процедура позволяет быстро купировать боль за счёт введения лекарственного средства путём инъекции непосредственно в поражённую область. Эффект обезболивания может длиться до одного года, при этом сводятся к минимуму воспалительные процессы, снимаются мышечные спазмы и отёк.
Медики нашей клиники направят все свои усилия на то, чтобы вернуть здоровье вашему позвоночнику!
- Поясничный остеохондроз
- Грудной остеохондроз