Диагностика
Чтобы врач мог с уверенностью поставить диагноз гепатомегалия, необходимо провести тщательное комплексное обследование. От результатов диагностики зависит тактика лечения гепатомегалии и основного заболевания, которое спровоцировало увеличение органа. Необходима консультация врача-терапевта, гастроэнтеролога.
Во время консультации врач выслушивает жалобы пациента, собирает сведения об истории болезни, проводит пальпацию печени. При наличии болей в животе, рвоты и тошноты, необычного цвета стула, ощущений тяжести, желтушности кожных покровов, пациенту следует рассказать врачу об этом. Также доктору нужно знать, какие препараты принимает пациент, каков характер его питания и как часто и в каких количествах он употребляет алкоголь.
Для постановки диагноза гепатомегалия назначают следующие виды исследований:
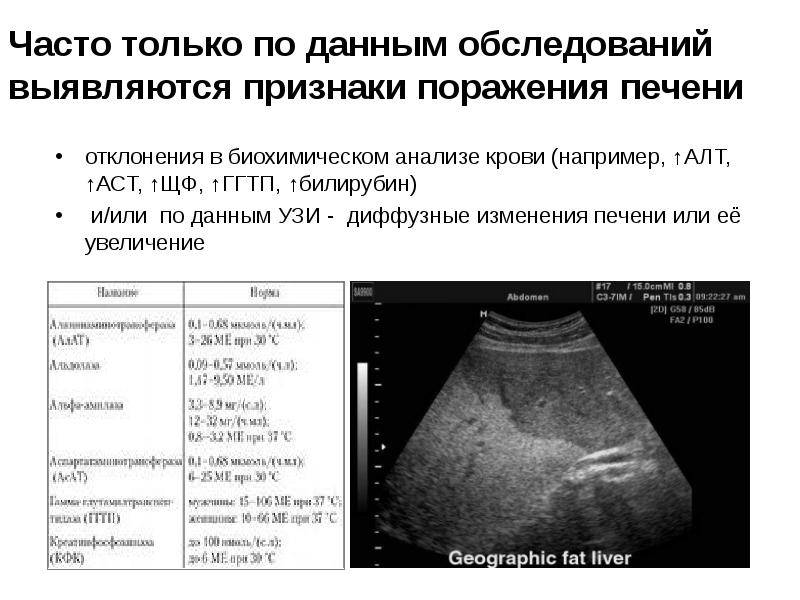
- биохимический и клинический анализ крови (важными показателями выступают: уровень билирубина, количество общего белка, протеинограмма, АЛТ и АСТ, тимоловая проба);
- КТ и МРТ брюшной полости;
- УЗИ органов брюшной полости;
- рентгенография;
- тест на свертываемость крови – коагулограмма.
Дополнительно для уточнения характера происходящих в печени процессов может быть назначена биопсия лапароскопическим методом под общим наркозом.
Также для изучения причин увеличения печени и получения более обширной информации пациенту проводят эхогепатографию.
Лечение
План лечения гепатомегалии строится на основе результатов, полученных после полного обследования. Основным направлением терапии выступает борьба с симптомами и устранение причин, которые привели к нарушениям в работе печени. Одним из важнейших факторов, положительно влияющих на процесс выздоровления, является соблюдение строгой диеты.
Диета
Согласно общепринятой классификации по Певзнеру, больным с гепатомегалией печени показан Стол №5. Общее число калорий суточного рациона не должно превышать 2400–2900 Ккал. Из них на белки приходится – 100 г, на жиры – 80 г, на углеводы – 450 г.
В список разрешенных для употребления продуктов входят:
- нежирные сорта мяса – говядина, телятина, индейка, филе курицы;
- нежирные сорта рыбы – хек, судак, минтай, щука;
- молочные и кисломолочные продукты с минимальным процентом жирности или вовсе обезжиренные;
- макаронные изделия из твердых сортов пшеницы группы А;
- крупы – овес, рис, гречка;
- овощные, крупяные супы;
- хлеб из муки грубого помола или отрубей;
- галеты и сухое печенье;
- термически обработанные овощи – в особенности свекла, тыква, шпинат;
- фрукты;
- сухофрукты – чернослив, курага;
- пастила, мармелад на натуральном соке;
- рафинированное растительное масло.
Категорически запрещается употреблять в пищу:
- алкоголь;
- жирные, жареные блюда, а также соленья, маринады и копчености;
- сладкие газированные напитки;
- бобовые;
- орехи;
- кофе;
- торты, пирожные и мороженое.
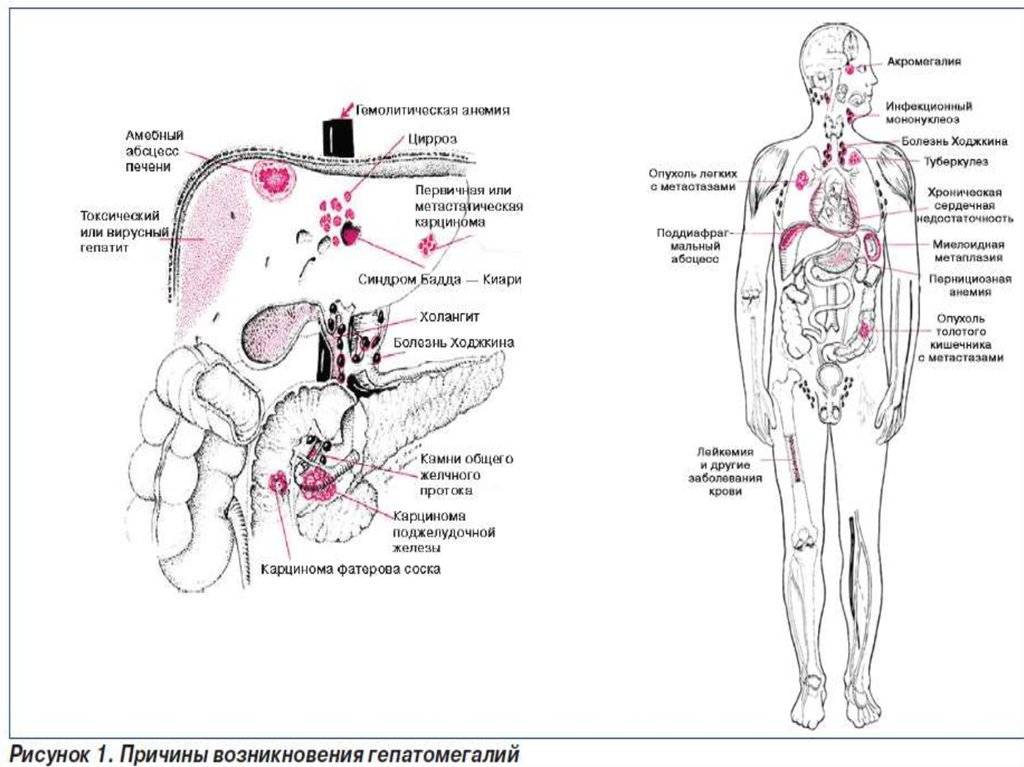
Причины гепатомегалии у детей Гепатомегалия может развиться на фоне гепатита, гемолитической анемии, пороков сердца и синдрома Бадда-Киари
В настоящее время известно более 300 заболеваний, среди симптомов которых — увеличение печени у детей. Их можно разделить на несколько групп:
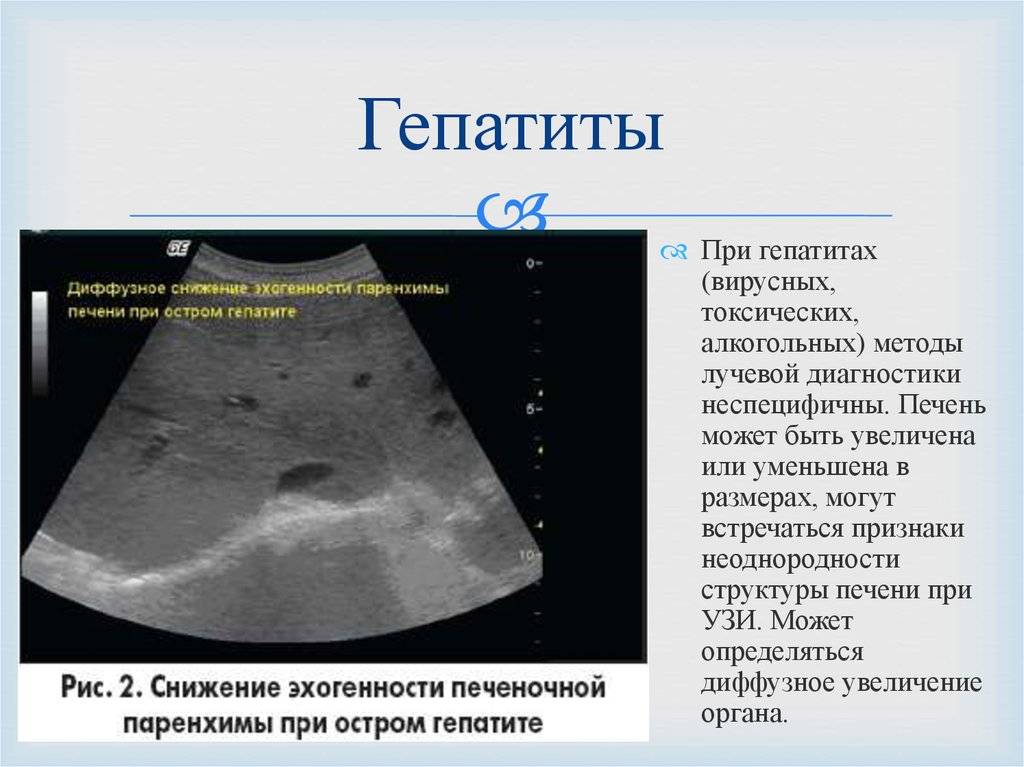
- Инфекция и воспаление. К этой группе относятся гепатиты и холангиты самой разнообразной природы:
- вирусные (вирусы энтеральных и парентеральных гепатитов, Эпштейна-Барр, краснухи, цитомегаловирус и др.);
- бактериальные (болезнь кошачьих царапин, бруцеллез, лептоспироз, сепсис, бактериальный эндокардит, абсцесс печени);
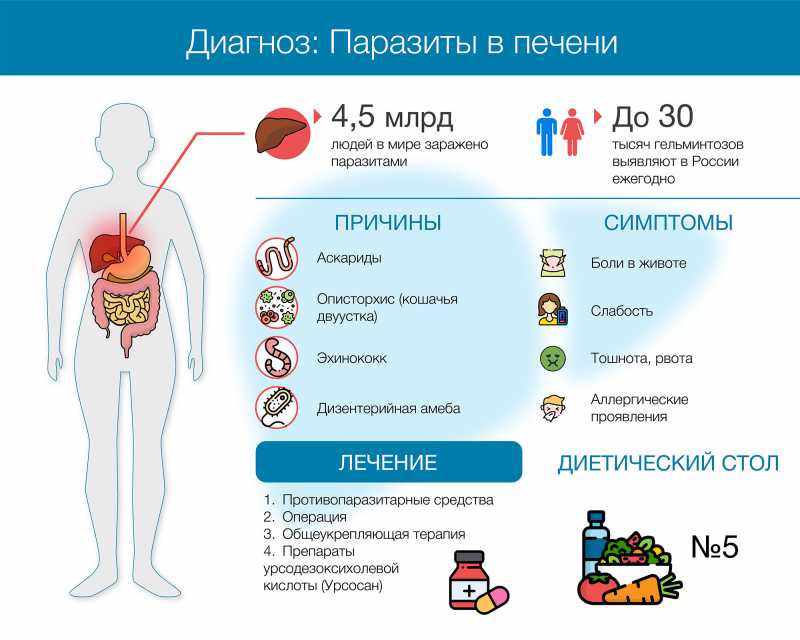
- связанные с инфекциями, вызванными простейшими и паразитами (риккетсиоз, малярия, токсоплазмоз, амебиаз, аскаридоз);
- связанные с токсическими поражениями печени, в том числе лекарственные гепатиты;
- связанные с аутоиммунными заболеваниями (аутоиммунный гепатит, первичный билиарный холангит, первичный склерозирующий холангит).
- Нарушение проходимости желчевыводящих путей:
- билиарная атрезия;
- болезнь Кароли;
- синдром Алажиля.
- Гемолитические анемии, вызванные врожденным нарушением структуры гемоглобина, наследственной недостаточностью некоторых ферментов, резус-конфликтом или различными аутоиммунными процессами;
- Патологии сердечно-сосудистой системы с выраженной недостаточностью кровообращения (пороки сердца);
- Состояние после травм печени;
- Нарушение кровотока в системе воротной вены и печеночных вен (синдром Бадда-Киари);
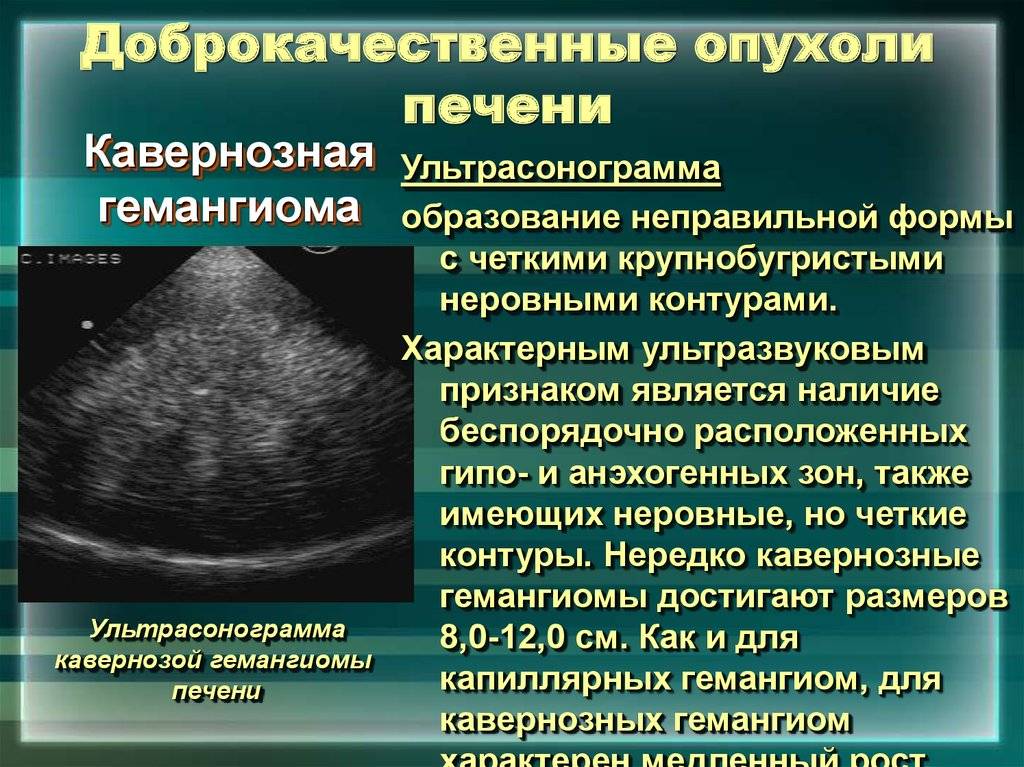
- Новообразования печени (гемангиомы, гепатоцеллюлярный рак, метастазы других злокачественных опухолей);
- Новообразования кроветворной системы (лимфома Ходжкина, миеломная болезнь, лейкоз);
- Приобретенные нарушения обмена веществ:
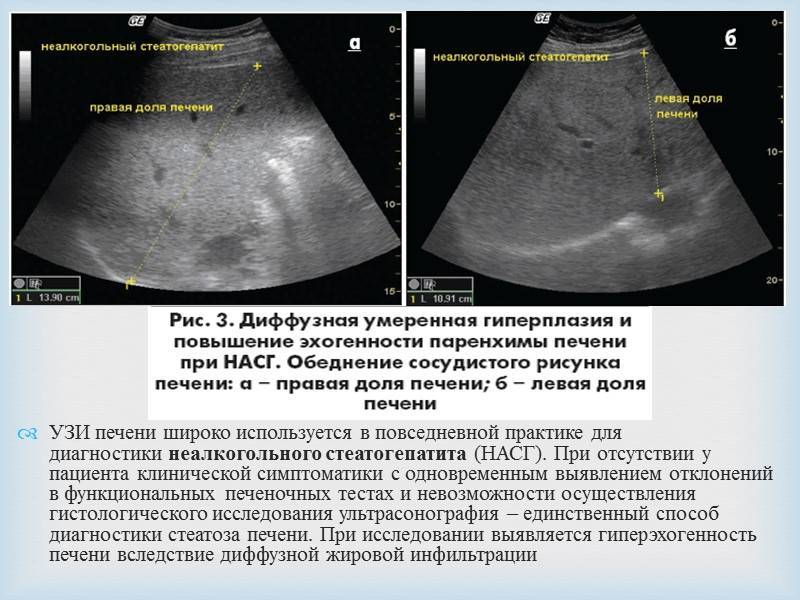
- неалкогольный стеатогепатит;
- синдром Мориака (тяжелое осложнение инсулинозависимого диабета у детей);
- синдром мальнутриции (недостаточности питания).
- Врожденные нарушения обмена веществ (болезни накопления).
Если говорить о распространенности той или иной патологии, то чаще всего у детей обнаруживаются гепатиты (в том числе бессимптомные) и другие инфекционно-воспалительные процессы. Второе место по частоте занимают различные аномалии желчевыводящих путей, затрудняющие нормальный отток желчи.
Причины увеличения печени
Возможно, приведенный ниже список, включающий причины увеличения печени, неполный, но и он должен заставить осознать истинный масштаб его патогенеза и получить ответ на вопрос — опасно ли увеличение печени?
Итак, увеличение печени у взрослого может быть следствием:
- чрезмерного употребления алкоголя;
- цирроза печени;
- приема больших доз некоторых лекарственных препаратов, витаминных комплексов и БАДов;
- инфекционных заболеваний (малярии, туляремии и др.);
- поражения вирусами гепатитами А, В, С;
- инфекционного поражения энтеровирусами, возбудителями кишечных инфекций, лептоспирой, вирусом Эпштейна-Барра (мононуклеоз);
- токсического поражения паренхимы промышленными или растительными ядами;
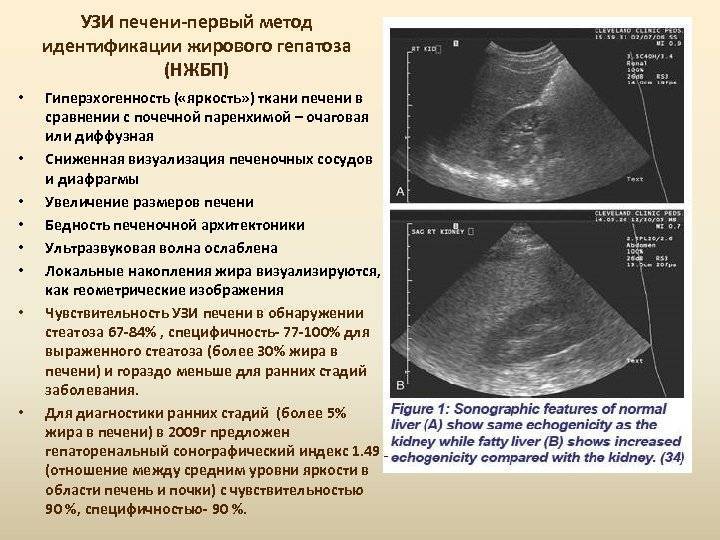
- жирового гепатоза (жировой дистрофии или стеатоза печени);
- нарушения метаболизма меди в печени (гепатолентикулярной дегенерации или болезни Вильсона);
- нарушения метаболизма железа в печени (гемохроматоза);
- воспаления внутрипеченочных желчных протоков (холангита);
- генетически обусловленных системных заболеваний (амилоидоза, гиперлипопротеинемии, глюкозилцерамидного липидоза, генерализованного гликогеноза и др.);
- облитерирующего эндартериита вен печени;
- рака печени (гепатокарциномы, эпителиомы или метастатического рака);
- лейкемии;
- диффузной неходжкинской лимфомы;
- образования множественных кист (поликистоза).
Как правило, наблюдается увеличение доли печени, притом увеличение правой доли печени (которая имеет более высокую функциональную нагрузку в работе органа) диагностируется чаще, чем увеличение левой доли печени. Однако в этом тоже нет ничего хорошего, так как левая доля находится настолько близко от поджелудочной железы, что, возможно, проблему создает именно эта железа.
Одновременное увеличение печени и поджелудочной железы возможно при воспалении поджелудочной железы (панкреатите). Воспаление сопровождается интоксикацией, а выведением токсинов из крови занимается печень. Если течение панкреатита принимает особо тяжелые формы, печень может не справляться со своей задачей и увеличивается в размерах.
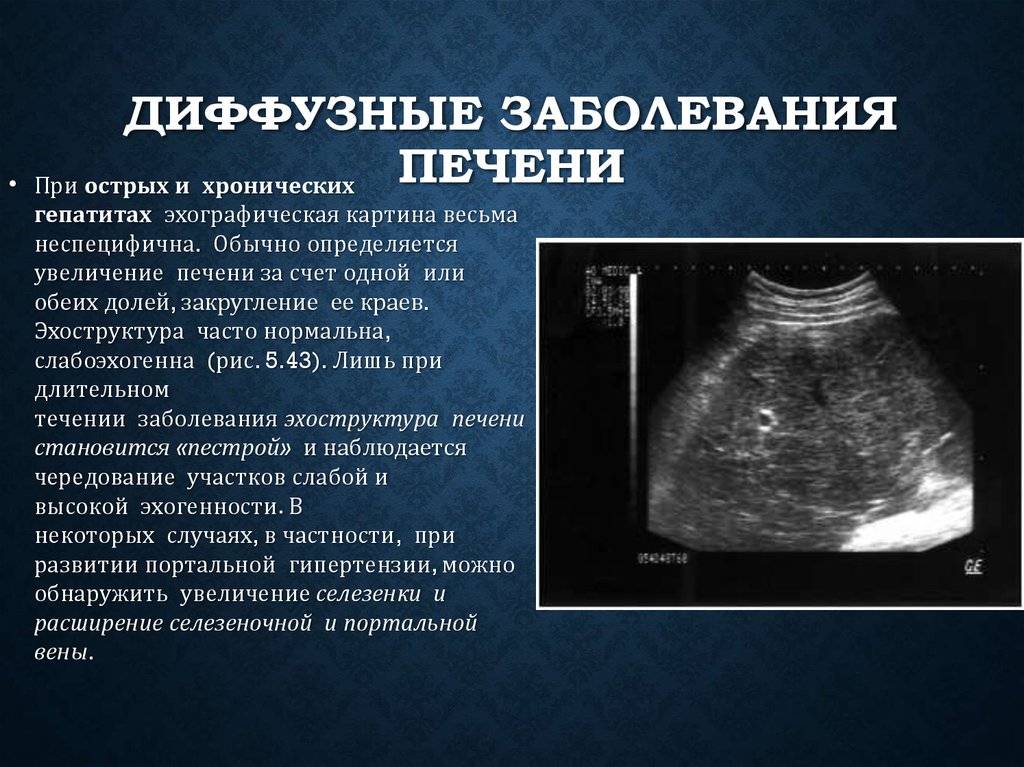
Диффузное увеличение печени представляет собой четко не локализованное изменение размеров ее долек, состоящих из гепатоцитов (печеночных клеток). По одной из вышеперечисленных причин гепатоциты начинают погибать, и железистая ткань уступает место фиброзной. Последняя продолжает разрастаться, тем самым увеличивая (и деформируя) отдельные участки органа, передавливая печеночные вены и создавая предпосылки для воспаления и отеков паренхимы.
Диагностика увеличения печени
Диагностика увеличения печени начитается с физикального обследования пациента и пальпации внутренних органов брюшной полости правее от срединной линии живота – в подложечной области.
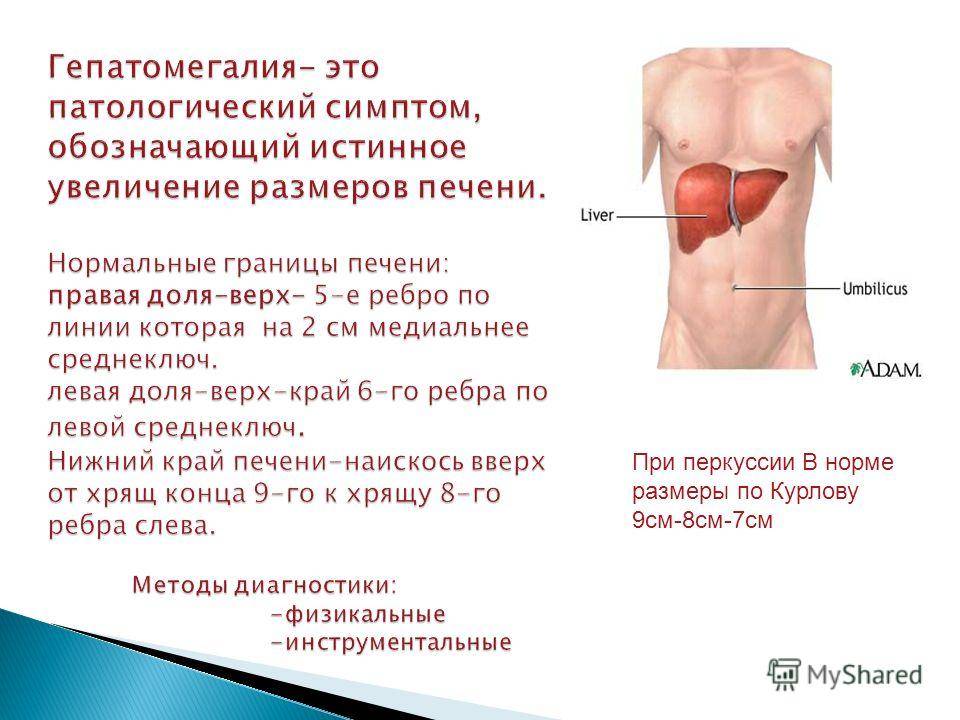
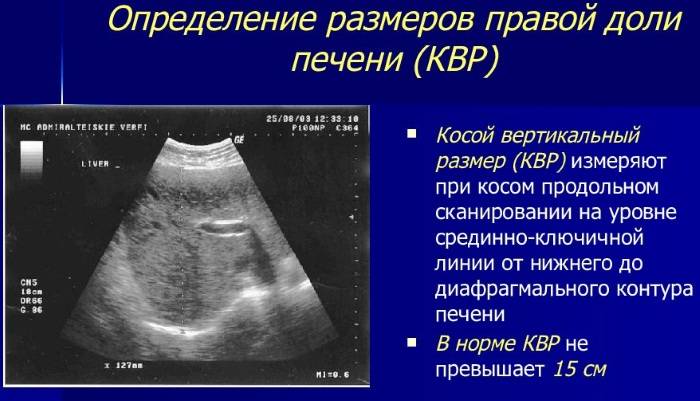
Во время медицинского обследования врач может обнаружить сильное увеличение печени. Что это значит? Это означает, что печень выступает из-под края реберной дуги намного больше, чем предполагается анатомической нормой (у взрослого среднего роста это не более 1,5 см), и прощупывается значительно ниже края ребер. Тогда и констатируется увеличение печени на 3 см, увеличение печени на 5 см или увеличение печени на 6 см. Но окончательный «вердикт» выносится только после всестороннего обследования пациента, в первую очередь, с помощью УЗИ.
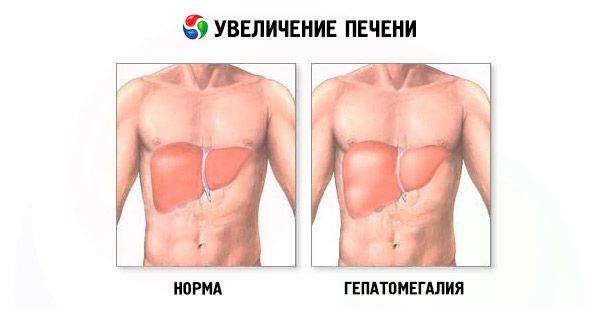
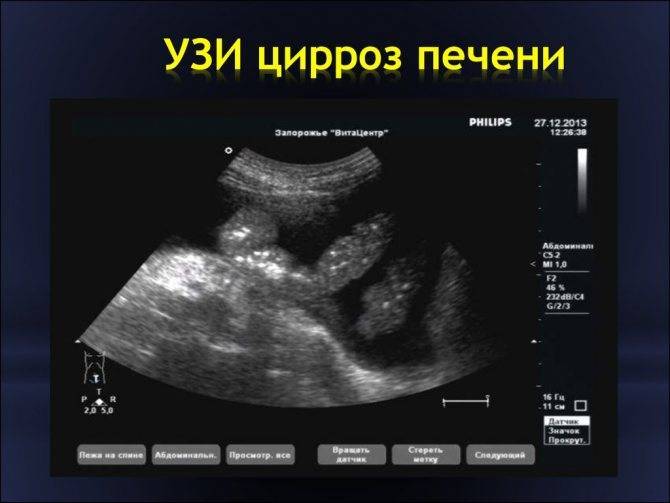
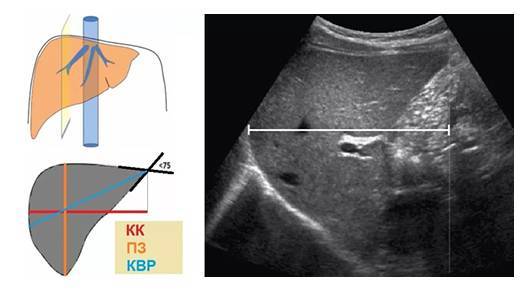
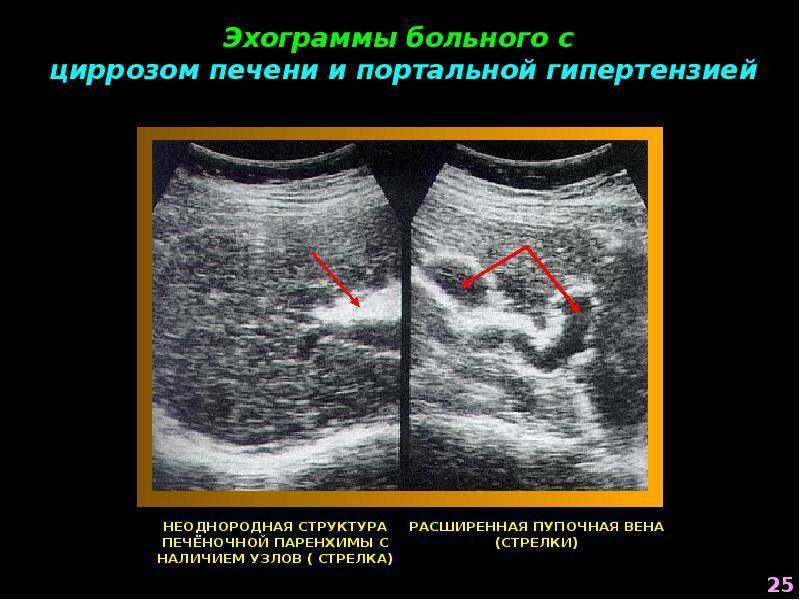
Увеличение печени на УЗИ подтверждает, что в наличии, к примеру, «увеличение печени однородной гиперэхогенной структуры со смещением к желудку, контуры нечеткие» или что «выявлены диффузная гиперэхогенность печени и нечеткость сосудистого рисунка и границ печени». Кстати, у взрослого человека здоровая печень имеет следующие параметры (на УЗИ): передне-задний размер правой доли — до 12,5 см, левой доли — до 7 см.
Кроме ультразвукового обследования в диагностике увеличения печени используют:
- анализ крови на вирусный гепатит (сывороточные маркеры вирусов);
- биохимический анализ крови (на амилазу и печеночные ферменты, билирубин, протромбиновое время и др.);
- анализ мочи на билирубин;
- лабораторные исследования функциональных резервов печени (с помощью биохимических и иммунологических тестов);
- рентгенографию;
- гепатосцинтиграфию (радиоизотопное сканирование печени);
- КТ или МРТ брюшной полости;
- прецизионную пункционную биопсию (при необходимости получить образец ткани печени для проверки на онкологию).
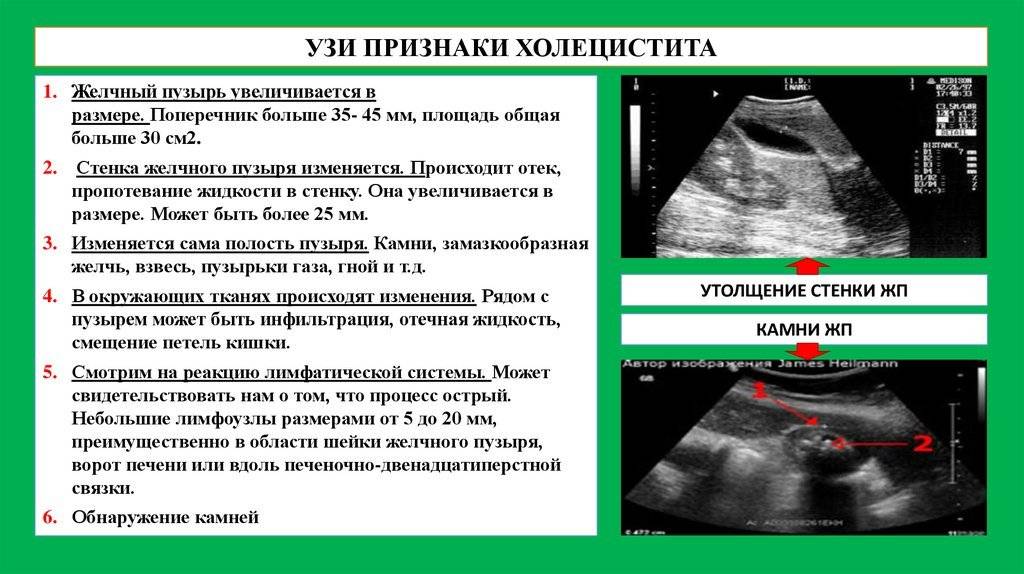
Увеличение лимфоузлов печени при исследовании ультразвуком отмечается специалистами-гепатологами при всех разновидностях цирроза печени, вирусном гепатите, туберкулезе лимфатических узлов, лимфогранулематозе, саркоидозе, болезни Гоше, лекарственной лимфаденопатии, ВИЧ-инфекции, раке поджелудочной железы.
Увеличение печени при сердечной недостаточности
Функциональное взаимодействие всех систем организма настолько тесное, что увеличение печени при сердечной недостаточности является показателем снижения выброса крови правым желудочком сердца и следствием нарушения кровообращения.
При этом замедляется циркуляция крови в сосудах печени, образуется венозный застой (гемодинамическая дисфункция), и печень отекает, увеличиваясь в размерах. Поскольку сердечная недостаточность чаще всего бывает хронической, длительный дефицит кислорода неизбежно приводит к гибели части клеток печени. На их месте разрастаются клетки соединительной ткани, образуя целые участки, которые нарушают работу печени. Эти зоны увеличиваются и уплотняются, а вместе с этим происходит увеличение печени (чаще всего ее левой доли).
В клинической гепатологии это именуется гепатоцеллюлярным некрозом и диагностируется как кардиальный цирроз либо кардиальный фиброз. А врачи-кардиологи в таких случаях ставят диагноз — кардиогенный ишемический гепатит, что, по сути, и есть увеличение печени при сердечной недостаточности.
[], [], [], [], []
Цирроз циррозу — рознь!
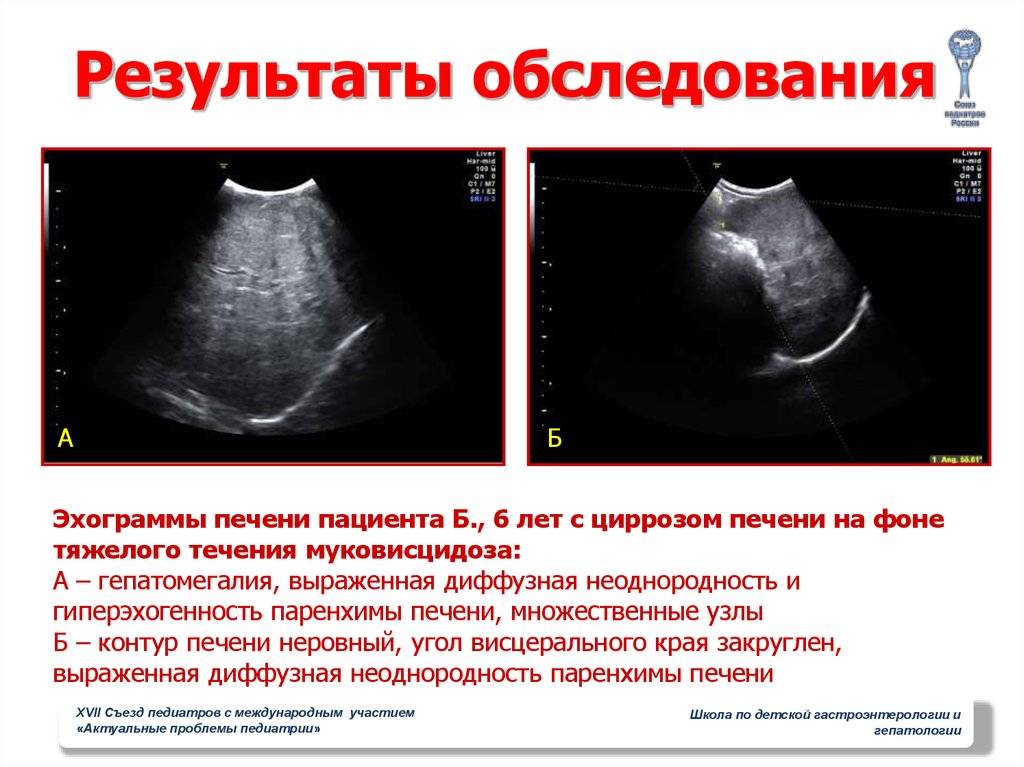
Обычно люди считают, что если поставлен диагноз цирроза печени, то это приговор. Это далеко не всегда так. Существуют различные причины, формы и стадии цирроза печени. И в зависимости, главном образом, от причины болезни прогноз заболевания может быть различным. При некоторых формах цирроза устранение причины болезни приводит не только к прекращению прогрессирования, но и к восстановлению функции печени. Такие пациенты могут прожить долгую полноценную жизнь, даже если заболевание было диагностировано в очень молодом возрасте. Конечно, в тех случаях, когда причину болезни не удается устранить, а диагноз поставлен на самой поздней стадии (врачи называют это декомпенсированным циррозом), прогноз не благоприятен. В таких случаях может потребоваться операция пересадки печени.
Увеличение печени у ребенка
Увеличение печени у ребенка имеет достаточно причин. Так, это могут быть сифилис или туберкулез, генерализованная цитомегалия или токсоплазмоз, врожденный гепатит или аномалии желчных протоков.
При таком патогенезе не только умеренное увеличение печени, но и сильное увеличение печени со значительным уплотнением паренхимы могут быть установлены уже к концу первого года жизни ребенка.
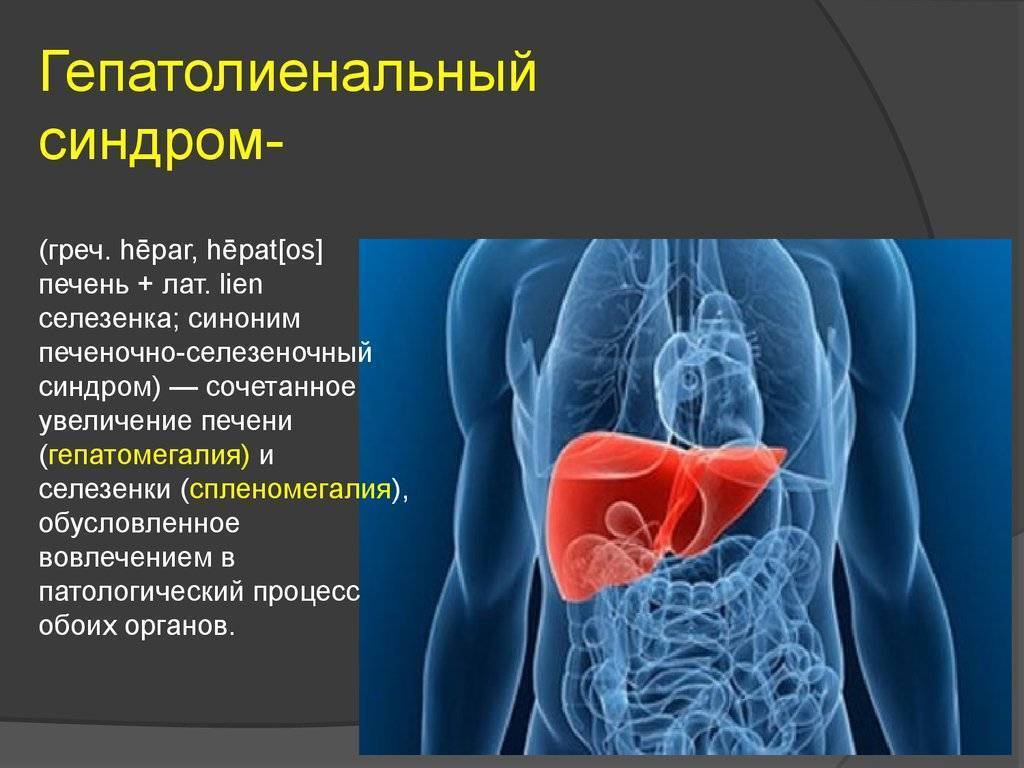
Увеличение печени и селезенки у детей грудного возраста – так называемый гепатолиенальный синдром или гепатоспленомегалия – является результатом врожденного повышенного уровня содержания в крови иммуноглобулинов (гипергаммаглобулинемии). Эта патология, кроме увеличения указанных органов, проявляется в задержке общего развития ребенка, плохом аппетите и очень бледной коже. Увеличение печени и селезенки (с желтушной симптоматикой) бывает у новорожденных при врожденной апластической анемии, которая возникает из-за разрушения эритроцитов, а также вследствие экстрамедуллярного кроветворения – когда красные кровяные тельца образуются не в костном мозге, а прямо в печени и селезенке.
Жировой гепатоз с увеличением печени у детей практически в половине случаев развивается по причине значительного превышения возрастных норм массы тела. Хотя данная патология может возникнуть при некоторых хронических болезнях ЖКТ, после длительного приема нестероидных противовоспалительных препаратов, антибактериальной или гормональной терапии.
Симптоматика
Признаки умеренной гепатомегалии по причине незначительных изменений в размерах органа выражены слабо. Симптомы могут и вовсе долгое время не проявляться. Многие пациенты и не подозревают о наличии у них патологического состояния печени. Заболевание чаще всего диагностируется случайно при прохождении человеком обследования по совершенно иному поводу. Так, во время проведения УЗИ органов малого таза или брюшной полости врач выявляет эхопризнаки, которые говорят об увеличения объемов печени.
В ряде случаев признаки умеренной гепатомегалии все же проявляются.
Пациент с таким диагнозом будет ощущать:
– тяжесть и чувство сдавленности в нижней части правого подреберья;
– болезненность в вышеуказанной области при пальпации;
– легкую тошноту;
– кожный покров может приобрести желтушный оттенок;
– общее самочувствие ухудшится.
По причине того, что признаки умеренной гепатомегалии неспецифичны, многие люди списывают дискомфорт на недомогание, усталость или банальное отравление. Однако врачи советуют не затягивать с посещением клиники. Это позволит вовремя диагностировать заболевание и приступить к лечению умеренной гепатомегалии во избежание более опасных последствий. Игнорирование обращения к квалифицированному специалисту увеличивает вероятность рубцевания здоровых тканей паренхимы печени. Это приведет к формированию кист и иных патологических образований.
Цирроз опасен своими осложнениями
Опасность для жизни у больных циррозом печени представляют осложнения. К основным осложнениям относят кровотечения, печеночную энцефалопатию и кому, асцит, а так же развитие рака печени.
Кровотечение. Фиброзные рубцы в печени сдавливают внутрипеченочные кровеносные сосуды, что приводит к повышению давления в сосудах, приводящих кровь в печень, и их расширению. Это называется портальная гипертензия. В расширенных портальных сосудах образуются мешотчатые выпячивания — так называемое варикозное расширение вен. Наиболее часто варикозное расширение вен наблюдается в пищеводе, желудке, прямой кишке. Разрывы таких сосудов приводят к тяжелым и опасным для жизни кровотечениям.
Наиболее опасны кровотечения из варикозно расширенных вен пищевода и желудка. Поэтому всем больным с диагнозом цирроз печени показано проведение эзофагогастродуоденоскопии (ЭГДС) не реже одного раза в год для уточнения наличия варикоза вен, оценки риска кровотечения и при необходимости проведения профилактического лигирования этих вен. Это небольшая операция, которая проводится через эндоскоп и заключается в сдавлении варикозных узлов с помощью латексных лигатур. Такая операция проводится экстренно в случаях кровотечения для его остановки, но при наличии риска кровотечения ее лучше проводить профилактически. Кроме того, большое значение имеет соблюдение определенной диеты. Врач может также порекомендовать прием лекарств, снижающих давление в портальных сосудах, а также устраняющих эрозии и язвы слизистой оболочки.
Печеночная энцефалопатия и кома. При прогрессировании цирроза нарушается способность печени обезвреживать токсические вещества. Головной мозг особенно чувствителен к воздействию токсических веществ, в первую очередь аммиака, образующегося в кишечнике вследствие переваривания белковой пищи (так называемые «азотистые шлаки»). В результате наблюдаются расстройства функции центральной нервной системы в виде снижения памяти, замедления реакций, сонливости, заторможенности, дрожания рук, нарушении координации и др. При прогрессировании энцефалопатии развивается опасное для жизни коматозное состояние.
Поэтому пациенты с циррозом печени должны проходить регулярное обследование, направленное на оценку наличия и степени печеночной энцефалопатии, назначение адекватного лечения. Больным рекомендуют придерживаться диеты с различной в зависимости от тяжести нарушения функции печени степенью ограничения употребления животного белка (в основном, красного мяса). Назначаются лекарства, устраняющие запоры и уменьшающие токсичность «азотистых шлаков», препараты, связывающие аммиак в крови, и др.
Асцит, отеки. Асцит означает скопление жидкости в брюшной полости. Асцит является следствием портальной гипертензии, а также снижением синтеза альбумина в печени. Одновременно жидкость может скапливаться в грудной клетке (в полости плевры), наблюдаются отеки. Наблюдаются увеличение живота, уменьшение количество мочи, одышка. Асцит может осложняться развитием инфицирования брюшной полости, нарушением работы почек и др. Врач назначает таким больным диету с ограничением соли, мочегонную терапию, в основе которой применение спиронолактона, препараты для профилактики бактериальной инфекции и других осложнений. Пациент должен избегать избыточного назначения мочегонных, массивного выделения мочи (более 2-2,5 литров в сутки), регулярно контролировать выделение жидкости, анализы крови и наблюдаться врачом.
Первичный рак печени — это злокачественная опухоль, которая, в отличие от метастазов в печень рака других локализаций, развивается непосредственно в ткани печени. Цирроз печени является предраковым состоянием. Наибольший риск рака печени у больных вирусным и алкогольным циррозом печени. После устранения причины цирроза печени риск развития рака печени уменьшается в десятки раз, но все-таки он остается.
Так как ранние стадии первичного рака печени имеют успешное лечение, все больные циррозом печени должны регулярно (не реже 1 раза в 6 месяцев) проходить обследование, включающее обязательное и исследование уровня онкомаркера печени – альфафетопротеина. В некоторых случаях требуются дополнительные исследования ( и др.).
Коварство болезней печени
Многие заболевания человека могут протекать незаметно, без ярких проявлений. Но болезни печени отличаются особенно длительным бессимптомным течением, и в этом их коварство. В печени нет нервных окончаний, поэтому даже при наличии цирроза печени, она не болит. Желтуха развивается, как правило, уже на поздних стадиях цирроза. Поэтому болезнь зачастую выявляется при диспансеризации или при случайном обследовании уже на стадии цирроза, а не гепатита.
Необходимо знать, что первые проявления у всех разные, что зависит от причины и стадии заболевания. Часто это только слабость, повышенная утомляемость и дискомфорт в правом подреберье. Первыми проявлениями могут быть увеличение в объеме живота, отеки на ногах, то есть уже осложнения цирроза. Иногда это кожный зуд, кровоточивость из носа и десен, легкое появление синяков на коже, пожелтение склер глаз, боли в суставах, высыпания на коже и др.
Что означает гепатомегалия у детей
Если у ребёнка увеличена печень, то это является симптомом какого-то заболевания. Такое состояние и у детей, и у взрослых называется «гепатомегалия». Причиной может послужить инфекционное поражение печени или же другие виды патологии.
Если печень ребёнка выступает из-под правой ребёрной дуги на 1–3 см, то такое состояние считается нормой. Нормальным состоянием считается гладкая поверхность органа мягкой и эластичной консистенции, края при этом должны быть ровными.
Обнаружить увеличенную печень может врач во время общего осмотра путём прощупывания (пальпации) и постукивания (перкуссии) по передней брюшной стенке в проекции органа. Но окончательно факт гепатомегалии может быть установлен после проведения ультразвукового исследования. Иногда такая патология встречается у грудничка, что говорит о врождённых болезнях.
Порой наряду с увеличенной печенью наблюдается увеличение селезёнки и желчного пузыря у ребенка. Что делать в этом случае? Всё зависит от причины возникновения данных нарушений.